Кровоснабжение селезенки анатомия кратко
Обновлено: 02.07.2024
СЕЛЕЗЕНКА, самый крупный лимфоидный орган, имеющий овальную уплощенную форму, похожий на железу и расположенный в левой верхней части брюшной полости, позади желудка. Она соприкасается с диафрагмой, поджелудочной железой, толстой кишкой и левой почкой. Селезенка не относится к жизненно важным органам, и врожденное ее отсутствие или хирургическое удаление не оказывает глубокого влияния на жизнеспособность и рост организма.
Анатомия.
Селезенка состоит из нескольких типов ткани. Эмбрионально она происходит из среднего зародышевого листка – мезодермы. Некоторое количество исходных мезенхимных клеток сохраняется в селезенке всю жизнь, тогда как остальные превращаются в лимфоидные и ретикуло-эндотелиальные клетки. Пульпа (мякоть) селезенки состоит преимущественно из последних, а лимфоидные клетки группируются в лимфоидные образования, т.н. мальпигиевые тельца. Селезенка имеет обильное кровоснабжение, ее цвет – тускло-багровый. В дополнение к брюшине (серозной оболочке) она покрыта плотной эластичной фиброзной капсулой с примесью гладкомышечных волокон. Капсула продолжается в толщу органа в виде перекладин – трабекул, образующих остов селезенки и разделяющих ее на дольки. Селезенка непосредственно связана с системой воротной вены (несущей обогащенную питательными веществами кровь от желудочно-кишечного тракта к печени) и большим кругом кровообращения.
Физиология.
На ранних стадиях развития плода селезенка служит одним из органов кроветворения. К девятому месяцу внутриутробного развития образование как эритроцитов, так и лейкоцитов гранулоцитарного ряда берет на себя костный мозг, а селезенка, начиная с этого периода, производит лимфоциты и моноциты. При некоторых болезнях крови, однако, в селезенке вновь появляются очаги кроветворения, а у ряда млекопитающих она функционирует как кроветворный орган в течение всей жизни.
У взрослого человека селезенка выполняет несколько функций. Как часть ретикуло-эндотелиальной системы она фагоцитирует (разрушает) отжившие кровяные клетки и тромбоциты, а также превращает гемоглобин в билирубин и гемосидерин. Поскольку гемоглобин содержит железо, селезенка – один из самых богатых резервуаров железа в организме. Как лимфоидный орган селезенка является главным источником циркулирующих лимфоцитов, особенно в юности и у молодых взрослых. Кроме того, она действует как фильтр для бактерий, простейших и инородных частиц, а также продуцирует антитела; люди, лишенные селезенки, особенно маленькие дети, очень чувствительны ко многим бактериальным инфекциям. Наконец, как орган, участвующий в кровообращении, она служит резервуаром эритроцитов, которые в критической ситуации вновь выходят в кровоток.
Болезни селезенки.
Первичные заболевания селезенки довольно редки, но вторично она поражается чаще, чем любой другой орган.
Пороки развития.
Встречаются случаи врожденного отсутствия селезенки. Возможны также отклонения в ее размерах, форме и строении, например развитие дополнительных долей. Нередко выявляются добавочные селезенки, иногда несколько. При слабости связок, фиксирующих положение селезенки, она может перемещаться в брюшной полости; такая блуждающая селезенка встречается чаще у женщин.
Инфаркт
селезенки – довольно частое явление, хотя очаги инфаркта обычно мелкие. Причины инфаркта – лейкоз и некоторые инфекции.
Перекручивание ножки
(заворот) селезенки приводит к нарушению ее кровообращения и требует хирургического вмешательства.
Абсцессы.
Причиной абсцессов может быть ее инфаркт, а также брюшной тиф или подострый бактериальный эндокардит. Обычно это хронический, протекающий без болей процесс с тенденцией к самоизлечению.
Кисты.
Крайне редко в селезенке образуют эпителиальные и вызванные эхинококком кисты. Серозные кисты встречаются чаще и, так же как и разрывы, обычно являются следствием травмы.
Дегенеративные процессы и новообразования.
Амилоидное перерождение может быть следствием хронического туберкулеза или остеомиелита. В последнее время амилоидоз (форма белковой дистрофии) встречается все реже. Атрофия селезенки часто наблюдается в пожилом возрасте и у больных серповидноклеточной анемией.
Первичные злокачественные опухоли селезенки редки, типичная опухоль – лимфосаркома. Метастазы в селезенку отмечаются еще реже.
Спленомегалия,
или увеличение селезенки, – характерный ответ органа на множество патологических состояний. Спленомегалия может быть связана с увеличением лимфатических узлов, асцитом (наличием жидкости в брюшной полости), желтухой, лейкопенией (уменьшением количества белых кровяных клеток), лихорадкой, увеличением печени или тяжелой анемией. Она наблюдается при многих сердечно-сосудистых заболеваниях; при многих инфекционных болезнях – малярии, брюшном тифе, оспе, кори, сифилисе, менингите, скарлатине и др.; при болезнях крови – лейкозе, гемолитической желтухе, хронических гемолитических анемиях, обычно врожденных. Иногда увеличение селезенки встречается при болезни Ходжкина; огромных размеров она достигает при хроническом миелолейкозе. Нарушения метаболизма, особенно жирового обмена, тоже часто сопровождаются спленомегалией. Многие заболевания печени отражаются на состоянии селезенки. В первую очередь это касается синдрома Банти, при котором цирроз печени сопровождается застойной спленомегалией и анемией. При наследственном заболевании – болезни Гоше – наблюдается нарушение обмена жиров и спленомегалия.
Поскольку спленомегалия – лишь проявление какого-либо другого заболевания, лечение должно быть направлено на первичную причину. Удаление селезенки показано в редких случаях; иногда оно производится при заболеваниях, связанных с повышенным разрушением в ней эритроцитов или тромбоцитов, в частности при гемолитической желтухе, тромбоцитопенической пурпуре, синдроме Банти, но и тогда улучшения показателей крови можно ожидать лишь в 30–60% случаев.
Желудок, ventriculus, расположен между пищеводом и двенадцатиперстной кишкой. Желудок, uentrlculus [gaster/, представляет собой мешковидное расширение пищеварительного тракта, расположенное между пищеводом и двенадцатиперстной кишкой. Выделяемый железами желудочный сок содержит пищеварительные ферменты, соляную кислоту и другие физиологически активные вещества, расщепляет (переваривает) белки, частично жиры, оказывает бактерицидное действие. Слизистая оболочка желудка вырабатывает антианемические вещества (факторы Касла) сложные соединения, влияющие на кроветворение.
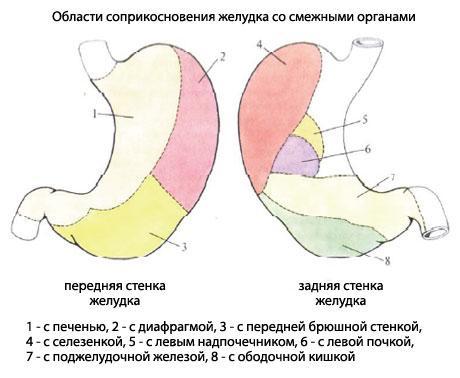
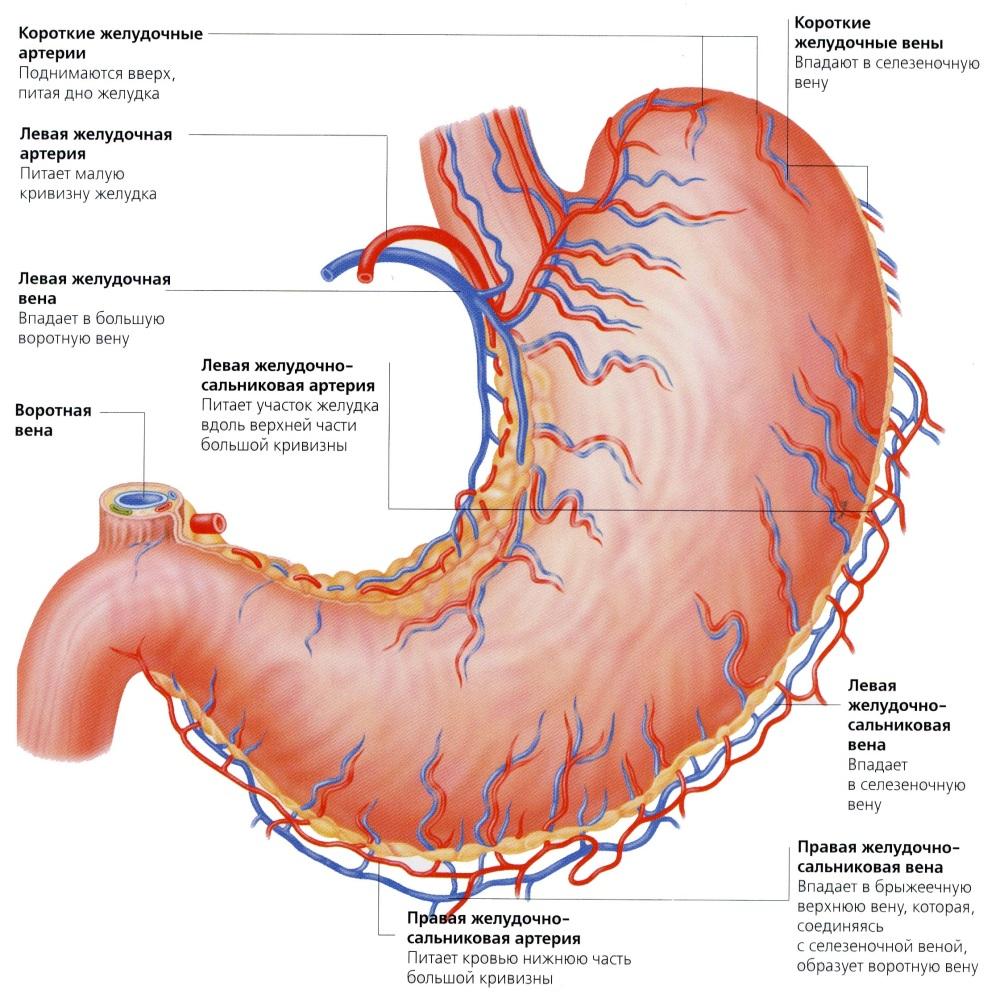
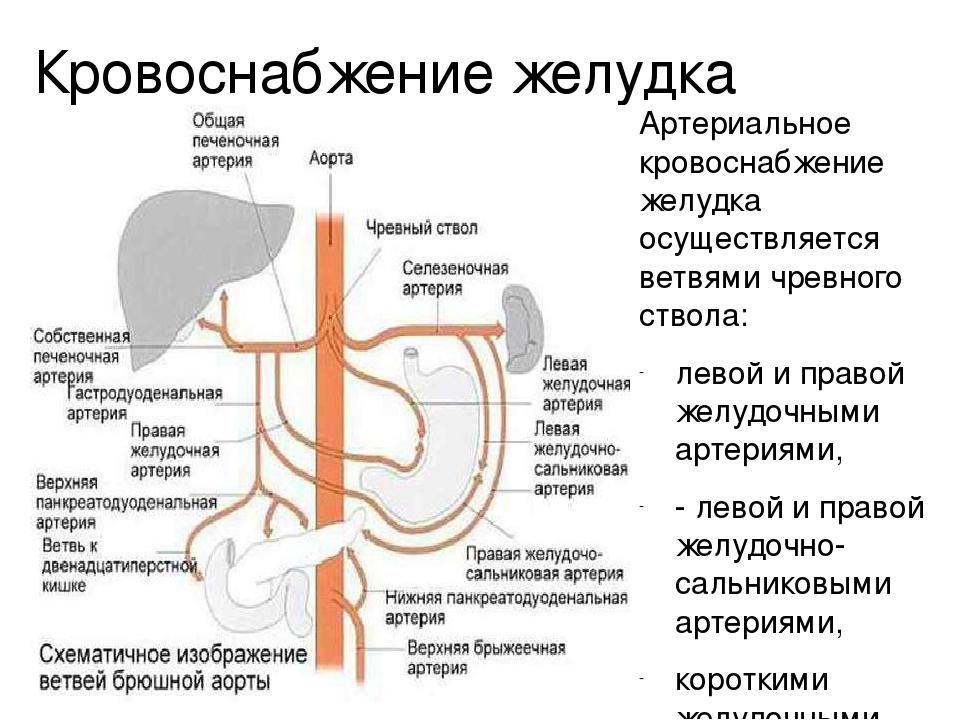
Сосуды и нервы желудка. К желудку, к его малой кривизне, подходят левая желудочная артерия (из чревного ствола) и правая желудочная артерия (ветвь собственной печеночной артерии), к большой кривизне — правая желудочно-сальниковая артерия (ветвь гастродоуденальной артерии) и левая желудочно-сальниковая артерия, ко дну желудка — короткие желудочные артерии (ветви селезеночной артерии). Желудочные и желудоч-но-сальниковые артерии образуют вокруг желудка артериальное кольцо. Венозная кровь от стенок желудка оттекает по одноименным венам, сопровождающим артерии и впадающим в притоки воротной вены.
Лимфатические сосуды от малой кривизны желудка направляются к правым и левым желудочным лимфатическим узлам, от верхних отделов желудка со стороны малой кривизны и от кардиальной части — к лимфатическим узлам лимфатического кольца кардии, от большой кривизны и нижних отделов желудка — к правым и левым желудочно-сальниковым узлам, а от пилорической части желудка — к пилорическим узлам (надпилорическим, подпилорическим, запилорическим).
В иннервации желудка (образование желудочного сплетения — plexus gastricus) участвуют блуждающие (X пара) и симпатические нервы. Передний блуждающий ствол разветвляется в передней, а задний — в задней стенке желудка. Симпатические нервы подходят к желудку от чревного сплетения по артериям желудка.
Селезенка (lien) располагается глубоко в задней части левого подре-берья между IX и XI ребрами по средней подмышечной линии.
Селезенка имеет диафрагмальную и висцеральную поверхности (facies diaphragmatica et facies visceralis). Диафрагмальная поверхность выпуклая и гладкая, висцеральная — вогнутая, на ней имеется неглубокая продольная борозда — ворота селезенки(hilus lienis).
Диафрагмальная и висцеральная поверхности селезенки разделены меж-ду собой верхним и нижним краями, которые спереди и сзади сходятся меж-ду собой, образуя передний и задний полюсы (extremitas anterior et posterior).
Выпуклая поверхность селезенки прилежит к реберной части диафрагмы.
Висцеральная поверхность селезенки соприкасается с органами брюшной полости и забрюшинного пространства. Передняя часть селезен-ки прилежит ко дну и телу желудка (facies gastrica). Почечная поверхность (facies renalis), лежащая кзади от ворот селезенки, соприкасается с верх-ним полюсом левой почки, а также частично с левым надпочечником. В отдельных случаях к ней прилежит поперечная ободочная кишка. В облас-ти задненижней границы ворот селезенка соприкасается с хвостом подже-лудочной железы(facies pancreatica). Передний полюс ее прилежит к ле-вому изгибу ободочной кишки (facies colica).
Связочный аппарат и фиксация селезенки
Селезенка почти на всем протяжении покрыта брюшиной. Серозный покров отсутствует только в области ворот, а также у места соприкоснове-ния ее с хвостом поджелудочной железы.Листки брюшины, идущие от дна желудка и от реберной части диафраг-мы, направляются к селезенке и образуют 2 связки: желудочно-селезеночную (содержит в себе левые желудочно-сальниковые сосуды и короткие желудоч-ные артерии и вены) и диафрагмально-селезеночную (селезеночно-почечную), (содержит селезеночные сосуды и хвост поджелудочной железы). Селезеноч-но-почечная связка — это задний листок диафрагмально-селезеночной связки, который подходит к заднему краю ворот селезенки, покрывает ее почечную поверхность и переходит к почке в виде селезеночно-почечной связки.
Желудочно-селезеночная и диафрагмально-селезеночная связки ограни-чивают полость сальниковой сумки слева, образуя латеральную ее стенку.
В фиксации селезенки принимает участие также связка, натянутая между реберной частью диафрагмы и левым изгибом ободочной кишки (lig. phrenicocolicum). Эта связка вместе с поперечной ободочной кишкой образует глубокий карман, в котором располагается передний полюс селезенки.
При ослаблении фиксирующего аппарата селезенка может опускаться в левую подвздошную впадину или в другие отделы брюшной полости (блуждающая селезенка). В подобных случаях может наступить перекру-чивание селезеночной ножки, что сопровождается нарушением крово-снабжения и иннервации селезенки с последующим некрозом ее.
Кровоснабжение селезенки осуществляется посредством селезеноч-ной артерии (a. lienalis), которая отходит от truncus celiacus и проходит по верхнему краю поджелудочной железы.
В отдельных случаях селезеночная артерия может отходить самостоя-тельно от брюшной аорты или общим с левой желудочной артерией стволом.
Внутриорганные ветви селезеночной артерии в одних случаях идут по типу магистральных сосудов, отдавая на своем пути более мелкие ветви, в других случаях сразу же разделяются на несколько ветвей (рассыпной тип ветвления). Анастомозы между внутриорганными сосудами селезенки от-сутствуют, поэтому при закупорке тромбом одной из ветвей селезеночной артерии в области ее разветвления развивается инфаркт.
Венозной отток крови из селезенки осуществляется селезеночной ве-ной, которая идет несколько ниже одноименной артерии и проходит поза-ди поджелудочной железы.
Регионарные лимфатические узлы селезенки находятся в желудочно-селезеночной связке у ее ворот, а также у хвоста поджелудочной железы. Лимфа из этих узлов оттекает через поджелудочно-селезеночные узлы, распо-ложенные по ходу селезеночных сосудов, к чревным лимфатическим узлам.
Иннервация селезенки осуществляется ветвями селезеночного сплетения. В образовании селезеночного сплетения принимают участие задний блуждаю-щий ствол, ветви которого идут в составе чревного сплетения, и чревные нервы.

ОСОБЕННОСТИ КРОВОСНАБЖЕНИЯ СЕЛЕЗЕНКИ ПО ДАННЫМ РАЗЛИЧНЫХ МЕДИЦИНСКИХ ИССЛЕДОВАНИЙ
Текст работы размещён без изображений и формул.
Полная версия работы доступна во вкладке "Файлы работы" в формате PDF
Селезенка – важный кроветворный и иммунный орган, сильно варьирующий в объеме и массе в зависимости от количества депонированной в ней крови и активности процессов кроветворения. Селезенка принимает участие в элиминации отживающих или поврежденных эритроцитов и нейтрализации экзо – и эндогенных антигенов, которые не были задержаны лимфатическими узлами и попали в кровоток. Сосудистая система данного органа благодаря своей своеобразной структуре играет существенную роль в функционировании селезенки.
Комплексное изучение кровеносного русла селезенки составляет одну из актуальных задач и в области морфологии. Несмотря на достаточно обстоятельные исследования артериальной и венозной систем селезенки, многие вопросы требуют дальнейшей разработки. В частности, необходимо провести исследования особенностей архитектоники артериального и венозного русла селезенки у лиц разной возрастной группы, уточнить топографо-анатомические взаимоотношения основных сосудисто-нервных структур. Особого внимания требует изучение артериальных, венозных и артерио-венозных анастомозов.
Введение
Короткие артерии желудка – с учетом их наличия от 5 до 6 , можно говорить, что селезенка имеет как бы двойное кровоснабжение – за счет собственно селезеночной артерии и за счет коротких артерий желудка. Короткие артерии желудка часто называют коллатералями селезенки. Это означает, что селезеночная артерия при необходимости может быть перевязана в проксимальных отделах без угрозы возникновения ишемии селезенки и необходимости выполнения спленэктомии. Кровоснабжение селезенки при этом будет осуществляться ретроградно за счет желудка через короткие артерии желудка (органосохраняющая операция на селезенке с применением компрессионных имплантатов из никелида титана).
Терминальные ветви селезеночной артерии(их длина 2-6 см) проходят в воротах селезенки. У 80-85 % людей это две долевые ветви, по которым кровь поступает к верхнему и нижнему полюсам селезенки. Долевые ветви селезеночной артерии в свою очередь тоже делятся на две ветви. Таким образом, кровь поступает к четырем сегментам селезенки. Эти ветви конечные, а следовательно, не анастомозируют между собой в селезеночной ткани. Благодаря сегментарному строению селезенки в некоторых случаях возможна ее резекция. Следует знать, что приблизительно у 15-20% людей имеется добавочная долевая артерия, называемая средней долевой артерией. Она появляется потому, что селезеночная артерия иногда делится на три долевые артерии, которые доставляют кровь соответственно к верхнему, среднему и нижнему полюсам селезенки. Поскольку каждая долевая артерия затем разделяется на две веточки, это приводит к возникновению в селезенки 6 анатомических сегментов.
Поэтому при мобилизации такой селезенки могут возникать значительные трудности, что определяется длиной селезеночной артерии. При выделении и препаровке тканей в области ворот селезенки необходимо соблюдать особую осторожность, поскольку ветви селезеночной артерии отходят от основного ствола не в области ворот, как ожидается, а более проксимально. Селезенка второго типа — это так называемая компактная селезенка, которую иногда называют еще селезенкой магистрального типа. Она встречается у 30% людей. У такой селезенки гладкие края и узкие ворота. Селезеночная артерия при этом имеет длинный основной ствол и разделяется на короткие терминальные ветви вблизи ворот селезенки. Селезеночная вена (v. lienalis) расположена ниже и кзади от селезеночной артерии и проходит по задней поверхности тела и хвоста поджелудочной железы. В нее впадает левая желудочно-сальниковая вена (v. gastroepiploica sinistra), несколько вен поджелудочной железы и часто нижняя брыжеечная вена (v. mesentcrica interior) (в 35 % случаев), левая желудочная вена (v. gastrica sinistra) (в 31 % случаев) и достаточно редко короткие вены желудка (vv. gastricae breves) (чаще всего они впадают непосредственно в селезенку). Позади шейки поджелудочной железы селезеночная вена сливается с верхней брыжеечной веной (v. mesonterica superior) и образуется воротная вена (v. cava).
По селезеночной вене проходит почти 30% всей крови, циркулирующей в системе воротной вены. Для того чтобы избежать тяжелого кровотечения во время препаровки тканей в этой области, необходимо помнить, что чаще всего (в 54% случаев) селезеночная вена проходит позади селезеночной артерии. Однако нередко (в 44 % случаев) селезеночная вена направляется как бы вокруг селезеночной артерии, более дистально располагаясь спереди от нес и более проксимально — сзади. И, наконец, в 2 % случаев селезеночная вена проходит спереди от селезеночной артерии. Вены, проходящие в самой ткани селезенки, в отличие от артерий, не соответствуют сегментарному строению органа.
Заключение
Таким образом дальнейшее изучение особенностей вне органа селезенка и ее внутренней ангиоархитектоники необходимо и целесообразно в связи с возможными ошибка (трудностями) при проведении хирургических вмешательств с целью полного или частичного сохранения данного органа, а также при проведении вскрытия брюшной полости и препаровке внутренних органов и их сосудов в процессе анатомических исследований.

Григорий Андреевич Макагонов 8 декабря 2021
Лекция для врачей "УЗИ селезенки: техника исследования. Патологии селезенки. Анатомия селезенки". Лекцию для врачей проводит профессор В. А. Изранов
Дополнительный материал
Патологии селезенки
Спленомегалия селезенки
Спленомегалия – аномальное увеличение селезенки. Синдром не является самостоятельной нозологической единицей, а возникает вторично, на фоне другого патологического процесса в организме. В норме селезенка весит около 100-150 г и не доступна для пальпации, т. к. полностью скрыта под реберным каркасом. Пальпаторно определить орган удается при его увеличении в 2-3 раза. Спленомегалия может являться индикатором серьезных болезней, ее распространённость в общей популяции составляет 1-2%. У 5-15% здоровых детей определяется гипертрофия селезенки ввиду несовершенства иммунной системы. Синдром может встречаться у людей всех возрастов. В равной степени поражает лиц женского и мужского пола.
Причины спленомегалии
Селезенка является важной составляющей иммунной системы. Повышение функциональной активности, увеличение скорости кровотока и размеров органа сопровождает большое количество заболеваний как инфекционной, так и неинфекционной природы. К основным причинам развития данной патологии относят:
- Инфекционные заболевания. Увеличение размеров происходит в результате повышенной иммунной нагрузки на орган при бактериальных (сифилис, туберкулез), вирусных (ВИЧ, цитомегаловирус, вирус Эпштейна–Барр), грибковых (бластомикоз, гистоплазмоз), паразитарных (шистосомоз, эхинококкоз), протозойных (малярия, лейшманиоз) острых и хронических инфекциях.
- Аутоиммунные заболевания. Гиперплазия развивается при повышении фагоцитарной функции селезенки, активации ретикулоэндотелиальной системы на фоне аутоиммунных болезней (ревматоидный артрит, системная красная волчанка, узелковый периартериит).
- Миелопролиферативные болезни. Спленомегалия формируется при злокачественной трансформации костномозговых клеток, что сопровождается их избыточной пролиферацией и нарушением гемопоэза в т. ч. в селезенке. К данным состояниям можно отнести истинную полицитемию, миелолейкоз, миелоидную метаплазию.
- Новообразования различной этиологии. Увеличение органа может быть связано с доброкачественными и злокачественными образованиями селезенки, опухолями кроветворной системы (лимфома, острый и хронический лейкоз) и с метастазированием из других очагов (рак легкого, рак печени).
- Гематологические расстройства. Синдром развивается на фоне повышения функциональной нагрузки на селезенку при наследственных и приобретенных заболеваниях крови (гемолитическая анемия, талассемия, циклический агранулоцитоз и др.).
- Нарушения обмена веществ. Спленомегалия возникает в результате инфильтрации паренхимы макрофагами, липидами или другими метаболитами при приобретённых и наследственных нарушениях обмена веществ (фенилкетонурия, болезнь Вильсона, синдром Зольвегера, гликогенозы и др.).
- Нарушение кровообращения. При нарушении оттока крови по венозному руслу в результате застойных явлений происходит рост сосудистой ткани, увеличивается число эритроцитов, повышается давление в портальной системе, развивается гипертрофия органа. К данному состоянию может привести тромбоз селезеночной вены, перекручивание сосудистой ножки селезенки.
- Спленомегалия. УЗИ сканограмма
- Спленомегалия при портальной гипертензии. УЗИ сканограмма
- Кисты селезенки. УЗИ сканограмма
Поражение селезенки при туберкулезе
Травмы селезенки
Классификация травм селезенки
Открытая травма селезенки:
По характеру и виду ранения (холодным или огнестрельным оружием)
По соотношению раны с брюшной полостью (проникающие/непроникающие)
По повреждению паренхимы (поверхностные раны капсулы органа; раны капсулы и паренхимы, размозжение либо отсечение части органа)
Закрытая травма селезенки
Разрыв паренхимы без повреждения капсулы (контузия селезенки).
Разрыв паренхимы и капсулы селезенки (одномоментный). Наиболее частый. Сразу возникает кровотечение в брюшную полость.
Разрыв паренхимы с более поздним разрывом капсулы - (латентный) двухмоментный разрыв селезенки. При повреждении паренхимы образуется подкапсульная или центральная гематома. Кровоизлияния в брюшную полость не происходит. В дальнейшем при физическом напряжении, происходит разрыв капсулы и возникает кровотечение в брюшную полость.
Разрыв паренхимы и капсулы с самостоятельной тампонадой - позднее свободное кровотечение - мнимый (ложный) двухмоментный разрыв селезенки. Разрыв капсулы покрывается сгустком крови или сальником, создавая временную задержку кровотечения в брюшную полость. При повышении давления в селезенке, сгусток крови отходит и неожиданно возникает кровотечение.
Разрывы селезенки бывают единичные и множественные.
- Варианты эхокартины селезенки при лимфомах
- Множественные мелкие очаги при T-клеточной лимфоме
Анатомия и физиология селезенки
Селезенка расположена вдоль левого края дорсального мезогастрия. Масса селезенки у взрослого в среднем достигает 75–150 г. Локализована она в верхнем левом квадранте, сверху соприкасается с левым листком диафрагмы и защищена ребрами. Селезенка окружена капсулой, имеющей толщину, равную 1–2 мм. Фиксация селезенки в левой поддиафрагмальной области осуществляется посредством диафрагмально-селезеночной, почечно-селезеночной, селезеночно-ободочной и желудочно-селезеночной связок. Все эти связки не имеют сосудов, за исключением желудочно-селезеночной, в которой расположены короткие желудочные сосуды.
Кровь поступает в селезенку по селезеночной артерии, которая берет начало из чревного ствола. В области ворот она разделяется на ветви, проникающие в селезенку по ходу соединительнотканных тяжей, называемых трабекулами.
Из трабекулярной ветви кровь поступает в более узкую артерию, называемую центральной, а из нее — в артериальные капилляры. Кровь из центральных артериол через артериальные капилляры поступает в венулы, а затем в селезеночные вены. Центральные артериолы также входят в ограниченные макрофагами синусы красной пульпы и волокнистую сетчатую структуру, образованную ретикулоэндотелиальными клетками и тканевыми макрофагами, называемую тяжами пульпы. Из синусов красной пульпы и тяжей пульпы кровь переходит непосредственно в венозную систему селезенки — трабекулярные вены и в конечном счете в главную селезеночную вену. Селезеночная вена соединяется с верхней мезентериальной веной, образуя портальную вену. Общий селезеночный кровоток составляет 300 мл/мин.
В селезенке при гистологическом исследовании различают две основные зоны — красную и белую пульпу. Красная пульпа содержит заполненные кровью синусы и тяжи ретикулоэндотелиальных клеток, белая пульпа — расположенные в центре артериолы, окруженные плотно упакованными малыми лимфоцитами, которые фенотипически соответствуют T4 4 -xeлпepным Т-лимфоцитам. Непосредственно к Т-клеточной периартериолярной границе примыкает фолликулярная зона лимфоцитов, зародышевые центры которой состоят из В-клеток и макрофагов. Отдаленная от центра часть белой пульпы В-клеточного слоя называется маргинальной зоной, которая плавно переходит в красную пульпу.
Селезенка — лимфоретикулярный орган, выполняющий четыре основные физиологические функции.
Во-первых, это орган иммунной системы, способствующий элиминации микроорганизмов и антигенов из периферической крови и генерации гуморальных и клеточных факторов иммунной реакции на чужеродные антигены (фильтрация).
Во-вторых, селезенка участвует в выделении и удалении здоровых и аномальных клеток крови (разрушение).
В-третьих, сосудистая сеть селезенки играет определенную роль в регуляции портального кровотока.
В-четвертых, при некоторых патологических состояниях, связанных с замещением или сверхстимуляцией костного мозга, селезенка становится местом экстрамедуллярного гемопоэза.
Патологические и стареющие эритроциты, патологические гранулоциты, нормальные и патологические тромбоциты и продукты распада клеток удаляются из циркуляции благодаря селезенке. Каждый день 20 млн зрелых эритроцитов подлежат удалению. Нейтрофилы удаляются из циркуляции с периодом полураспада, равным 6 ч. Период жизни тромбоцита в крови составляет 10 дней. Селезенка секвестрирует около 30% общего количества тромбоцитов.
Патологическая редукция клеточных элементов с помощью селезенки может быть обусловлена:
- избыточной деструкцией;
- продукцией в селезенке антител, связывающих определенные клетки крови;
- ингибированием селезенкой костного мозга.
Повышенную функциональную активность селезенки, приводящую к ускоренному удалению нескольких или всех циркулирующих элементов крови, называют гиперспленизмом.
Диагностика селезенки
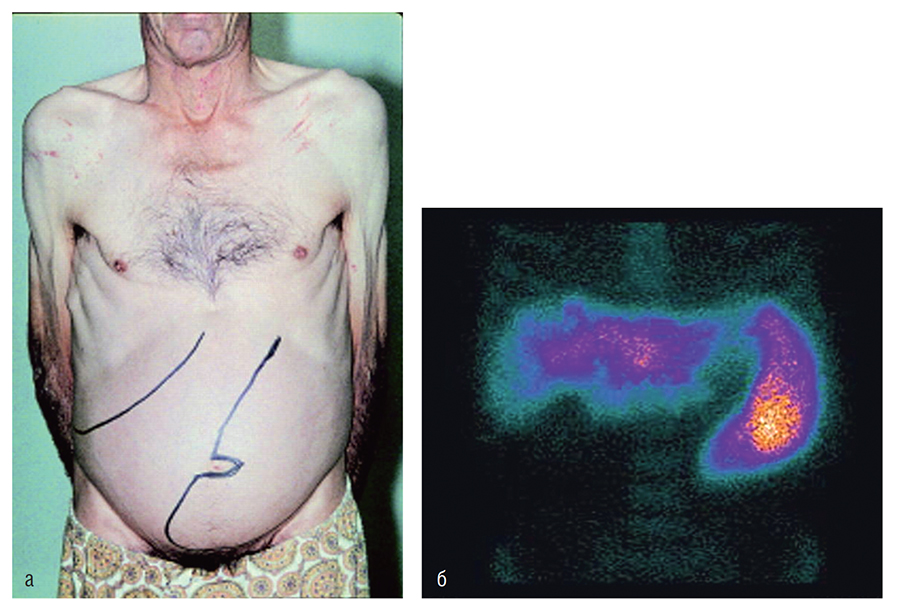
Рис. 17.1. Спленомегалия: а — в левой половине живота очерчены контуры пальпируемой селезенки; б — увеличение размеров печени и селезенки при гепатоспленсцинтиграфии
Роль селезенки в патогенезе гемолитической анемии оценивают с помощью поглощения селезенкой и печенью эритроцитов, меченных хромом-51. Соотношение селезенка/печень, равное 2:1, указывает на патологический процесс в селезенке и предсказывает позитивный эффект спленэктомии. Исследования с применением меченых радиоактивных изотопов также используют для изучения периода выживания нейтрофилов и тромбоцитов. Для уточнения диагноза (особенно при подозрении на кисту, абсцесс и опухоль) прибегают к УЗИ, КТ и сканированию печени и селезенки.
Читайте также:

