Регистр синдромы в психологии кратко
Обновлено: 04.07.2024
Развитие учения о синдромах опирается на представление о существовании разных уровней психической деятельности, истоки которого берут начало в древности.
Значительное влияние на формирование учения о синдромах оказала концепция эволюции и диссолюции психической деятельности выдающегося шотландского невропатолога Джексона (1884). Основные положения ее таковы:
психическая деятельность осуществляется иерархически расположенными уровнями или центрами, причем деятельность низших центров регулируется высшими;
при повреждении или временном выключении высших уровней деятельность нижележащих не прекращается;
следствием и клиническим выражением выпадения функций высших центров является негативная симптоматика, продуктивные симптомы возникают в результате высвобождения активности нижележащих центров и не находятся в непосредственной причинной связи с болезнью;
клиническая картина возникающих психических расстройств определяется также различиями в темпе, в котором происходит дезинтеграция (диссолюция) психической деятельности;
Критерии, по которым психическое расстройство Идентифицируется с психотическим, таковы:
коренное, радикальное искажение картины реального мира в сознании пациента. Это обусловлено глубокой депрессией, бредом, галлюцинациями и другими глубокими нарушениями психической деятельности;
тяжелые нарушения поведения, связанные с неспособностью пациента считаться с требованиями реальности и здоровыми тенденциями собственной личности;
непонимание пациентом факта собственного психического расстройства или, иными словами, отсутствие критического отношения к заболеванию анозогнозия.
Психотическое состояние является основанием для госпитализации в психиатрический стационар. Поведение пациента, опасное для окружающих и для него самого (агрессия, очевидная ее возможность, аутоагрессия), служит безусловным показанием для принудительного помещения в стационар. Больные этого рода нуждаются в интенсивной терапии с преимущественной направленностью последней на биологические методы лечения. Факт психического заболевания не вызывает обычно сомнений у окружающих, включая близких пациента. Среди психиатрических пациентов удельный вес психотических больных сравнительно невысок. Даже с учетом состояний выраженного слабоумия (деменция, тяжелые степени олигофрении) он не превышает, по-видимому, 1520 %.
Критериями непсихотического регистра психического поражения являются:
сохранение пациентом способности к реалистическому отображению действительности. Искажения общей картины мира и отдельных сторон жизни возможны и здесь, но они до известной степени доступны коррекции прошлым и настоящим опытом;
адекватное в целом социальное поведение, базирующееся на учете реальных отношений и доминировании неболезненных тенденций личности;
Полное или, во всяком случае, отчетливое понимание пациентом факта имеющихся у него психических отклонений, осознанное стремление к их преодолению и компенсации.
Лечение данной, наиболее многочисленной категории больных связано с рядом проблем. Одно из них наличие соответствующей инфраструктуры лечебных учреждений. Несомненно, более адекватным было бы наблюдение и лечение непсихотических пациентов в общесоматической сети. В терапии больных весьма важное, а часто и основное значение приобретает психотерапия. Требуется существенная коррекция психологических установок врача-психиатра, его образования, методов подготовки в вузе. Не отклоняясь от клинических традиций, врач должен быть теперь психотерапевтом и психологом.
В психопатологии существует лишенное четкого определения, но тем не менее практически, полезное понятие об уровнях поражения психической деятельности (нервно-психического реагирования этим выражением подчеркивается биологический оттенок в понимании патологии). Речь идет о попытках определить последовательность дискретных единиц, отражающую переход одного болезненного состояния к другому, иному в качественном отношении. В анализе продуктивной симптоматики А. В. Снежневский (1983) различает девять таких уровней: астении с явлениями гиперестезии, аффективных расстройств, невротических нарушений, паранойяльных и вербально-галлюцинаторных явлений, кататонических, парафренных и галлюцинаторно-параноидных состояний, помрачения сознания, парамнезии, судорожных проявлений и психоорганических расстройств. При этом предполагается, что каждому из упомянутых уровней нервно-психического реагирования свойственны от одного до нескольких более локальных клинических субъединиц или собственно психопатологических синдромов. Например, на аффективном уровне это будут депрессивный и маниакальный синдромы, примерно эквивалентные друг другу, если иметь в виду глубину поражения. Шкала расстройств отражает отношения иерархии между ними нами они перечислены в порядке возрастания их тяжести.
Приведенная шкала уровней психического поражения оставляет без ответа ряд вопросов:
1) в ней нет места для целого ряда весьма частых нарушений, таких, как патология сна, общей чувствительности, влечений, вегетативной регуляции;
2) возникают сомнения относительно правомерности включения психоорганических расстройств (большей частью относящихся к симптомам выпадения) в систему продуктивных нарушений;
4) аффективный уровень рассматривается как менее глубокий в сравнении с невротическим. Однако, известно, что аффективные нарушения могут приобретать психотический характер, а это иной, психотический регистр поражения. Кроме того, в отношении невротических нарушений допускается, похоже, подмена понятий Невротические расстройства это прежде всего выражение патологической личностной динамики, а не симптомы
первичного, биологического повреждения. Невротические расстройства, вероятно, следует локализовать в ином измерении, нежели тот, что принят за основу построения шкалы;
5) ипохондрия, деперсонализация, дисморфофобия, то есть невротические, по схеме, нарушения в действительности таковыми часто не оказываются. Например, ипохондрия может быть бредовой, деперсонализация галлюцинаторной, а дисморфофобия навязчивой, сверхценной и бредовой. Относить эти расстройства к невротическим можно лишь с известными оговорками;
6) вызывает сомнение включение разных эпилептических пароксизмов в одну группу припадков, так как они различаются по тяжести. Отождествлять в этом смысле тонико-клонический припадок с пароксизмом снохождения или дисфории, пожалуй, не следует, не нарушая принципов клинико-патогенетического построения шкалы. Острым или хроническим, к примеру, является галлюциноз, это мало меняет существо дела, но, если из двух припадков один является генерализованным, а другой фокальным и протекает с галлюцинациями, то тяжесть последнего, вероятно, отличается от первого.
Некоторые из отмеченных противоречий могли бы устранить следующие поправки:
1) в качестве самостоятельного целесообразно выделить витальный или психосоматический уровень нервно-психического реагирования, разграничив в его рамках следующие психопатологические синдромы: психовегетативный, астенический, диссомнический, патологии влечений, нарушений общей чувствительности (сенестопатический или сенесто-коэнестетический). Известно, что указанные нарушения первыми возникают в начале болезни, а в ходе ремиссии исчезают последними. Нередко эти нарушения выражены неравномерно, иногда независимо друг от друга. Важно, что они характеризуют не только ранние этапы развития психических заболеваний, они обычны и при соматических заболеваниях (соматопсихические расстройства);
2) дифференцировать аффективные синдромы непсихотического регистра на соматизированные (эквивалентные синдромам психосоматического уровня реагирования), циклотимические (не достигающие психотического уровня), атипические (эквивалентные по тяжести синдромам невротического уровня) и психотические;
3) разделить парамнезии на невротические и психотические;
5) исключить из шкалы продуктивных расстройств уровень психоорганических расстройств, так как последние включают, в основном, симптомы выпадения психических функций.
Существуют другие представления об иерархии психопатологических состояний. Так, А. Еу (1975) предлагает следующую шкалу расстройств; невротические, паранойяльные, онейроидные, дизестетические, маниакально-меланхолические, спутанности и ступора, шизофренические, состояния деменции. Общепринятых подходов к ранжированию симптоматики, к сожалению, нет и различия в решении этой проблемы слишком значительны, чтобы делать какие-то обобщения.
В концептуальном плане (не в композиции) за основу настоящей работы принята следующая шкала тяжести психических расстройств: базисные синдромы или синдромы витального уровня непсихотические аффективные синдромы невротические (псевдоневротические) синдромы паранойяльный синдром, синдром вербального галлюциноза, синдромы бредовой депрессии и мании, дисморфомания, бредовая деперсонализация параноидный, галлюцинаторно-параноидный, парафренный и кататонический синдромы, другие галлюцинозы и соответствующие им по тяжести аффективные и деперсонализационные синдромы синдромы помрачения сознания генерализованные припадки.
Понимание негативных расстройств в данной работе основано на идеях А. В. Снежневского. Выскажем вместе с тем некоторые предположения, которые в тексте не нашли прямого выражения.
1. Существует две относительно независимые линии развития негативных расстройств:
проявляющиеся с самого начала болезни (расстройства) тотальными изменениями личности. Шкала последних может быть такой: астеническое снижение уровня функционирования личности акцентуация и психопатизация личности, включая разные формы патологического ее развития диссоциация личности, в частности, феномен множественной личности регрессия личности, например, вторичный инфантилизм парциальная, а затем тотальная деменция психический маразм;
2. Существуют дефицитарные расстройства, по крайней мере, двух типов:
не сопровождающиеся продуктивными нарушениями;
развивающиеся в единстве с продуктивными нарушениями, согласно концепции Джексона.
3. Продуктивные расстройства также могут быть двоякого типа:
связанные с первичным поражением психических функций (например, острые психозы);
обусловленные регрессией личности и высвобождением неконтролируемой активности нижележащих структур (например, вторичная кататония).
«Классификации обсессивно-компульсивного расстройства (наличие навязчивых мыслей и навязчивых действий) в ХХІ ст. развиваются и пересматриваются. Однако основной проблемой остается отсутствие диагностических критериев, которые бы помогли качественно отличать разные типы навязчивых мыслей или действий, выделять весь спектр навязчивостей.
Как классифицировали раньше?
Ряд современных подходов, например, определение пропорциональности обсессий и компульсий, рассмотрение ОКР (обсессивно-компульсивного расстройства) как тревожного состояния, анализ связанных или похожих с обсессивно-компульсивным расстройством синдромов – это лишь попытки осознать целостную картину с помощью доктрины структурализма. Но психиатрические и психологические центры мира требуют более фундаментальной классификации ОКР, которая бы могла продемонстрировать надежные и гибкие критерии диагностики, использовать философию функционализма и предлагала бы видение динамики расстройства.
Что предлагается сейчас?
Сейчас рассматривается актуальность рассмотрения невротического, депрессивного, психопатического, вегетативного и психотического регистров обсессивно-компульсивного расстройства (как регистрозависимого симптома), создаются предпосылки для создания общей теории навязчивых мыслей.
Регистры? А что это такое?
Навязчивые мысли или действия, по логике новой регистровой классификации, не являются самостоятельными расстройствами, поэтому рассматриваются как проявления основного заболевания или же корневой проблемы.
В зависимости от корневого расстройства меняется и характер навязчивых мыслей (их качество). Именно для определения истинных причин навязчивостей и используются регистры.
И в чем же суть новой классификации?
Суть очень простая и понятная для всех. Навязчивые мысли и действия могут быть разными, и мы будем учиться их различать. Это под силу любому человеку. Главное понять общие принципы. Итак, какие же регистры есть смысл рассматривать в данном случае.
На соматическом уровне лечиться заболевание, которое вызывает вегетативные сбои или же другие нарушения, а на психологическом – респондент учиться переживать панические атаки с наименьшими последствиями для психики, посредством поведенческих экспериментов в рамках когнитивно-поведенческой терапии пытается изменить отношение к собственным страхам и навязчивым мыслям.
Какие случаи можно считать самыми легкими, а какие самыми тяжелыми?
Когда случай с навязчивыми мыслями может быть особо тяжелым?
Можно ли сформулировать все эти закономерности как-то более кратко?
А можно ли в этом разделе медицинской психологии сформулировать хоть какие-то законы?
Конечно, психология как и любая наука хочет формулировать теории и законы. Я так думаю, что здесь отмечаются определенные закономерности. Например, чем больше регистров вовлечено в процесс формирования обсессий, тем сильнее навязчивая симптоматика, тем сложнее случай. Вторым законом можно считать утверждение, что от сочетания регистров также зависит и самая сильная обсессия респондента (симптом-мишень, главный качественный показатель динамики регистров, главенствующая обсессия). При дальнейшей разработке проблемы появятся и другие логические связи. Также следует упомянуть, что ОКР (навязчивые мысли и действия) не является самостоятельным заболеванием, а может трактоваться как регистрозависимый симптом.
Подведена ли достаточная научная база для презентации этой теории?
В наше время регистр можно понять, если представить его не только как нозологическую форму и синдром, но и как сложный механизм качественного взаимодействия (динамики) основного заболевания с симптомами.
Какие же можно сделать основные выводы?
Классификации психических расстройств - принципы
• Классификация психических заболеваний проводится, прежде всего, на основании:
- причины (нозология)
- основного психопатологического синдрома
- течения
• Триадная система психиатрии: разделение на экзогенные, эндогенные и психогенные расстройства (патогенетическая триада)
- экзогенные расстройства: наличие органического первичного (свойственного мозгу) или вторичного (с участием головного мозга) заболевания
- эндогенные расстройства: биологические факторы (наследственность) имеют центральное значение для патогенеза
- психогенные расстройства: каузальное значение психодинамических и реактивных факторов
Долгое время генетико-биологическим (эндогенным) психозам, которые первично обусловлены реактивно-психогенными психосоциальными факторами, противопоставлялись неврозы и психосоматические расстройства.
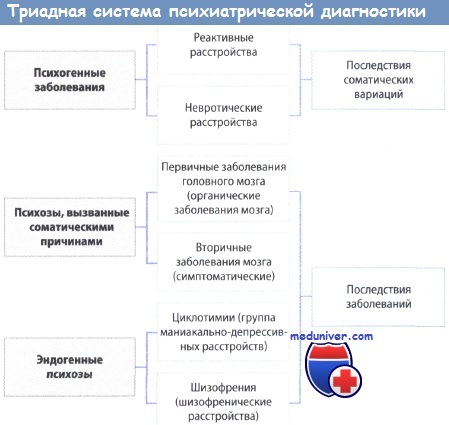
Понять данное утверждение поможет следующая схема:
1. (Эндогенные) психозы:
- Неясная этиология
- Протекают по собственным законам
- С потерей реальности
- Дезинтеграция личности формально новые, качественно аномальные
- Интенсивность/масштаб расстройства
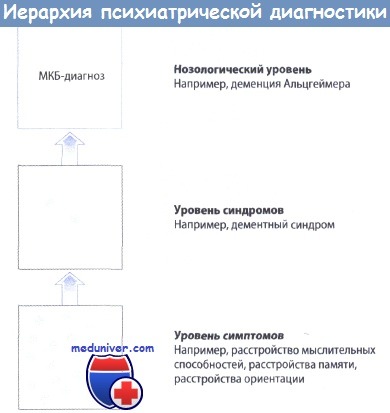
Иерархический метод в психиатрической диагностике иллюстрирует так называемое правило слоев Ясперса: самый глубокий слой имеет решающее значение для диагноза!

Современные диагностические системы МКБ-10 и DSM-IV являются чисто описательными, исходят из элементов, расположенных между синдромальными и нозологическими классификациями.
В настоящее время ведутся дискуссии о пространственных концепциях (гипотеза о качественном спектре против ограниченных категориальных единиц).
Основные категории МКБ-10 по психическим расстройствам
Основой является мультикондициональность психических расстройств (взаимодействие многих релевантных этиологических факторов), отсюда вытекает неспецифичность психических симптомов относительно каузальных факторов, что привело к отказу от классического термина невроза.
Классификация психических расстройств, согласно МКБ-10 и DSM-IV
| МКБ-10 | DSM-IV |
| Органические, включая симптоматические, психические расстройства (F0) Психические и поведенческие расстройства, вызванные психотропными веществами (F1) Шизофрения, шизотипические и бредовые расстройства (F2) Аффективные расстройства (F3) Невротические, обусловленные стрессом и соматоформные расстройства (F4) Поведенческие синдромы, связанные с физиологическими нарушениями и физическими факторами (F5) Расстройства зрелой личности и поведения у взрослых (F6) Снижение интеллекта (F7) Общие расстройства развития (F8) Поведенческие и эмоциональные расстройства, обычно начинающиеся в детском и подростковом возрасте(F9) Психические расстройства, неуточненные (F99) | Обусловленные органическими причинами психические расстройства Расстройства, вызванные психотропными веществами Шизофрения, бредовое (параноидное) расстройство, психотические расстройства, не входящие в иные группы заболеваний Аффективные расстройства Страхи, соматоформные расстройства, диссоциативные расстройства, расстройства адаптации Сексуальные расстройства, расстройства сна, соматические состояния, при которых важную роль играют психические факторы Личностные расстройства, нарушения импульсного контроля, не входящие в иные группы расстройств, мнимые расстройства Расстройства, которые обычно начинаются в в раннем детском, детском или подростковом возрасте |
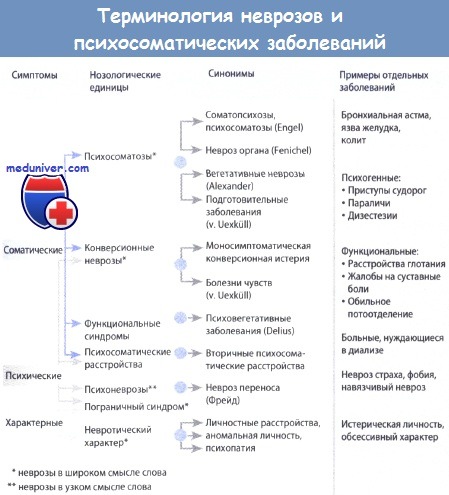
Важно: В центре рассмотрения психосоматики находятся индивидуальные биографические/психодинамические факторы.
Важно: МКБ-10 и DSM-IV-TR, в качестве актуальных классификаций являются описательными, не зависящими от причин, ориентированными на психопатологию и течение и предлагают максимальную возможность для отражения различных аспектов и измерений заболевания.
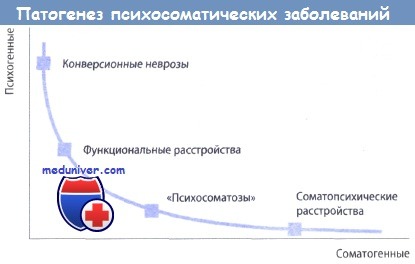
Тенденционная значимость соматических и психических факторов в патогенезе психосоматических заболеваний в широком смысле (Hoffmann, Holzapfet)
Мультифакторный этиопатогенез можно проиллюстрировать при помощи многоосной классификации:
• Ось I: клинические расстройства
• Ось II: личностные расстройства
• Ось III: медицинские факторы болезни
• Ось IV: психосоциальные проблемы и проблемы, обусловленные окружающей средой
• Ось V: глобальная оценка функционального уровня
Перспективы: будущие классификации, возможно, будут основываться на генотипе, нейробиологическом фенотипе, типе поведения, факторах окружающей среды и терапевтических целях.
Обзор ICF (Международная классификация функционирования):
1. Классификация функций тела:
• Ментальные/психические функции
• Иные функции
2. Классификация структур тела:
• Структуры нервной системы
• Иные структуры тела
3. Классификация деятельности и участия:
• Обучение и применение полученных знаний
• Общие задачи и требования
• Коммуникация
• Мобильность
• Самообслуживание
• Бытовая жизнедеятельность
• Межличностные контакты и отношения
• Значимые сферы жизни
• Общественная, социальная и гражданская жизнь
4. Классификация факторов окружающей среды.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021

Люди, умеющие приспособиться к условиям жизни и разрешать жизненные проблемы, обычно оцениваются как психически здоровые. Если же эти способности ограничены и человек не справляется с повседневными задачами в личной, семейной жизни или на работе, когда он не в состоянии достичь личных целей, то может идти речь о той или иной степени психического расстройства. Сегодня подобные патологии гораздо боле распространены, чем принято предполагать. По данным ВОЗ, каждый четвёртый-пятый человек в мире имеет психическое или поведенческое расстройство. Симптомы психических заболеваний всегда очень вариабельны и разнообразны, но все они связаны с нарушением высшей нервной деятельности. Расстройства психики влияют на поведение и мышление человека, его восприятие окружающей действительности, память и прочие важнейшие психические функции. Клинические проявления заболеваний психики в большинстве случаев формируют целые симптомокомплексы и синдромы. Таким образом, у больного человека могут наблюдаться очень сложные комбинации расстройств, оценить которые для постановки точного диагноза может только опытный врач-психиатр. Рассмотрим основные симптомы и синдромы психических расстройств в порядке их утяжеления — от легких к более глубоким, при появлении которых специалисты рекомендуют обращаться за профессиональной помощью
Астенический синдром.
Астенический синдром (астения) — широко распространенное состояние, которое проявляется повышенной утомляемостью, истощаемостью, снижением работоспособности. У людей с астеническими расстройствами наблюдаются слабость, неустойчивость настроения, для них характерны впечатлительность, сентиментальность, слезливость; их легко растрогать, они легко раздражаются, теряют самообладание из-за любой мелочи. Астеническим состояниям свойственны также частые головные боли, нарушения сна (он становится поверхностным, не приносит отдыха, днем отмечается повышенная сонливость). Астения является неспецифическим расстройством, т.е. может наблюдаться практически при любых психических заболеваниях, а также при соматических, в частности после операций, тяжелых инфекционных болезней, или при переутомлении.
Навязчивости.
Навязчивостями называют переживания, при которых у человека помимо воли возникают какие-либо особые мысли, страхи, сомнения. При этом человек признает их как собственные, они посещают его вновь и вновь, от них невозможно избавиться, несмотря на критическое отношение к ним. Навязчивые расстройства могут проявляться в возникновении мучительных сомнений, совершенно неоправданных, а иногда просто нелепых мыслей, в непреодолимом желании пересчитывать все подряд. Человек с такими расстройствами может по нескольку раз проверять, выключил ли в квартире свет, закрыл ли входную дверь, причем стоит ему отойти от дома, как сомнения вновь овладевают им.
К этой же группе расстройств относятся навязчивые страхи — боязнь высоты, закрытых помещений, открытых пространств, поездок в транспорте и многие другие. Иногда, чтобы снять тревогу, внутреннее напряжение, немного успокоиться, люди, испытывающие навязчивые страхи и сомнения, совершают определенные навязчивые действия, или движения (ритуалы). К примеру, человек с навязчивым страхом загрязнения может часами находиться в ванной комнате, многократно мыть руки с мылом, а если его что-то отвлекло, вновь и вновь начинать всю процедуру заново.
Аффективные синдромы.
Эти психические расстройства являются наиболее распространенными. Аффективные синдромы проявляются стойкими изменениями настроения, чаще его снижением — депрессией, или повышением — манией. Аффективные синдромы нередко встречаются в самом начале психического заболевания. Они могут оставаться преобладающими на всем его протяжении, но могут усложняться, длительно сосуществовать с другими, более тяжелыми психическими расстройствами. При обратном развитии болезни депрессия и мания зачастую исчезают последними.
Говоря о депрессии, мы, прежде всего, имеем в виду следующие её проявления.
- Снижение настроения, чувство подавленности, угнетенности, тоски, в тяжелых случаях ощущаемое физически как тяжесть, или боль в груди. Это крайне тягостное для человека состояние.
- Снижение психической активности мысли становятся более бедными, короткими, расплывчатыми). Человек в таком состоянии отвечает на вопросы не сразу — после паузы, дает краткие, односложные ответы, говорит медленно, тихим голосом. Довольно часто больные депрессией отмечают, что затрудняются вникнуть в смысл заданного им вопроса, в суть прочитанного, жалуются на снижение памяти. Такие больные с трудом принимают решения, не могут переключиться на новые виды деятельности.
- Двигательное торможение — больные испытывают слабость, вялость, расслабленность мышц, говорят об усталости, их движения замедленны, скованны.
Помимо перечисленного, характерными проявлениями депрессии являются:
- чувство вины, идеи самообвинения, греховности;
- чувство отчаяния, безысходности, тупика, что очень часто сопровождается мыслями о смерти и попытками самоубийства;
- суточные колебания состояния, чаще с некоторым облегчением самочувствия к вечеру;
- нарушения сна ночной сон поверхностный, прерывистый, с ранними пробуждениями, тревожными сновидениями, сон не приносит отдыха).
Депрессии могут также сопровождаться потливостью, тахикардией, колебаниями артериального давления, ощущением жара, холода, зябкости, снижением аппетита, потерей массы тела, запорами (иногда со стороны пищеварительной системы возникают такие симптомы, как изжога, тошнота, отрыжка).
Депрессии характеризуются высоким риском совершения самоубийств!
Внимательно прочитайте приведенный ниже текст — это поможет Вам вовремя заметить появление суицидальных мыслей и намерений у человека с депрессией
При наличии депрессии о возможности попытки самоубийства свидетельствуют:
- высказывания больного человека о своей ненужности, виновности, грехе;
- чувство безнадежности, бессмысленности жизни, нежелание строить планы на будущее;
- внезапное успокоение после длительного периода тревожности и тоски;
- накопление лекарственных препаратов;
- внезапное желание встретиться со старыми друзьями, попросить прощение у близких, привести в порядок свои дела, составить завещание.
Появление суицидальных мыслей и намерений является показанием к немедленному обращению к врачу, решению вопроса о госпитализации в психиатрический стационар!
Мании (маниакальные состояния) характеризуются следующими признаками.
- Повышенное настроение (веселье, беззаботность, радужность, непоколебимый оптимизм).
- Ускорение темпа психической деятельности (появление множества мыслей, разнообразных планов и желаний, идей завышенной оценки собственной личности).
- Двигательное возбуждение чрезмерная оживленность, подвижность, говорливость, ощущение избытка энергии, стремление к деятельности).
Для маниакальных состояний, как и для депрессий, характерны нарушения сна: обычно люди с этими расстройствами мало спят, однако короткого сна им достаточно, чтобы ощущать себя бодрыми, отдохнувшими. При мягком варианте маниакального состояния (так называемой гипомании) человек испытывает подъем творческих сил, повышение интеллектуальной продуктивности, жизненного тонуса, работоспособности. Он может много работать и мало спать. Все события воспринимаются им с оптимизмом. Если гипомаиия переходит в манию, то есть состояние становится более тяжелым, к перечисленным проявлениям присоединяются повышенная отвлекаемость, крайняя неустойчивость внимания и как следствие потеря продуктивности. Зачастую люди в состоянии мании выглядят легковесными, хвастунами, их речь изобилует шутками, остротами, цитатами, мимика оживлена, лицо раскрасневшееся. При разговоре они часто меняют позу, не могут усидеть на месте, активно жестикулируют. Характерными симптомами мании являются повышение аппетита, усиление сексуальности. Поведение больных бывает несдержанным, они могут устанавливать множественные сексуальные связи, совершать малообдуманные и подчас нелепые поступки. Веселое и радостное настроение может сменяться раздражительностью и гневливостью. Как правило, при мании утрачивается понимание болезненности своего состояния.
Сенестопатии.
Ипохондрический синдром.
Для этого синдрома характерны упорная озабоченность собственным здоровьем, постоянные мысли о наличии серьезного прогрессирующего и, возможно, неизлечимого соматического заболевания. Люди с таким расстройством предъявляют упорные жалобы соматического характера, часто истолковывая нормальные или обычные ощущения как проявления заболевания. Несмотря на отрицательные результаты обследований, разубеждения специалистов, они регулярно посещают разных врачей, настаивая на дополнительных серьезных обследованиях, повторных консультациях. Нередко ипохондрические расстройства развиваются на фоне депрессии.
Иллюзии.
Галлюцинации.
Так называют расстройства, при которых человек с нарушенной психикой видит, слышит, ощущает то, чего не существует в реальной действительности.
Галлюцинации подразделяются на слуховые, зрительные, обонятельные, вкусовые, тактильные, галлюцинации общего чувства (висцеральные, мышечные). Однако возможна и их комбинация (к примеру, больной человек может видеть в своей комнате группу незнакомых людей, слышать, как они переговариваются).
Зрительные галлюцинации могут быть элементарными (в виде искр, дыма), либо предметными. Подчас больной видит целые сцены (поле боя, ад). Обонятельные галлюцинации чаще всего представляют собой мнимое ощущение неприятных запахов (гниения, тления, ядов, какой-то пищи), реже незнакомых или приятных.
Тактильные галлюцинации возникают преимущественно в позднем возрасте, при этом больные испытывают жжение, зуд, укусы, боль, другие ощущения, прикосновения к телу. В тексте, помещенном ниже перечислены признаки, по которым можно определить или хотя бы заподозрить наличие у больного человека слуховых и зрительных галлюцинаторных расстройств.
Признаки наличия слуховых и зрительных галлюцинаций.
- разговоры с самим собой, напоминающие беседу например, эмоциональные ответы на какие-то вопросы);
- неожиданный смех без причины;
- встревоженный и озабоченный вид;
- трудности сосредоточения на теме разговора или определенной задаче;
- человек к чему-то прислушивается или видит то, чего Вы не можете увидеть.
Бредовые расстройства.
По мнению специалистов, такие нарушения относятся к основным признакам психозов. Определить, что такое бред, — задача непростая. При этих расстройствах даже психиатры нередко расходятся в оценке состояния больного.
Выделяют следующие признаки бреда:
- В основе его лежат неправильные умозаключения, ошибочные суждения, ложная убежденность.
- Бред всегда возникает на болезненной основе — это всегда симптом болезни.
- Бред не поддается коррекции или разубеждению со стороны, несмотря на явное противоречие с действительностью человек с бредовым расстройством полностью убежден в достоверности своих ошибочных идей.
- Бредовые убеждения имеют для больного чрезвычайную значимость, так или иначе, определяют его поступки и поведение.
Бредовые идеи чрезвычайно разнообразны по своему содержанию. Это могут быть идеи:
- преследования, отравления, воздействия, материального ущерба, колдовства, порчи, обвинения, ревности;
- самоуничижения, самообвинения, ипохондрический, отрицания;
- изобретательства, высокого происхождения, богатства, величия;
- любовный, эротический бред.
Бредовые расстройства неоднозначны и по своей форме. Выделяют так называемый интерпретативный бред, при котором доказательствами основной бредовой идеи являются односторонние интерпретации повседневных событий и фактов. Это довольно стойкое расстройство, когда у больного человека нарушается отражение причинно-следственных связей между явлениями. Такой бред всегда по-своему логически обоснован. Страдающий этой формой бреда человек может бесконечно доказывать свою правоту, приводить массу доводов, дискутировать.
Кататонические синдромы.
Так определяют состояния, при которых преобладают нарушения в двигательной сфере: заторможенность, ступор (лат. stupor — оцепенение, неподвижность) или, напротив, возбуждение. При кататоническом ступоре часто повышен тонус мышц. Это состояние характеризуется полной обездвиженностью, а также полным молчанием, отказом от речи. Человек может застыть в самой необычной, неудобной позе — вытянув руку, подняв одну ногу, с приподнятой над подушкой головой.
Для состояния кататонического возбуждения характерны хаотичность, нецеленаправленность, повторяемость отдельных движений, которые могут сопровождаться либо полным молчанием, либо выкрикиванием отдельных фраз или слов. Кататонические синдромы могут отмечаться и при ясном сознании, что свидетельствует о большой тяжести расстройств, и сопровождаться помрачением сознания. В последнем случае речь идет о более благо-приятном течении заболевания.
Синдромы помрачения сознания.
Эти состояния встречаются не только при психических расстройствах, но и у тяжелых соматических больных. При помрачении сознания затрудняется восприятие окружающего, нарушается контакт с внешним миром. Существует несколько синдромов помрачения сознания. Их характеризует ряд общих признаков.
- Отрешенность от внешнего мира. Больные не в состоянии осознать происходящее, в результате чего нарушается их контакт с окружающими.
- Нарушение ориентировки во времени, месте, ситуации и в собственной личности.
- Нарушение мышления — утрата способности правильно, логически мыслить. Иногда отмечается бессвязность мышления.
- Нарушение памяти. В период помрачения сознания нарушается усвоение новой информации и воспроизведение имеющейся. После выхода из состояния нарушенного сознания у больного может отмечаться частичная или полная амнезия (запамятование) перенесенного состояния.
Каждый из перечисленных симптомов может встречаться при разных психических расстройствах, и только их сочетание позволяет говорить о помрачении сознания. Приведенные симптомы обратимы. При восстановлении сознания они исчезают.
Слабоумие (деменция).
Слабоумием называют глубокое обеднение всей психической деятельности человека, стойкое снижение всех интеллектуальных функций. При слабоумии ухудшается (а иногда и полностью утрачивается) способность к приобретению новых знаний, их практическому использованию, нарушается приспособляемость к окружающему миру. Специалисты различают приобретенную патологию интеллекта (деменцию, или слабоумие), которая развивается в результате прогрессирования некоторых психических заболеваний, и врожденную (олигофрению, или малоумие).
Резюмируя изложенное, отметим, что в данной лекции приведена информация о наиболее часто встречающихся симптомах и синдромах психических расстройств. Психические расстройства могут развиваться у мужчин и женщин в любом возрасте, независимо от их расовой и этнической принадлежности. Условно выделяют внешние и внутренние причинные факторы, способные привести к психическим расстройствам.
К внутренним относятся: генетические мутации, нарушение обмена веществ, эндокринная патология. Внешние — это инфекции, интоксикации, травмы головы, гипоксия головного мозга и прочие. Важную роль играет фактор сильного эмоционального стресса, который у человека со слабыми защитными механизмами психики, может явиться пусковым механизмом в возникновении психического расстройства. Важно отметить, что симптомы проявления расстройств психики могут иметь транзиторный характер и в последующем, в течение жизни, больше никогда не повторяться. В большинстве случаев психических расстройств возможна их диагностика и эффективное лечение.
Если у Вас или кого-то из Ваших близких отмечается один или более перечисленных выше симптомов, настоятельно рекомендуем обратиться за профессиональной помощью к психиатру. Стоит заметить, чем раньше будет поставлен диагноз, тем эффективнее будет лечение психопатологического нарушения.
Читайте также:

