Нарушения работы сердца кратко
Обновлено: 05.07.2024
Сердечно-сосудистые заболевания (ССЗ) – это группа органических и функциональных патологий кровеносной системы (сердца, артерий, вен). Нарушения со стороны сердца можно заподозрить по болям и ощущению тяжести за грудиной, одышке, неровному сердечному ритму, учащённому сердцебиению. При поражении сосудов головы и шеи могут наблюдаться головные боли, шум в ушах обмороки. Заболевания периферических сосудов сопровождаются болями в ногах, отёками, хромотой. Большинство ССЗ крайне опасны для жизни, при появлении их симптомов следует немедленно обратиться к кардиологу или терапевту – он направит к нужному специалисту.
Эпидемиология
Сердечно-сосудистые (кардиоваскулярные) заболевания – серьёзная проблема здравоохранения во всём мире по причине широкой распространённости и высокого уровня смертности. В мире около трети всех смертей происходит от болезней системы кровообращения (85% из них – по причине инфаркта или инсульта), более 75% приходится на страны с низким и средним уровнем экономического развития. В России заболеваемость ССЗ составляет более 19% в структуре всех болезней, смертность – 50%. Эксперты Всемирной организации здравоохранения (ВОЗ) прогнозируют дальнейший рост заболеваемости и смертности от ССЗ.
Классификация ССЗ
К наиболее распространённым, социально значимым ССЗ относятся:
Гипертоническая болезнь – стойкое повышение артериального давления.
Атеросклероз – перекрытие артериального просвета холестериновыми бляшками. Поражение коронарных сосудов приводит к ишемической болезни сердца, артерий головы и шеи – к ишемии (недостатку кровоснабжения) головного мозга, крупных артерий ног – к ишемии конечности.
Ишемическая болезнь сердца – нарушение кровоснабжения миокарда, обусловленное обструкцией (сужением просвета) коронарных артерий. Острая форма заболевания – инфаркт миокарда.
Сердечные аритмии – нарушения сердечного ритма и проводимости.
Воспалительные заболевания сердца – поражения аутоиммунного или инфекционного характера, затрагивающие околосердечную сумку, мышечный слой или внутреннюю соединительнотканную выстилку сердца - перикардиты, миокардиты, эндокардиты соответственно. Чаще всего регистрируется ревмокардит.
Цереброваскулярные патологии – болезни сосудов головного мозга. Острой формой нарушения кровообращения в магистральных сосудах головы и шеи является ишемический инсульт (инфаркт мозга). При нарушении целостности или несостоятельности сосудистой стенки развивается геморрагический инсульт (кровоизлияние в мозг).
Облитерирующий тромбангиит – прогрессирующее закрытие мелких артерий ног (сначала вследствие спазма, затем – присоединившегося тромбоза), сопровождающееся ишемией конечности.
Венозные тромбозы и тромбоэмболия лёгочной артерии (ТЭЛА) – полное или частичное закрытие кровяным сгустком просвета вен или магистральной артерии, отвечающей за кровоснабжение лёгких.
Существенно реже встречаются:
врождённые и приобретённые пороки сердца;
тромбоэмболии артерий большого круга кровообращения (периферических, брыжеечной и других).
Причины развития ССЗ
Поражения сердца и сосудов относятся к мультифакторным патологиям – возникают на фоне нескольких предрасполагающих условий. Основная причина подавляющего большинства сердечных и цереброваскулярных патологий – повышение в крови уровня липопротеинов низкой плотности (ЛПНП). Увеличение их концентрации приводит к избытку холестерина, формирующего бляшки на стенках сосудов, сужающего их просвет.
Немаловажную роль в развитии ССЗ играет наследственная предрасположенность – в группе риска лица, ближайшие родственники (братья, сёстры, родители) которых имеют соответствующее заболевание. Вероятность развития сердечно-сосудистых патологий повышает сахарный диабет, болезни почек и щитовидной железы, инфекции (чаще всего стрептококковые – ангина, скарлатина, рожистое воспаление, импетиго). У женщин пусковым фактором становятся состояния, сопровождающиеся гормональной перестройкой: чаще – климакс, реже – беременность.
К ведущим факторам риска относятся особенности образа жизни и их неблагоприятные последствия:
Гиподинамия. Малоподвижный образ жизни негативно влияет на состояние сосудистых стенок и миокарда, повышает риск тромбозов, способствует возникновению лишнего веса, сахарного диабета.
Погрешности диеты. Повышенное потребление соли повышает риск гипертонической болезни, избыток сладкого в рационе влечёт сахарный диабет, ожирение, повышает уровень ЛПНП. Злоупотребление животными жирами способствует развитию атеросклероза. Недостаток белков, микроэлементов (калия, магния, железа, меди, цинка, селена), большинства витаминов негативно влияет на состояние сосудов и сердца, функцию миокарда.
Психоэмоциональный стресс. Острый стресс сопровождается выбросом адреналина, повышающего нагрузку на сердце, что может привести к инфаркту миокарда. Хронический стресс сопровождается повышенным уровнем кортизола, замедляющего выработку гормона роста. Дефицит этого гормона у взрослых опосредованно провоцирует развитие ССЗ.
Избыточная масса тела – как правило, следствие воздействия перечисленных выше факторов. Ожирение является благоприятным условием возникновения тромбоэмболий, способствует повышению уровня ЛПНП, создаёт дополнительную нагрузку для сердца и сосудов.
Вредные привычки. Каждый эпизод злоупотребления спиртным влечёт снижение сократительной функции миокарда, нарушает кровообращение. Табакокурение приводит к повышению артериального давления, провоцирует тромбообразование, формирование атеросклеротических бляшек, увеличивает риск аритмии.
Часто одно первично возникшее ССЗ влечёт развитие другого. Так, атеросклероз и артериальная гипертония являются основными причинами ишемической болезни сердца, ревмокардит нередко приводит к приобретённым порокам, аритмии сердца, а нарушения сердечного ритма – к тромбоэмболии артерий, снабжающих кровью конечности и внутренние органы.
Симптомы сердечно-сосудистых заболеваний
Болезни сердца и сосудов на начальных стадиях зачастую протекают бессимптомно и могут манифестировать остро – проявлениями инфаркта или инсульта. Дебюту (или обострению хронической патологии) часто предшествует нервное потрясение, переутомление, физические нагрузки, переедание. Большинство сердечных патологий сопровождается сердечной недостаточностью.
Симптомы заболеваний сердца:
Острая сердечная недостаточность – холодный пот, резкий упадок сил, выраженное удушье, кашель с выделением пены (признак отёка лёгких), синюшность кожных покровов (цианоз)
Хроническая сердечная недостаточность - быстрая утомляемость, плохая переносимость физических нагрузок, одышка, удушье, сухой кашель (иногда кровохарканье), , скудное мочеиспускание, отёки, асцит.
Инфаркт миокарда – острая боль в груди, отдающая в левое плечо, верхнюю часть спины, шею, подбородок (иногда интенсивная боль в животе); одышка, сильная слабость, холодный пот; ощущение беспокойства, страха смерти.
Ревмокардит – повышенная потливость, лихорадка, признаки сердечной недостаточности.
Признаки сосудистых патологий:
Инсульт - может начинаться постепенно, с ослабления мышечного тонуса, онемения отдельных зон лица, конечностей. Затем вялость и потеря чувствительности усиливаются до пареза, области поражения расширяются. Могут развиваться нарушения слуха, зрения, речи, координации движений. Общемозговые симптомы – тошнота, рвота, спутанность сознания, кома.
Хроническое нарушение мозгового кровообращения – приступы (транзиторные ишемические атаки) сопровождаются более выраженными признаками артериальной гипертензии, преходящими нарушениями речи, слуха, зрения, памяти, шаткостью походки, обмороками. Симптоматика исчезает в течение суток.
Патологии периферических артерий, сопровождающиеся ишемией (тромбоэмболия, облитерирующий тромбангиит и атеросклероз) – острая, нестерпимая боль, преходящая хромота, сухость кожи, изменение её оттенка (сначала бледный, по мере прогрессирования - багровый), появление плохо заживающих язв.
Тромбоз глубоких вен – ощущение распирающей боли в пораженной конечности, отёк, синюшность кожи, видимая сосудистая сетка.
ТЭЛА – может сочетать признаки сердечной недостаточности, инсульта. Другие симптомы – повышение температуры, боль в правом подреберье, кожные высыпания.
ССЗ в острой форме требуют экстренной медицинской помощи, интенсивной терапии. При подозрении на эти патологии следует немедленно вызвать скорую помощь.
Осложнения ССЗ
По данным ВОЗ, кардиоваскулярные патологии являются основной причиной смерти, часто приводят к инвалидности. Летальный исход нередок при обширных инфарктах и инсультах, массивной ТЭЛА, сердечной недостаточности, осложнённой отёком лёгких, кардиогенным шоком. Перенесённый инсульт может повлечь широкий спектр неврологических расстройств, хроническое нарушение мозгового кровообращения – к прогрессирующим когнитивным нарушениям. Периферические артериальные патологии опасны развитием гангрены с последующей ампутацией конечности (нередко в молодом возрасте). ССЗ пагубно влияют на состояние репродуктивной сферы: у мужчин нередко регистрируется импотенция, у женщин – бесплодие и бездетность.
Диагностика
Диагноз патологии сердца или сосудов устанавливается на основании результатов клинического осмотра, опроса пациента, ряда инструментальных и лабораторных исследований. Основные инструментальные методы, применяющиеся в диагностике ССЗ:
Электрокардиография (ЭКГ) – электрофизиологический метод, используется в диагностике аритмий, инфаркта миокарда. Разновидность – холтеровское мониторирование, позволяющее снимать показания в течение суток с помощью портативного прибора.
Эхокардиография (ЭхоКГ) – ультразвуковой метод исследования сердца, выявляет как функциональные расстройства, так и структурные нарушения (опухоли, вегетации, пороки, воспаления). Назначается и при подозрении на ТЭЛА.
МРТ, КТ (магнитно-резонансная, компьютерная томография) головного мозга – применяется в диагностике инсультов.
УЗДС и УЗДГ (ультразвуковое дуплексное сканирование и допплерография) сосудов – используется в диагностике хронического нарушения мозгового кровообращения, болезней периферических сосудов.
Лабораторные анализы включают:
В диагностике воспалительных заболеваний сердца – биохимическое исследование белкового спектра, общий анализ крови, бактериальный посев крови.
В диагностике атеросклероза – биохимический тест уровня холестерина, ЛПНП, триглицеридов.
При подозрении на любое ССЗ – коагулограмма.
Современное оборудование позволяет провести диагностику без инвазивных процедур.
Лечение
В зависимости от вида патологии лечение проводится под руководством кардиолога, невролога, сосудистого хирурга, нейрохирурга, кардиохирурга, флеболога, ревматолога. Неотложные состояния требуют помощи реаниматолога. Существуют консервативные и хирургические методы лечения ССЗ.
К консервативным методам относится:
медикаментозная терапия – лекарства назначают в зависимости от диагноза;
плазмаферез, аутогемотрансфузия – в терапии ревмокардита;
тромболизис – растворение тромба при артериальных эмболиях;
физиотерапия – в лечении хронических расстройств мозгового кровообращения, облитерирующего тромбангиита.
Хирургические методы лечения ССЗ:
тромбэмболэктомия – хирургическое удаление тромба при неэффективности или противопоказаниях к тромболизису;
тромбэктомия – при тромбозе глубоких вен;
стентирование периферических сосудов и коронарных артерий – при атеросклерозе,
протезирование сердечных клапанов – при эндокардите;
стереотаксическая аспирация гематомы – при геморрагическом инсульте.
Сегодня редко выполняются открытые хирургические вмешательства, предпочтение отдаётся сосудистой хирургии – это способствует скорейшему восстановлению больного, минимизации послеоперационных осложнений. Тем не менее после лечения тяжёлых ССЗ пациенты чаще всего нуждаются в длительной реабилитации.
Профилактика
Первичная профилактика болезни заключается в её предупреждении, вторичная направлена на предотвращение осложнений, обострений рецидивов при уже имеющейся патологии. Первичная профилактика кардиоваскулярных болезней в первую очередь зависит от пациента и заключается в пересмотре образа жизни – чтобы оставаться здоровым, нужно обеспечить сбалансированное питание, отказаться от вредных привычек, избавиться от лишнего веса, больше двигаться.
Рекомендации врачей при ССЗ в рамках вторичной профилактики:
здоровый образ жизни;
лечение сопутствующих заболеваний – контроль уровня глюкозы в крови при сахарном диабете, нормализация концентрации гормонов щитовидной железы при расстройствах её функции;
поддержание нормального артериального давления;
пожизненный приём аспирина (для снижения вязкости крови и предупреждения тромбоэмболических осложнений), статинов (для профилактики атеросклероза).
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Аритмия: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Сердце - это мышечный орган, насос, который поддерживает постоянный ток крови в сосудах, с определенной частотой генерируя импульсы, приводящие к возбуждению и сокращению миокарда. В норме сокращение отделов сердца происходит последовательно: вначале сокращаются правое и левое предсердия, потом – правый и левый желудочки.
В правом предсердии расположен основной источник ритма сердца – синусовый узел, который у здорового взрослого человека задает правильный ритм сердечных сокращений с частотой (60–80 ударов в минуту).
Помимо синусового узла генерировать импульсы и задавать ритм могут другие участки миокарда, но у здорового человека они не вызывают аритмий за счет адекватной работы синусового узла.
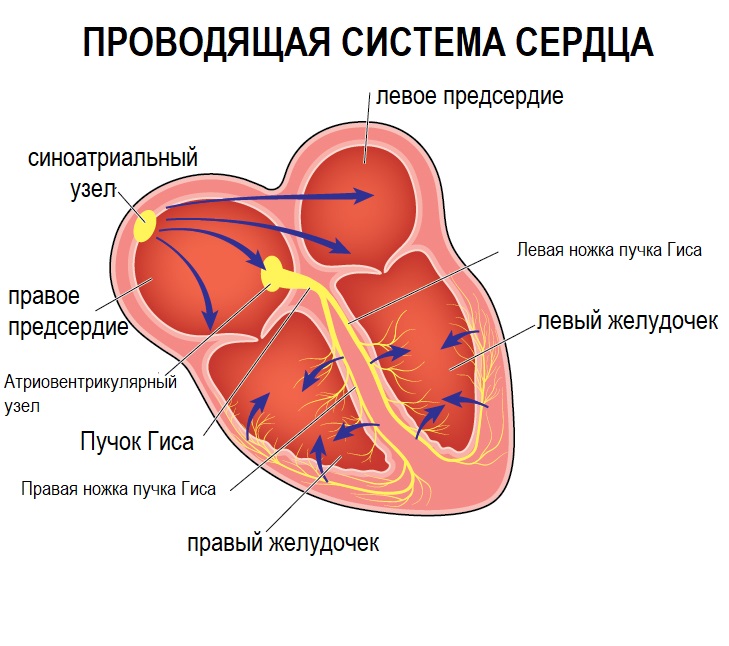
Сердце обладает свойством проводимости, т.е. способностью к быстрому распространению импульса по ткани миокарда, что необходимо для слаженной работы всех клеток сердечной мышцы.
Сердечная аритмия – это состояние, характеризующееся нарушением ритма сердца, процесса формирования импульса и его проведения. Некоторые аритмии в определенном возрасте считаются вариантом нормы, однако большинство все же являются признаком той или иной патологии, поэтому требуют пристального контроля и лечения.
Разновидности сердечных аритмий
В зависимости от частоты сердечных сокращений (ЧСС) аритмии подразделяют на тахиаритмии (с увеличением ЧСС более 80–90 ударов в минуту) и брадиаритмии (со снижением ЧСС менее 60 ударов в минуту).
По расположению участка миокарда, являющегося аномальным источником ритма, выделяют наджелудочковые (суправентрикулярные) аритмии, когда водитель ритма расположен в предсердиях или в атриовентрикулярном узле, и желудочковые аритмии, когда водитель ритма расположен в желудочках сердца.
Одна из важнейших классификаций сердечных аритмий основывается на непосредственной причине ее развития.
- Аритмии вследствие нарушения образования импульса, в основе которых лежит нарушение функционирования синусового узла, например, синусовая аритмия, синдром слабости синусового узла и др. Согласно статистическим данным, распространенность синусовой аритмии (СА) в общей популяции составляет 33,9-34,5%, синусовой брадикардии (СБ) - 7,1-12,8%, синусовой тахикардии (СТ) - 4,9-9,8%.
- Аритмии вследствие изменения автоматизма латентных водителей ритма, например, замещающие ритмы сердца.
- Аритмии, обусловленные аномальной циркуляцией импульса в ткани миокарда, например, экстрасистолия, мерцательная аритмия (фибрилляция предсердий), трепетание предсердий.
- Нарушения проведения импульса по миокарду:
- блокады, например, атриовентрикулярная блокада, блокада правой ножки пучка Гиса и др.;
- преждевременное возбуждение желудочков – прохождение импульса по дополнительным проводящим путям, например, синдром Вольфа–Паркинсона–Уайта.
Отдельно выделяют дыхательную аритмию, которая в норме наблюдается у детей раннего возраста и заключается в учащении сердцебиения на вдохе и замедлении – на выдохе.
Возможные причины аритмии
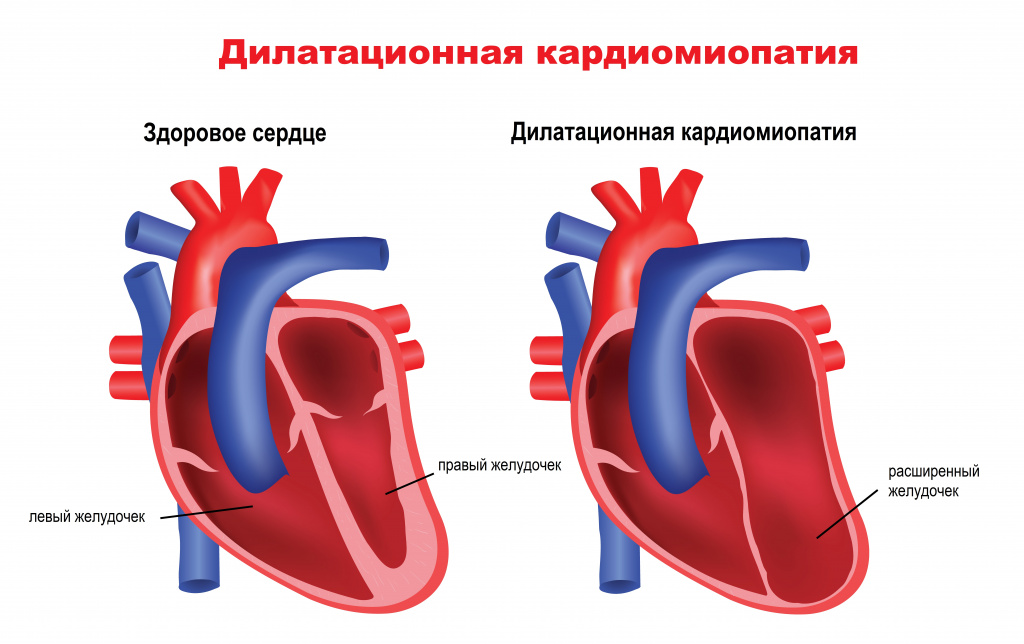
Некоторые из причин нарушения ритма сердечных сокращений кроются непосредственно в структуре сердца, другие же обусловлены воздействием на сердце извне.К сердечным причинам аритмий относятся врожденные и приобретенные пороки сердца, последствия перенесенного инфаркта миокарда, воспалительные изменения тканей сердца (кардиты), опухоли сердца, кардиомиопатии (изменения нормальной ткани миокарда) и т.д. К изменениям в структуре миокарда могут привести длительно текущие заболевания эндокринной системы, артериальная гипертензия, алкоголизм и др.
![Кардиомиопатия.jpg]()
К внесердечным причинам условно относят те состояния, которые вызывают нарушения ритма, не приводя к структурным изменениям ткани сердца: изменение иннервации сердца, изменения баланса электролитов (калия, магния, кальция) при поражении почек, надпочечников, паращитовидных желез, при длительной диарее или рвоте, при интоксикациях, другие изменения процессов обмена веществ.
- Ишемическая болезнь сердца (заболевание, в основе которого лежит недостаточное кровоснабжение сердечной мышцы, в результате чего возникает кислородное голодание сердца) и последствия перенесенного инфаркта миокарда.
- Длительно текущая артериальная гипертензия.
- Гипертрофическая, рестриктивная, дилатационная (в т.ч. алкогольная) кардиомиопатия, аритмогенная дисплазия правого желудочка – патологические состояния, в основе которых лежит перестройка структуры миокарда с нарушением его основных функций.
- Пороки сердца, например, митральный стеноз, аортальная недостаточность.
- Врожденные пороки сердца, проявляющиеся многочисленными симптомами, в т.ч. аритмией, уже с детского возраста.
- Врожденные аномалии проводящей системы сердца, например, дополнительный пучок при синдроме Вольфа–Паркинсона–Уайта.
- Воспалительное поражение миокарда (кардиты, миокардиты).
- Острые и хронические заболевания почек, приводящие к изменению электролитного баланса, перестройке ткани миокарда: хроническая болезнь почек вследствие гломерулонефрита, пиелонефрита и др., острое почечное повреждение.
- Заболевания эндокринных желез: гипотиреоз, гипертиреоз, нарушение функции надпочечников и др.
- Опухоли сердца и других органов.
Если причина изменения ритма внесердечного происхождения, пациент может быть направлен к другим специалистам - эндокринологу , неврологу , нефрологу. При подозрении на наличие системных ревматических заболеваний требуется наблюдение ревматолога.
Диагностика и обследования при аритмии
-
электрокардиографию (ЭКГ) в 12 отведениях;
Исследование функциональных возможностей сердца – быстро, безболезненно и информативно.
![]()
Сердечная недостаточность связана со снижением функции сердца. Сердечная мышца не может выработать энергию, необходимую для прокачки необходимого количества крови по всему организму.
Только в России около 7 миллионов человек страдают сердечной недостаточностью. У людей старше 70 лет страдает каждый четвертый человек, причем мужчины, как правило, поражаются в значительно более молодом возрасте, чем женщины. Риск для мужчин примерно в полтора раза выше, чем для женщин. В России болезни системы кровообращения являются самой распространенной причиной смерти.
Что такое сердечная недостаточность?
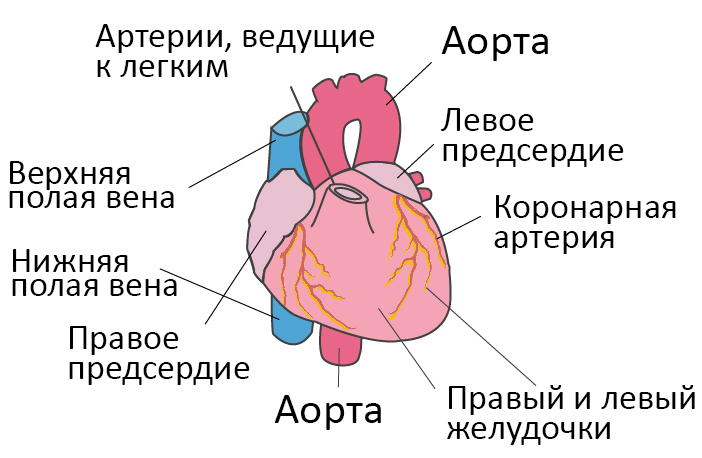
Со здоровым сердцем богатая кислородом кровь из левого желудочка перекачивается через тело к органам, обеспечивая их кислородом и питательными веществами. После снабжения органов кровь с низким содержанием кислорода возвращается из организма в правую часть сердца, откуда она транспортируется в легкие. В легких кровь обогащается кислородом, так что она снова может перекачиваться по всему телу через левый желудочек.
![Строение сердца]()
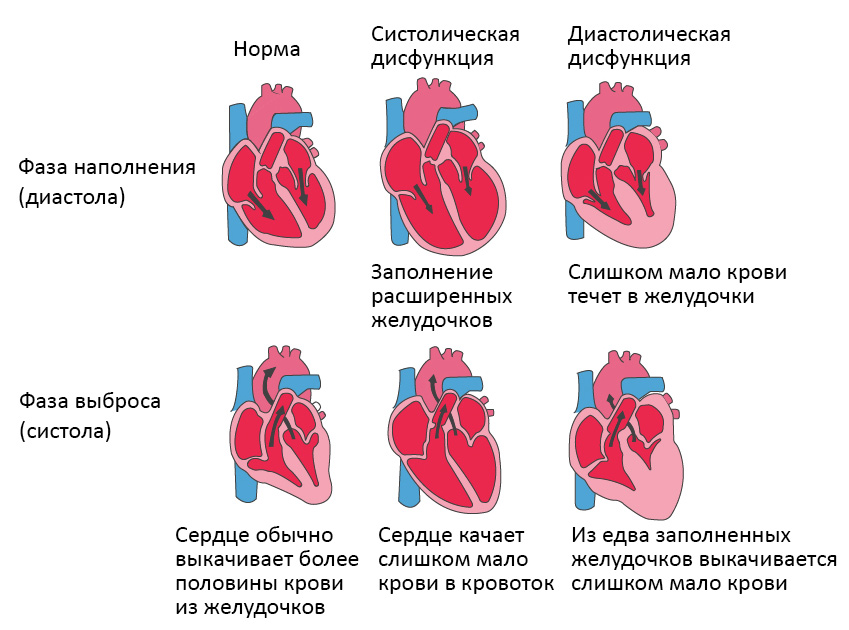
Сердечная недостаточность – это ослабление насосной функции сердца. Как правило, поражается либо правая сторона сердца (правосторонняя сердечная недостаточность), либо левая сторона сердца (левосторонняя сердечная недостаточность). При прогрессирующей сердечной недостаточности могут быть затронуты обе стороны сердца (глобальная сердечная недостаточность). Сердечная недостаточность также может быть хронической или острой по своей природе. Хроническая сердечная недостаточность встречается чаще острой сердечной недостаточности, которая возникает внезапно и неожиданно. Острая сердечная недостаточность может возникнуть внезапно на фоне острой сердечно-сосудистой катастрофы и/или декомпенсации сердечной недостаточности.
![Типы сердечной недостаточности, диастола и систола]()
Что вызывает сердечную недостаточность?
Сердечная недостаточность вызвана болезнями, которые затрагивают или повреждают сердечную мышцу. Наиболее распространенной причиной хронической сердечной недостаточности является заболевание коронарной артерии.
Ишемическая болезнь сердца (ИБС) вызывается сужением коронарных сосудов (коронарных артерий), чаще всего из-за атеросклероза. Коронарные артерии – это сосуды, которые обеспечивают сердце кислородом и другими важными питательными веществами. Прогрессирующее сужение (также называемое стенозом) артерий приводит к нарушениям кровообращения сердечной мышцы. ИБС часто диагнастируется, когда присутствует стенокардия (боль и напряжение в груди), но в остальном она остается незамеченной.
Инфаркт происходит из-за уменьшения циркуляции крови, богатой кислородом, к сердечной мышце, что приводит к необратимой гибели ткани. Это повреждение влияет на насосную функцию сердца, приводя к сердечной недостаточности. Большая часть пациентов также страдает от высокого кровяного давления, что дополнительно усугубляет ситуацию.
Высокое кровяное давление (гипертония) является единственной причиной сердечной недостаточности у почти 20% людей, что делает его второй наиболее распространенной причиной этого заболевания. Высокое кровяное давление заставляет сердце постоянно работать сильнее. Сердце не может работать под дополнительной нагрузкой в течение длительного периода времени, и поэтому деградирует.
Подобный эффект может быть вызван проблемой с сердечным клапаном. При суженных или протекающих аортальных клапанах сердце должно работать сильнее или биться чаще, что также ведет к увеличению нагрузки.
Брадикардия – нарушения сердечного ритма при котором снижена частота сердечных сокращений также может быть причиной сердечной недостаточности, поскольку циркулирует слишком мало крови. Слишком быстрое сердцебиение (тахикардия) связано с уменьшением ударного объема и, следовательно, может также привести к сердечной недостаточности.
Наследственные заболевания сердца, беременность, аутоиммунные расстройства, алкоголь, наркотики или злоупотребление медикаментами, гиперактивность щитовидной железы и нарушения обмена веществ (сахарный диабет) могут быть причинами сердечной недостаточности.
Какие виды сердечной недостаточности и каковы их симптомы?
Каждый тип сердечной недостаточности имеет разные симптомы, и симптомы могут различаться по интенсивности. Тем не менее, основным симптомом сердечной недостаточности является затруднение дыхания при физической нагрузке или в покое. Предупреждающие признаки могут включать потоотделение при легкой физической нагрузке, неспособность лежать ровно, стеснение в груди или наличие отечности ног.
Левосторонняя сердечная недостаточность
Это чаще всего вызвано ишемической болезнью сердца (ИБС), высоким кровяным давлением или сердечным приступом и реже – нарушением сердечной мышцы или сердечных клапанов.
Левосторонняя сердечная недостаточность может проявляться остро или развиваться со временем. Обычно впервые замечают по одышке от физической активности. При тяжелом состоянии это может даже привести к гипотонии (низкому кровяному давлению) в состоянии покоя.
Правосторонняя сердечная недостаточность
Правая сторона сердца отвечает за возврат крови с низким содержанием кислорода обратно в легкие. При правосторонней сердечной недостаточности правый желудочек не работает должным образом. Это вызывает повышенное давление в венах, вытесняя жидкость в окружающие ткани. Это приводит к отекам, особенно в ступнях, пальцах ног, лодыжках и голенях. Это также может привести к острой необходимости мочиться ночью, когда почки получают лучшее кровообращение.
Причиной чаще всего является острое или хроническое увеличение сопротивления легочного кровообращения. Обусловлено легочными заболеваниями, такими как легочная эмболия, астма, выраженная эмфизема, хроническое обструктивное заболевание легких (ХОЗЛ, чаще всего вследствие употребления табака) или левосторонней сердечной недостаточностью. Редкие причины включают проблемы с сердечным клапаном или заболевания сердечной мышцы.
Глобальная сердечная недостаточность
Когда поражены как левая, так и правая стороны сердца, это называется глобальной сердечной недостаточностью. Присутствуют симптомы левой и правой сердечной недостаточности.
Систолическая и диастолическая сердечная недостаточность
Систолическая сердечная недостаточность связана с потерей нормального функционирования клеток сердечной мышцы или внешних нарушений насосной функции. Кровь попадает в легкие, а органы не получают достаточного количества кислорода.
При диастолической сердечной недостаточности теряется эластичность желудочка, из-за чего он не расслабляется и не наполняется соответствующим образом. Одной из наиболее распространенных причин диастолической дисфункции является высокое кровяное давление. Из-за повышенного сопротивления в артериях сердце должно работать сильнее. Эластичность сердечной мышцы снижается, и между сокращениями из желудочков в организм может перекачиваться меньше крови. Это приводит к тому, что организм не получает достаточного количества крови и питательных веществ.
Болезнь клапана сердца также может привести к утолщению сердечной мышцы. Мускулатура сердца становится более жесткой и менее эластичной из-за накопления белков. Симптомы от кашля до одышки.
Хроническая и острая сердечная недостаточность
Хроническая сердечная недостаточность – это прогрессирующее заболевание, которое развивается месяцами или годами и встречается чаще, чем острая сердечная недостаточность. При хронической сердечной недостаточности симптомы часто не воспринимаются всерьез, поскольку организм способен компенсировать это в течение длительного периода времени или симптомы связывают с увеличением возраста. Симптомы отражают либо левую, либо правостороннюю сердечную недостаточность.
Острая сердечная недостаточность возникает внезапно, через несколько минут или часов, после сердечного приступа, когда организм больше не может это компенсировать. Некоторые симптомы включают в себя:
- Сильные затруднения дыхания и / или кашля;
- Булькающий звук при дыхании;
- Нарушение сердечного ритма;
- Бледность;
- Холодный пот.
На какие классы делится сердечная недостаточность?
Существует несколько классификаций сердечной недостаточности:
- Классификация по В. Х. Василенко, Н. Д. Стражеско, Г. Ф. Ланга;
- Классификация острой сердечной недостаточности по шкале Killip;
- И самая распространенная, классификация Нью-Йоркской кардиологической ассоциации.
Согласно функциональной классификации Нью-Йоркской кардиологической ассоциации (NYHA), сердечная недостаточность подразделяется на классы I-IV в зависимости от выраженности симптомов и ограничения физической активности.
Сердечная недостаточность делится на четыре класса в зависимости от выраженности симптомов:
- NYHA I: болезнь сердца без каких-либо ограничений физической активности. Нормальная активность не вызывает повышенного утомления, сердцебиения или затруднения дыхания.
- NYHA II: болезнь сердца, вызывающая умеренное ограничение в повседневной деятельности. Никаких симптомов в состоянии покоя.
- NYHA III: болезнь сердца, вызывающая заметное ограничение в повседневной деятельности. Простые действия, такие как чистка зубов, прием пищи или разговор, вызывают утомление, сердцебиение или затруднение дыхания. Симптомов в покое нет.
- NYHA IV: сердечные заболевания, вызывающие симптомы в состоянии покоя (и при любой степени легкой физической активности).
Сердечная недостаточность значительно снижает качество жизни. Больные часто испытывают большое разочарование в связи с физическими ограничениями и имеют тенденцию уходить из общественной жизни. По этой причине психологические расстройства, такие как депрессия, часто присутствуют в дополнение к ожидаемым физическим симптомам.
Как диагностируется сердечная недостаточность?
Диагностика начинается с комплексной оценки истории болезни человека, уделяя особое внимание симптомам (начало, продолжительность, проявление). Это помогает классифицировать тяжесть симптома. Сердце и легкие обследуются. Если есть подозрение на сердечный приступ или нарушение ритма, выполняется ЭКГ покоя с 12 отведениями. Кроме того, эхокардиография и общий анализ крови. Необходимость в катетеризации определяется индивидуально.
Как лечится сердечная недостаточность?
При хронической сердечной недостаточности применяются медикаменты (такие как ингибиторы АПФ, бета-блокаторы и диуретики). Лекарства используются для предотвращения осложнений и улучшения качества жизни. Ингибиторы АПФ и бета-блокаторы могут продлевать жизнь, но для достижения положительного эффекта их следует принимать регулярно.
Кроме того, используются ритм-терапии (для лечения нарушений ритма сердца), имплантация трехкамерного кардиостимулятора. Последнее обеспечивает своевременную активацию предсердий и обоих желудочков. Дефибриллятор также часто имплантируется как часть кардиостимулятора для противодействия опасным нарушениям сердечного ритма в условиях тяжелой сердечной недостаточности. Это лечение также известно как ресинхронизационная терапия. Важной частью успешного лечения является физиотерапия.
Каковы шансы на выздоровление от сердечной недостаточности?
![]()
Заболевания сердечно-сосудистой системы — основная причина смерти среди взрослого населения. Смертность достигает 30 % от общего количества всех летальных исходов. Подавляющее большинство таких случаев (85 %) приходится на инсульты и инфаркты миокарда.
К факторам риска относят курение, лишний вес, семейную предрасположенность, высокое давление, диабет, заболевания почек. По этой причине уделяется особое внимание диспансеризации пациентов из группы риска, у которых еще нет клинических проявлений ССЗ. Мужчинам старше 40 лет и женщинам за 50 необходимо регулярно обследовать сердечно-сосудистую систему даже без явных показаний. Только в 40 % случаев болезни сердечно-сосудистой системы были обусловлены возрастом, т.е. в 60 % случаев умирали те, у кого сосуды и сердце не подавали признаков нарушений. Поговорим о том, какие бывают заболевания сердца и какие заболевания сердечно-сосудистой системы наиболее опасны.
Заболевания сердечно-сосудистой системы: список распространенных
![]()
Перед тем как перечислить заболевания сердечно-сосудистой системы, стоит отметить, что ССЗ бывают врожденными и приобретенными. С проблемами врожденных патологий люди сталкиваются сразу, медицина работает над возможностью улучшить качество жизни таких пациентов. Приобретенные сердечно-сосудистые заболевания чаще всего возникают практически незаметно для человека. Со временем состояние ухудшается, но к врачу обращаются пациенты с уже очевидными признаками запущенной патологии. Основные болезни сердечно-сосудистой системы необходимо знать хотя бы потому, что они могут коснуться каждого, а профилактика поможет спасти вашу жизнь. Ниже приводится общепринятая классификация заболеваний сердечно-сосудистой системы.
Артериальная гипертензия
При АГ у пациента наблюдается стойкое повышение АД выше показателей 140/90. Гипертоническая болезнь — основная причина мозгового инсульта и инфаркта. При этом ее этиология неизвестна. В исследованиях отмечается ведущая наследственная роль, повышается риск АГ при интоксикации, нерациональном питании, стрессе, профессиональной вредности, ночных апноэ. АГ может медленно или быстро прогрессировать. Также выделяют симптоматическую АГ, связанную с повреждением органов, участвующих в регуляции кровяного давления.
Особенно внимательным к своему здоровью следует быть пациентам с диагностированными болезнями почек, надпочечников, нервной системы, употребляющим много соли и некоторые лекарства — стероиды (ГКС), нестероидные противовоспалительные, гормональные контрацептивы. Без должного лечения может возникнуть угрожающее жизни состояние — гипертонический криз.
Болезни сердца
ИБС — это нарушение кровообращения в коронарных сосудах, снабжающих кислородом сердце. Характерный клинический симптом — стенокардия, при которой появляется давящая боль в грудине с отдачей в лопатку, руку, челюсть с левой стороны, шею. В возрасте 45 лет риск ИБС у женщин составляет 1 %, у мужчин—2-5 %, но уже к 65 годам возрастает до 10-20 % у обоих полов.
Крайне важно знать, какие есть заболевания сердца или предпосылки к их развитию, ведь ИБС приводит к сердечной недостаточности, нарушению сердечного ритма, инфаркту и внезапной коронарной смерти. Выделяют 4 функциональных класса стенокардии, 4-ый характеризуется возникновением приступов в покое. Некоторые эпизоды ИБС проходят без боли, выявить болезнь помогает ЭКГ и суточное мониторирование.
- Острый коронарный синдром (при нестабильной стенокардии или инфаркте миокарда)
Состояние, помогающее заподозрить стенокардию или инфаркт. При инфаркте сердце остается без необходимого для нормальной работы уровня кислорода, что ведет к некрозу (отмиранию) клеток. Следствием инфаркта миокарда становится увеличившаяся нагрузка на желудочек. Состояние, предшествующее ИМ, называется нестабильной стенокардией. Приступы могут возникать как в напряжении, так и в покое, достигая по длительности 10-15 минут. При ИМ характер и интенсивность боли могут быть различными, в том числе и нетипичными с локализацией только в левой руке. По причине атипичных проявлений затрудняется диагностика, а адекватное лечение запаздывает: смертность в таких группах выше всего.
- Некоронарогенные заболевания
Классификация болезней сердечно-сосудистой системы будет неполной без упоминания этой группы, куда относятся опухоли сердца, кардиомиопатии, миокардиты. На их долю приходится 7-9 % случаев. Поражение сердечной мышцы может возникать по причине химических, паразитарных, токсических, аутоиммунных, аллергических факторов.
Отдельно стоит отметить такие виды заболеваний сердечно-сосудистой системы как болезни оболочек — инфекционный эндокардит (воспаление внутренней оболочки) и перикардит (околосердечной сумки).
Бывает врожденным и приобретенным. При ПС нарушается работа клапанов и магистральных сосудов. В большинстве случаев наблюдается аномальное строение клана с рождения, в 10 % — возрастная дегенерация, в 15 % — патологии из-за ревматизма. Врожденный порок наблюдается в 1 случае из 120.
Нарушение сердечного ритма. В фатальных случаях приводит в эмболии. К причинам аритмии относят ИБС, травмы, прием некоторых препаратов, а также нездоровый образ жизни.
Нарушение насосной функции, как следствие – ухудшение метаболизма и кислородная недостаточность. Характерные симптомы — одышка, влажные хрипы в легких, набухание вен шеи, отек ног, утомляемость. При игнорировании лечения прогноз неблагоприятный.
Патологии артерий и вен
![]()
Относится к хроническим заболеваниям сердечно-сосудистой системы. Характеризуется отложением липопротеинов с последующим формированием бляшки. В дальнейшем приводит к разрастанию соединительной ткани и отложению солей кальция. Сосуд травмируется и может полностью перекрыться. Точная причина возникновения болезни науке неизвестна, выдвигаются аутоиммунная, вирусная, генетическая, гормональная и другие теории. Заболевание нередко отягощается ИБС.
При атеросклерозе могут поражаться мозговые, сонные, коронарные, почечные, бедренные, подвздошные, большеберцовые артерии, аорта. Среди осложнений: АГ, аневризма, инсульт, ишемия, поражение периферических артерий. У больного может быть поражено несколько артерий, а клиническая картина будет зависеть от места образования бляшки.
- Варикозное расширение вен и венозный тромбоз
В РФ 67% женщин и 50% мужчин болеют разными типами заболеваний вен. Варикоз развивается на фоне нарушений в работе венозных клапанов и проявляется в виде расширения подкожных вен. Основную опасность представляют такие последствия как развитие тромбофлебита – воспаления внутренних стенок вен, а также тромбоза.
Венозный тромбоз характеризуется формированием тромбов в венах – подкожных, глубоких. Отрыв тромба приводит к развитию легочной тромбоэмболии (перекрывается ток крови в легочной артерии).
Это основные заболевания сердечно-сосудистой системы, с которыми чаще всего сталкиваются жители России. Вылечить сердце и сосуды можно без операции с помощью коррекции питания, физических нагрузок, лекарственной терапии, но все меры необходимо принимать на начальной стадии заболевания и под контролем кардиолога. Лучшее лечение – это профилактика заболеваний. При этом, медицинская наука развивает и новаторские методики щадящего лечения, с помощью которых можно улучшить прогнозы и повысить качество жизни пациента без радикальных хирургических операций. Получить современную терапию вы можете в Чеховском сосудистом центре, где принимают ведущие специалисты – кардиологи, флебологи, сосудистые хирурги.
Читайте также: