Заболевание поджелудочной железы доклад
Обновлено: 05.05.2024
Панкреатит – это воспаление поджелудочной железы, органа, который выполняет в нашем организме две невероятно важные функции: секрецию большинства пищеварительных ферментов и выработку инсулина (гормона, при недостаточности которого развивается сахарный диабет). В обычных условиях пищеварительные ферменты находятся в клетках в инактивированном состоянии. Однако под действием различных факторов может произойти их активация, и они начнут переваривать паренхиму поджелудочной железы и собственные ткани организма с такой же легкостью, как и экзогенные пищевые продукты. Воспаление поджелудочной железы и выход пищеварительных ферментов в кровь обуславливает развитие тяжелейшей интоксикации. Выделяют острый и хронический панкреатит. Основное различие состоит в том, что при остром панкреатите возможно восстановление нормальной функции поджелудочной железы; при хронической форме с течением времени наблюдаются неуклонное снижение функции.
Причины развития панкреатита
- интоксикация алкоголем; ; ;
- травмы;
- прием некоторых лекарственных препаратов;
- наследственные нарушения обмена веществ, болезни соединительной ткани.
Симптомы панкреатита
- сильная острая боль в животе с иррадиацией в спину (иногда описывается как опоясывающая боль);
- симптомы интоксикации (лихорадка, тошнота, рвота, общая слабость, снижение аппетита);
- кашицеобразный стул с непереваренными частицами пищи.
Осложнения при панкреатите
- панкреонекроз;
- ложная киста поджелудочной железы;
- панкреатогенный асцит;
- абсцесс поджелудочной железы;
- легочные осложнения.
При хроническом панкреатите недостаточность эндокринной функции поджелудочной железы может приводить к развитию сахарного диабета.
Что можете сделать Вы
Возникновение острого панкреатита или обострений хронического требует срочной госпитализации в хирургическое отделение стационара: даже небольшое промедление чревато тяжелыми последствиями. Поэтому в случае развития у вас или ваших близких описанных симптомов следует немедленно вызывать скорую помощь.
В период ремиссии хронического панкреатита рекомендуется полностью отказаться от алкоголя и соблюдать правильный режим питания. Больным показана диета с ограничением жиров и повышенным содержанием белка (употребление мяса, рыбы, творога), исключаются острые блюда и грубая растительная клетчатка (капуста, сырые яблоки, апельсины).
Лечение
Что может сделать врач
Для постановки диагноза проводят обследование, которое включает общий клинический анализ крови, который проводят с целью обнаружить признаки воспаления (повышение количества лейкоцитов, увеличение СОЭ и др.); биохимический анализ крови - для выявления повышенного уровня ферментов поджелудочной железы (амилаза, липаза, трипсин); анализ мочи – обнаружение амилазы в моче также свидетельствует о панкреатите; УЗИ органов брюшной полости позволяет выявить изменения поджелудочной железы и других органов (например, желчного пузыря); гастроскопия (ЭГДС); рентгенография органов брюшной полости; эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ); анализ кала; функциональные тесты.
При остром панкреатите назначают голодную диету, анальгетики для купирования болевого синдрома, капельницы для внутривенного введения солевых или коллоидных растворов, ингибиторы протеолитических ферментов (лекарства, блокирующие активность ферментов) и другие препараты. В редких случаях может потребоваться хирургическое лечение. Лечение хронического панкреатита предполагает: соблюдение диеты, обезболивающие препараты, витамины, заместительную терапию ферментами, лечение сахарного диабета и других эндокринных нарушений, своевременное лечение желчнокаменной болезни.
Профилактика
Профилактика заболевания предусматривает, прежде всего, полный отказ от алкоголя, своевременное лечение заболеваний желчных путей, желудка и двенадцатиперстной кишки, правильное питание (исключение грубых животных жиров и острых приправ). При хроническом панкреатите эти мероприятия будут препятствовать развитию обострений.
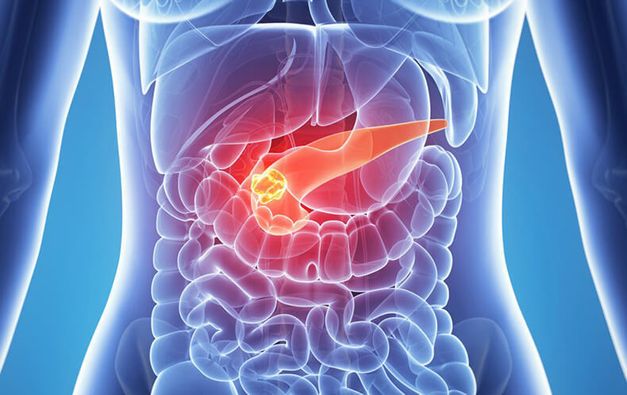
Поджелудочная железа – один из основных органов желудочно-кишечного тракта. Орган выделяет секрецию – панкреатический сок, который содержит в себе необходимые для пищеварения ферменты.
Поджелудочная железа – один из основных органов желудочно-кишечного тракта. Он располагается за желудком и двенадцатиперстной кишкой. Железа небольшая – 15-20 см в длину, имеет вытянутую форму.
Орган выделяет секрецию – панкреатический сок, который содержит в себе необходимые для пищеварения ферменты. Поджелудочная железа содержит клетки, которые вырабатывают глюкагон и инсулин. Эти гормоны поступают в кровь и регулируют обмен глюкозы в организме. Инсулин влияет на человеческое тело, так как его недостаточность может спровоцировать серьезные заболевания, например, сахарный диабет.
Существует множество заболеваний, которые поражают поджелудочную железу. Чаще всего воспаление этого органа сопровождается перманентными или периодическими болями различного характера. Например, это является чуть ли не основным симптомом панкреатита.
Причины появления болезней поджелудочной железы
По данным ВОЗ, самым распространенным недугом поджелудочной железы считается именно панкреатит. Это асептическое воспаление органа, которое провоцирует распад тканей. Оно возникает вследствие скопления вырабатываемых ферментов в железе и их негативного воздействия на сам орган.
Специалисты выделяют множество причин, которые провоцируют появление болезней поджелудочной железы. Основные из них:
- Неправильное питание – злоупотребление жирной, острой пищей и фастфудом.
- Несоблюдение водного баланса – человек должен потреблять не менее 2 литров воды ежедневно.
- Наличие вредных привычек – злоупотребление спиртными напитками и курение.
- Чрезмерный стресс и нервные перегрузки.
Основные симптомы болезней поджелудочной железы
Существует ряд признаков недугов поджелудочной железы. Они отличаются в зависимости от типа болезни и формы ее течения. Однако специалисты выделяют несколько основные клинические проявления, которые указывают на развитие поражения в этом органе.
Основные симптомы заболеваний поджелудочной железы у женщин и мужчин:
- Наличие нестерпимой острой боли в области левого подреберья. Болевой синдром может переходить в лопатку, спину и грудину. Продолжительность болей варьируется от нескольких часов до нескольких дней. При вовлечении в воспалительный процесс желчного пузыря, боли распространяются и в эпигастральную область. Болевые ощущения усиливаются при пальпации, а также при воздействии на пораженную область теплом.
- Нарушение обмена веществ также является основным признаком болезней поджелудочной железы. Он развивается вследствие отмирания здоровых клеток органа. Таким образом снижается выработка пищеварительных ферментов. Из-за этого в организме пациента может начать развиваться сахарный диабет и другие гормональные заболевания.
- Тошнота, рвота и острая диарея нередко сопровождают пациентов с нарушениями поджелудочной железы. Все начинается со вздутия живота, частой отрыжки, после чего появляется метеоризм. Также возможно повышение температуры тела.
- Появление высыпаний в области груди, спины и живота. Сыпь выглядит как скопление небольших красных пятнышек. Они возникают в следствие разрыва капилляров.
- Усиление болей в животе и подреберье после приема пищи. Обычно пациенты для облегчения болевого синдрома меняют свой рацион – питаются реже. Вследствие чего происходит потеря массы тела, организм начинает утрачивать свои защитные функции. На этом фоне может развиться тяжелая форма гиповитаминоза, которая может привести к ухудшению состояния волос, ногтей и кожных покровов.
При появлении первых симптомов заболевания необходимо обратиться к специалисту. Врач проведет опрос, осмотр и диагностику. После чего будет назначена стратегия терапии. Лучше не оттягивать с походом к врачу. Тогда болезнь может спровоцировать появление серьезных осложнений. Своевременное распознавание болезни и эффективно подобранное лечение, а также сбалансированная диета способны устранить воспалительный процесс в поджелудочной железе, нормализовать ее функционирование, а также предотвратить оперативное вмешательство – один из радикальных методов хирургического лечения.
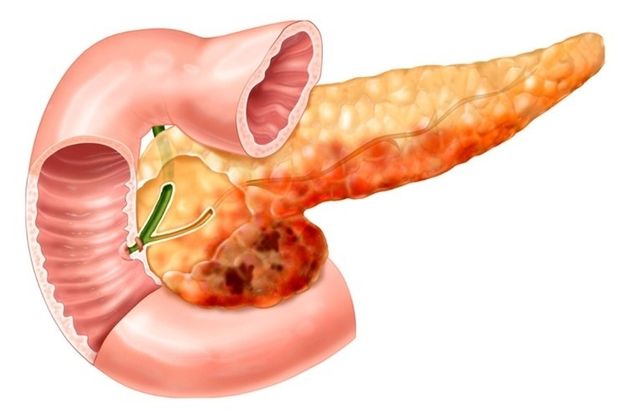
Панкреатит – заболевание поджелудочной железы: симптомы заболевания у женщин и мужчин
Панкреатит – это воспаление тканей поджелудочной железы. Недуг характеризуется нарушением оттока секреции органа. Поражение происходит вследствие повышенной активности ферментных систем. При этом выделяемые соки не успевают выходить в просвет двенадцатиперстной кишки, а накапливаются и начинают переваривать собственные ткани железы.
По данным ВОЗ, распространенность заболевание выросла в несколько раз. Основные факторы, влияющие на появление панкреатита – нарушение рациона питания и злоупотребление алкогольными напитками.
Специалисты разделяют панкреатит на две формы – острую и хроническую. Первая требует срочную госпитализацию, лечение в стационаре под наблюдением специалистов.
Основные симптомы острого панкреатита у мужчин и женщин:
- Изменение цвета кожного покрова – кожа становится тусклее и приобретает землистый цвет. В области поясницы и над пупком возникают коричневые или синие пятна. Некоторые пациенты сообщают о появлении механической желтухи.
- Ощущение острой боли в подреберье – синдром бывает опоясывающим или же локализоваться только в левой или правой стороне тела.
- Нарушение функционирования пищеварительного тракта – появление икоты, отрыжки с неприятным запахом, тошнота и непрерывные приступы рвоты, диарея и запор.
- Общее ухудшение состояния организма – обезвоживание, ощущение сухости во рту, сильная слабость, апатия. Изменение артериального давления – повышение или понижение, усиленное потоотделение, одышка, повышение температуры тела.
Признаки хронического панкреатита
Они выражены слабее. Специалисты выделяют следующий ряд симптомов при таком недуге:
- Присутствуют изменения цвета кожного покрова – желтушность.
- В запущенных формах наблюдается резкая потеря веса.
- Возможно возникновение серьезных заболеваний и нарушение пищеварения – анемия, сахарный диабет, запор или диарея.
- Ощущение боли после приема пищи. Чаще всего болевой синдром возникает после употребления жирной или жареной пищи, а также большого количества алкогольных напитков. Боль локализуется в области подреберья.
- Нарушение работы желудочно-кишечного тракта – запор, метеоризм, отрыжка, отрыжка с неприятным запахом.
На ранних стадиях обнаружить заболевание практически невозможно без вмешательства специалиста, так как хроническая форма протекает без ярко выраженных симптомов.
Панкреатит поджелудочной железы редко проявляется как самостоятельное заболевание. Обычно патологический процесс объединяет несколько органов пищеварения, вовлекая в него гепатобилиарную систему – печень, желчный пузырь и протоки, двенадцатиперстную кишку, желудок. Данный факт требует проводить диагностику всей пищеварительной системы человека.
Лечение панкреатита поджелудочной железы
При появлении первых симптомов заболевания необходимо обратиться к специалисту. Врач проведет опрос, осмотр и диагностику. После чего будет назначена стратегия терапии. Лучше не оттягивать с походом к врачу. Тогда болезнь может спровоцировать появление серьезных осложнений. Врач, занимающийся диагностикой и лечением панкреатита – гастроэнтеролог.
Терапия острой формы проходит в стационаре под присмотром доктора. А хроническая форма лечится на протяжении долгого времени с применением различных процедур.
Диффузные изменения поджелудочной железы: симптомы и лечение
Это признаки патогенеза органа, которые можно обнаружить лишь при помощи ультразвукового исследования.
Специалисты выделяют разнообразные причины появления такого недуга. Диффузные изменения могут развиваться на фоне нарушения кровообращения в поджелудочной железе, эндокринных и обменных заболеваниях, а также при нарушении работы желчевыводящих путей и печени.
Например, у людей пожилого возраста и пациентов с сахарным диабетом ткань органа заметно уменьшается в объеме. Его недостающее количество восполняется жировой тканью. Такие изменения в органе не считаются патологическими и не требуют терапии. По результатам ультразвукового исследования, диагноз будет звучать как, диффузное изменение поджелудочной железы при повышенной эхогенности при нормальных размерах органа.
Диффузные изменения возникают и при равномерном замещении разрушенных тканей поджелудочной железы соединительной тканью. Размеры органы могут соответствовать норме или немного меньше. Такая ситуация наблюдается при наличии хронических обменно-дистрофических нарушений или при остром панкреатите. Если диагноз острый панкреатит не подтверждается, то диффузные изменения не требуют лечения.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Панкреатит: причины появления, симптомы, диагностика и способы лечения.
Определение
Панкреатит – это воспалительное заболевание поджелудочной железы с возможным вовлечением окружающих тканей. Проявляется болями в верхней половине живота, вызванными нарушением ее функции – выработки пищеварительных ферментов и гормонов.
Поджелудочная железа выполняет две важные функции:
- экзокринную (внешнесекреторную), заключающуюся в выработке и выделении в двенадцатиперстную кишку ферментов (трипсина, протеазы, амилазы и липазы), которые расщепляют белки, углеводы и жиры;
- эндокринную, состоящую в синтезе инсулина и глюкагона – важнейших гормонов, регулирующи уровень сахара (глюкозы) в крови.
Ферментная недостаточность становится причиной частого расстройства пищеварения, а при длительном течении заболевания появляются признаки недостаточности питания.
В результате нарушения выработки гормонов развиваются изменения углеводного обмена, вплоть до сахарного диабета.
Причины появления панкреатита
Самые частые причины панкреатита – злоупотребление алкоголем, курение, желчнокаменная болезнь.
Употребление алкоголя приводит к повышению вязкости сока поджелудочной железы (панкреатического секрета), закупорке ее протоков и блокированию оттока панкреатического секрета. Из-за нарастающего давления скопившиеся в протоках активные ферменты начинают пропитывать и переваривать ткань железы, вызывая воспаление. А продукты распада этилового спирта оказывают непосредственное повреждающее действие на клетки поджелудочной железы.
Курение провоцирует спазм (сужение) и ишемию (недостаток кровоснабжения) сосудов, в результате повреждение поджелудочной железы усиливается.

Систематическое переедание и избыток в рационе животных жиров активизируют выработку ферментов, усугубляя их повреждающее действие на железу и усиливая воспалительный процесс.
Классификация заболевания
Существует несколько классификаций панкреатита.
-
В зависимости от характера течения выделяют:
-
Длительная интенсивная боль в верхней половине живота (околопупочной области и подреберьях).
Такая боль может иметь опоясывающий характер или отдавать в спину; усиливаться после еды, реже – натощак, при резких движениях, кашле, глубоком дыхании, уменьшаться в положении сидя или при наклоне вперед.
К лабораторной диагностике относятся анализы крови, мочи и кала.
Для выявления признаков воспаления назначают общий (клинический) анализ крови.
Одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови для подсчета процентного содержания разновидностей лейкоцитов и определение скорости оседания эритроцитов.
Государственное бюджетное учреждение здравоохранения
Городская поликлиника №1
города Новороссийска
министерства здравоохранения
Краснодарского края
Колл-центр
8 8617 306-303
КОНТАКТ-ЦЕНТР
(по вопросам COVID-19)
8 8617 306-358
Единая служба по COVID "122"

Поджелудочная железа, ее основные заболевания
Внешне поджелудочная железа выглядит неброско – этакая продолговатая пирамидка длиной около 10 сантиметров. Различают головку, тело и хвост. Головка железы находится в изгибе (подкове) двенадцатиперстной кишки. Поджелудочная железа взрослого человека представляет собой дольчатый продолговатый орган желтовато-розового цвета. Ферменты внутри поджелудочной железы находятся в неактивной форме и полную силу обретают, уже попав в кишечник и смешавшись с пищей. Но если вследствие каких-либо причин их активизация происходит преждевременно, это действительно может привести к серьезным последствиям. В таких случаях антиферментной защиты становится недостаточно и развивается повреждение поджелудочной железы пищеварительными ферментами, развивается заболевание, которое называется панкреатит.
Острый панкреатит – одно из самых сложно диагностируемых и вместе с тем широко распространенных заболеваний пищеварительной системы. Специфическая терапия практически отсутствует; проявления заболевания чрезвычайно разнообразны, и поставить сразу точный диагноз трудно даже с помощью лабораторных тестов. Возникает острый панкреатит преимущественно у людей, ранее им не страдавших. Возраст больных – чаще пожилой (в 78,2%), но встречается этот недуг и у молодых, преимущественно у мужчин, злоупотребляющих алкоголем, и у беременных женщин. Часто болеют тучные люди, обремененные атеросклерозом или диабетом. У женщин сегодня острый панкреатит встречается в 3-5 раз чаще, чем у мужчин.
Основными причинами острого панкреатита являются:
- образование камней или "песка" в протоке железы;
- заболевание желчного пузыря;
- послехолецистэктомический синдром (состояние, возникающее после удаления желчного пузыря);
- воспаление сосочка, через который проток поджелудочной железы выходит в просвет двенадцатиперстной кишки;
- значительные пищевые нагрузки (особенно жировые и острые блюда), застолья с употреблением алкоголя;
У пожилых людей добавляются нарушения кровообращения поджелудочной железы: тромбозы, эмболии, атеросклеротический процесс в сосудах.
Клиническая картина острого панкреатита очень многообразна в зависимости от формы поражения, локализации процесса, реактивности организма. Боли – по локализации соответствуют расположению поджелудочной железы (99-100%); часто отдают в спину (48%), больше влево (68%), опоясывающие (50%). Может наблюдаться переход болей в область сердца, что стимулирует стенокардию и даже инфаркт. Обычно боли интенсивные, иногда очень интенсивные, начинаются внезапно. Интенсивность болей не всегда соответствует степени поражения поджелудочной железы, например при панкреонекрозе наблюдается тенденция к уменьшению боли.
Рвота – почти постоянный симптом, начинается вслед за появлением болей и не снимает их, рвота многократная (82%), не приносящая облегчения. Отрыжка бывает в 75 % случаев. Также возможны задержка в отхождении газов и кала, вздутие живота, бледность или желтушность кожных покровов, сухость и обложенность языка, запах ацетона изо рта, уменьшение мочевыделения. Температура тела нормальная или субфебрильная. Артериальное давление сначала нормальное, в тяжелых случаях пониженное, вплоть до коллапса, пульс слабого пополнения.
Лечение
Обычно в первые несколько суток назначаются: строгий постельный режим, голод, щелочное питье (раствор соды, минеральная вода боржоми), грелка со льдом на живот, промывание желудка холодной водой через зонд. В инъекциях и капельницах вводят спазмолитики, обезболивающие, мочегонные для снятия отека и другое. Для предупреждения вторичной инфекции проводится терапия антибиотиками.
Запомните! При постановке диагноза "острый панкреатит" прежде всего необходима срочная госпитализация в хирургический стационар. Лучше всего это сделать в первые же часы заболевания, так как быстро начатое лечение может остановить воспаление на начальных этапах и предотвратить очень неприятные последствия.
Профилактика
Существует целый ряд мероприятий, позволяющих предупредить заболевание панкреатитом. Их можно также разделить на две группы. Первую составляют различные способы профилактики питания. Ко второй же группе относятся меры по своевременному устранению различных желудочно-кишечных заболеваний, провоцирующих развитие или возвращение воспаления поджелудочной железы.
Что касается второй части первичной профилактики, то здесь нужно сказать следующее. Немаловажной мерой предупреждения серьезных желудочно-кишечных проблем является прежде всего как можно более раннее обращение к врачу и тщательные выполнение назначенных им лечебных процедур. Ни для кого не секрет, что сразу выявленное, еще не успевшее развиться заболевание вылечить намного легче, нежели оказать быструю и эффективную помощь больному, который обратился к врачу с запущенным гастритом или язвой, да еще и "залеченным" всевозможными домашними средствами до хронической формы.
Хронический панкреатит
Плохо пролеченный острый панкреатит, избыточные прием алкогольных напитков, нерациональное питание могут спровоцировать хроническое течение заболевания – хронический панкреатит. Он характеризуется болями, отрыжкой, тошнотой. Появляется обильный панкреатический стул – жидкий или непереваренной пищей. Во многом симптоматика хронического панкреатита схожа с проявлениями острого панкреатита, но в более смягченной форме. Хроническое поражение поджелудочной железы может привести к возникновению недостаточности эндокринной функции поджелудочной железы со снижением толерантности к глюкозе и развитию сахарного диабета.
Что делать в случае возникновения острых болей?
- При появлении боли в животе следует немедленно вызвать врача. Не страшно, если тревога окажется преувеличенной; хуже, если будет упущено драгоценное время. Чем раньше будет поставлен диагноз, тем больше надежд на успех.
- Откажитесь от еды, а до осмотра врачом – и от питья, поскольку любая пища или питье вызывают дополнительное раздражение поджелудочной железы и стимулируют выработку панкреатических ферментов.
- Положите лед на эпигастральную область – ту часть живота, которая находится между пупком и грудной клеткой. Если льда нет, можно воспользоваться грелкой с холодной водой.
- Не принимайте никаких лекарств до прихода врача.
- Надо обязательно лечь.
- Ни в коем случае не отказывайтесь от лечения в больнице, даже если вам покажется, что стало легче: при многих заболеваниях органов брюшной полости, в том числе и при остром панкреатите, иногда наступает временное облегчение, вслед за которым состояние резко ухудшается.
Приготовление настоев и отваров
Лекарственное растение измельчают, заливают крутым кипятком и настаивают в теплом месте 15-20 минут и потом фильтруют. Настой обычно готовится из расчета 10 г на 200 мл, то есть 1 ст. ложка измельченного растения на 1стакан холодной воды или кипятка.
Сбор лекарственных растений:
Смешать поровну цветки ромашки, траву зверобоя, листья мяты, траву тысячелистника, траву сушеницы, листья подорожника, траву полыни. Приготовить настой и принимать по 1/3 стакана 3 раза в день до еды в течение 2-5 недель. Если когда-то проявлялась аллергия на травы, лучше начинать с настоя одной травы, а затем добавлять ингредиенты сбора и наблюдать, не появится ли реакция на сбор.
При редких обострениях заболевания фитотерапию можно проводить как сезонное противорецидивирующее лечение в течение 1-2 месяцев 2 раза в год.
Некоторые принципы самоограничения
- постарайтесь остановить ожирение;
- ограничьте потребление поваренной соли до 1-2 г в сутки;
- снизьте потребление мяса;
- откажитесь от курения;
- ограничьте потребление алкоголя;
Большинство населения надеется на чудеса врачевания. И все при этом забывают, что самые эффективные и надежные средства сохранить собственное здоровье зависят прежде всего от нас самих.

ГБУЗ "Центр медицинской профилактики" министерства здравоохранения Краснодарского края
Читайте также:

