Почему сформировались своды стопы и от чего они деформируются кратко
Обновлено: 18.07.2024

Плоскостопие – ортопедическое заболевание, причины которого могут быть как врожденного, так и приобретенного характера. Различными его формами страдает до 45% всего населения планеты, причем большая часть из них женщины.
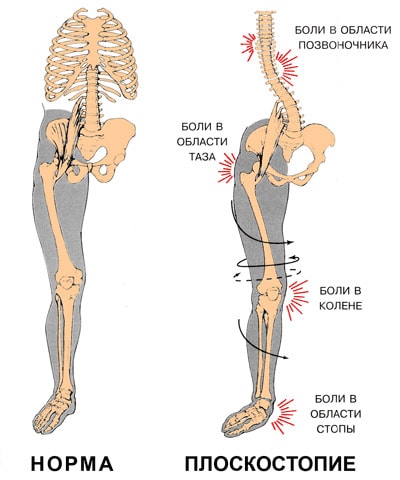
Основное проявление болезни – боли в стопе, которые появляются при длительной ходьбе или нахождении в положении стоя. Также на подошве у таких пациентов диагностируются мозоли и натоптыши. При отсутствии лечения заболевание вызывает не только артроз мелких суставов стопы, но и негативно сказывается на состоянии позвоночника.
Причины развития
Уплощение свода стопы может быть врожденным и приобретенным. Однако на первый вариант приходится всего 3% от всех установленных диагнозов. Все остальные имеют приобретенный характер.
- травмы ступни;
- паралич мышц нижней части ноги, что может являться следствием перенесенного полиомиелита;
- рахит, при котором костная ткань становится податливой и может деформироваться под тяжестью собственного веса;
- ослабление мышц и связок, которые становятся неспособными поддерживать свод стопы в правильном положении.
Часто симптомы плоскостопия можно диагностировать у женщин и мужчин, которые имеют излишний вес или из-за своей профессии вынуждены постоянно стоять. Иногда плоскостопие может быть выявлено и у беременных женщин из-за значительно возросшей нагрузки на ноги.
Плоскостопие у детей до определенного возраста является результатом нормы. Все дети рождаются с ним, но во время роста и развития стопа постепенно исправляется или, как говорят ортопеды, созревает и перестает быть плоской, обретая все физиологические своды.
Симптомы
Ортопеды делят плоскостопие на поперечное и продольное. Каждое из них имеет свою особенность и симптомы. Поэтому рассматривать их следует по отдельности.
Поперечное плоскостопие
Нормальная форма поперечного свода похожа на арку. Формируется он головками плюсневых костей, причем главная опора приходится на пятую и первую плюсневые кости. В ходе развития поперечного плоскостопия сильно ослабевает поддержка свода, и нагрузка начинает распределяться по-другому.
Теперь на первый план выступают головки второй, третьей и четвертой плюсневых костей, тогда как первая и пятая остаются без нагрузки, которая должна быть в норме. Первый палец начинает постепенно отклоняться наружу – к другим пальцам. Второй в этом случае начинает буквально накладываться на первый, а головка первой плюсневой кости и первый палец становятся под углом – это важный диагностический признак.
- Плоскостопие первой степени будет диагностировано, когда угол меньше 20 градусов. Симптомы будут выражены слабо, часто пациент даже не принимает во внимание свое состояние и не обращается за необходимым лечением.
- Плоскостопие второй степени будет иметь угол от 20 до 35 градусов. Здесь уже начнут появляться первые мозоли, натоптыши на стопе, а при долгой ходьбе или нахождении в положении стоя возникают боли.
- Плоскостопие третьей степени имеет угол более 35 градусов и считается самым тяжелым и запущенным. Эта патология лечится только хирургически.
Продольное плоскостопие
Если патология затрагивает продольный свод, то здесь начинают участвовать кости, мышцы, сухожилия и мягкие ткани. Основное проявление – это такой разворот пятки, что она отклоняется кнутри, а вот передние отделы становятся в противоположном направлении – кнаружи.
Сама стопа в середине расширяется, что приводит к нарушению походки, так как пациент ставит ноги так, что они оказываются чрезмерно развернуты вбок. Такое плоскостопие протекает в 4 стадии – предболезнь, перемежающееся плоскостопие, плоская стопа, и все заканчивается развитием плосковальгусной стопы.
Сначала симптомы выражены неярко, быстро появляется усталость при ходьбе, а при длительном нахождении в положении стоя возникают и боли. На последней стадии они появляются даже при минимальной нагрузке на ноги, сама стопа становится широкой и плоской, а высота свода уменьшается.
- На начальной стадии высота свода – менее 35 мм.
- На второй стадии этот показатель достигает 25-17 мм.
- На третьей стадии цифры – менее 17 мм.
Иногда может быть диагностирован комбинированный вариант, при котором происходит сочетание нарушений продольного и поперечного сводов.
Возможные осложнения
- фасциит или миозит;
- остеоартрит, при котором происходит разрушение мелких суставов;
- деформация пальцев;
- нарушение походки;
- нарушения функционирования прочих суставов и позвоночника.
Диагностика
Как определить плоскостопие? Ортопед начинает диагностировать заболевание со сбора жалоб и анамнеза – это поможет определить образ жизни, характер нагрузки на ноги, наличие предрасполагающих факторов.
Затем переходят к осмотру стоп, играющему главную роль в постановке диагноза. Проводится тест под нагрузкой и без нее во время ходьбы, измеряется степень снижения свода, а также определяется угол постановки стоп.
Если есть необходимость в массовом осмотре большого количества людей на наличие плоскостопия, применяется проверенный и зарекомендовавший себя метод плантоскопии. Изучается отпечаток стопы, полученный в положении стоя. Делается это на специальном экране, что позволяет быстро и точно определить вид, степень выраженности заболевания.
Диагностика плоскостопия невозможна без рентгенографии. Этот метод считается золотым стандартом, помогающим ортопеду оценить состояние костей стопы, а также измерить расстояние, которое образовалось между ними. Только таким образом становится понятно, годен ли человек к службе в армии или для спортивных нагрузок.
Лечение
Терапия плоскостопия может проводиться в двух направлениях: консервативном или оперативном. Но для каждого человека способ определяется индивидуально, в зависимости от возраста, стадии и прогрессирования болезни, наличия осложнений, образа жизни.
Не стоит рассчитывать на моментальное излечение, ведь это заболевание тяжело поддается коррекции, требует от врача и пациента долгой, скрупулезной работы. Большинство людей проходят консервативное лечение, причем его эффективность намного лучше у детей. Поэтому, чем раньше будет выявлено заболевание, тем скорее удастся от него избавиться.
- Прием противовоспалительных препаратов, назначенных врачом, при наличии болевого синдрома.
- Курс лечебной физкультуры, который помогает укрепить мышцы и связки ног. .
- Ношение стелек от плоскостопия.
- Кинезиотейпирование.
- Дозирование физических нагрузок, связанных с ногами.
- Правильный подбор обуви, часто изготовленной в индивидуальном порядке.
Что касается оперативного вмешательства, то после него, к сожалению, остается высокий риск развития рецидива.
Профилактика
Профилактика плоскостопия направлена преимущественно на детей, и при правильном подходе не позволяет допустить развития болезни. Родителям советуют чаще разрешать ребенку ходить босиком, но делать это не по ровному полу дома, а по земле, песку, траве на природе. Только при таком условии стопа получит полноценную нагрузку и с самого детства будет формироваться по всем правилам, с исключением развития такого неприятного и опасного заболевания, как плоскостопие.
Деформация стоп — стойкое изменение естественного строения стопы, при котором изменяется форма или длина одной или нескольких костей, укорачиваются сухожилия, наблюдаются нарушения со стороны связочного аппарата. При патологических изменениях в одном отделе стопы происходит перестройка других анатомических структур. Проблема может быть обусловлена перенесёнными травмами, врождёнными патологиями, заболеваниями костей и суставов и даже ношением неудобной обуви.
Из-за деформации стопы постепенно меняется походка, нарушается нормальная опора тела, нагрузка на позвоночник распределяется неправильно. Это чревато развитием хронических болей в позвоночнике, нарушениями осанки и другими проблемами со стороны опорно-двигательного аппарата. Чтобы не допустить этого, важно своевременно обратиться к ортопеду, пройти диагностику и назначенное лечение.
Причины деформации стоп
Нарушение анатомической формы ступни может быть врождённым и приобретённым. Первое развивается из-за гормональных сбоев в организме матери при вынашивании плода, перенесённых инфекционных и других заболеваний, неправильного расположения или крупного размера плода.
- наличие лишнего веса, из-за которого возрастает нагрузка на стопы и постепенно развивается их деформация;
- болезни опорно-двигательного аппарата и суставов, например, артрит или остеопороз, из-за которых ослабляется костная ткань и суставы и может патологически меняться форма ступни;
- эндокринные расстройства, например, сахарный диабет, тиреотоксикоз и другие патологии;
- перенесённые травмы стоп, особенно плохо залеченные или невылеченные переломы плюсневых костей;
- недостаток витаминов и микроэлементов, особенно у детей и подростков, из-за которого кости и суставы не могут полноценно развиваться и правильно функционировать;
- ношение неудобной обуви — туфель на высоком каблуке или с узким носом, обуви не по размеру, которая сжимает ступни и провоцирует отклонение пальцев стопы от нормального физиологического положения.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 05 Марта 2022 года
Содержание статьи
Типы деформации стоп
В зависимости от пораженной области стопы и патологических процессов, которые происходят в костях, суставах и других тканях, выделяют следующие типы деформации:
Плоскостопие
- Изменение формы свода стопы, при котором значительно снижаются её амортизирующая функция. В зависимости от того, какой свод поражен, выделяют две формы патологии:
- поперечное плоскостопие — уплощается поперечный свод, длина стопы уменьшается, кости плюсны расходятся веерообразной формой, происходит деформация первого пальца;
продольное плоскостопие — уплощается продольный свод, стопа удлиняется, становится распластанной и в положении стоя соприкасается с полом почти всей поверхностью подошвы.
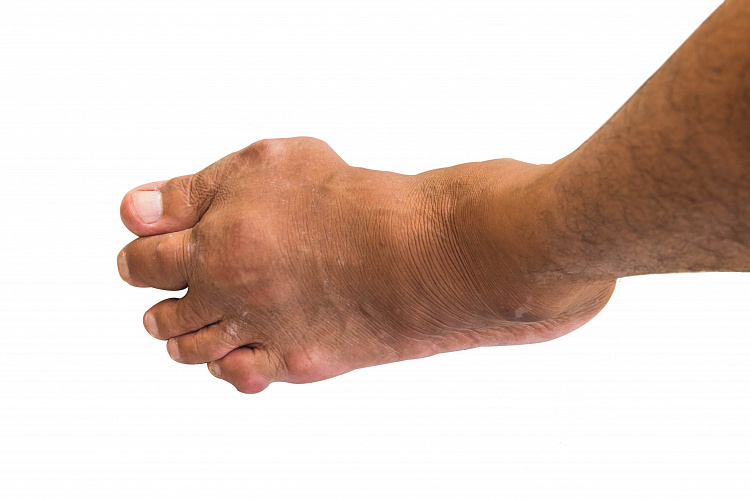
Вальгусная деформация первого пальца стопы
Искривление плюсне-фалангового сустава первого пальца, которое влечет за собой деформацию остальных пальцев стопы. Внешне патология проявляется характерной шишкой на большом пальце и сопровождается его отклонением кнаружи, сильными болевыми ощущениями и чрезмерной утомляемостью ног.
Косолапость
При этой патологии происходит укорочение стопы и её супинация из-за подвывиха голеностопного сустава. врождённая проблема связана с заболеваниями, которые мать переносит во время беременности, неправильным расположением или сдавлением плода, а приобретённая развивается после парезов и параличей, травм костей и мягких тканей. Косолапость может быть одно- или двусторонней, развиваться в виде подошвенного сгибания, супинации, выраженного продольного свода или плюсневого приведения.
Пяточная, конская и полая стопа
В эту группу деформаций входят проблемы, обусловленные неправильным расположением стопы, её отклонением и изменением формы:
- при пяточной патологии стопа находится в положении тыльного сгибания, а подошвенное сгибание сильно ограничено или вообще невозможно;
- при конской форме, наоборот, свод стопы зафиксирован в подошвенном сгибании, а тыльное ограничено или невозможно;
- при полой стопе деформация обусловлена усилением продольного свода.
Симптомы деформации стоп
- Изменение походки, которая становится семенящей, пошатывающейся;
- повышенная утомляемость ног;
- болевые ощущения в ступнях;
- отёчность голеней и бедер из-за неравномерного распределения нагрузки;
- дискомфорт и боли в ступнях, которые усиливаются после ходьбы.
Методы диагностики
Чтобы выявить деформацию, врач проводит физикальный осмотр и записывает жалобы пациента. Как правило, деформации стоп хорошо заметны визуально, и дальнейшая инструментальная диагностика нужна для определения их характера и степени выраженности. Чтобы определить это, в клинике ЦМРТ пациента проводят на следующие аппаратные обследования:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Компьютерная электроэнцефалография

Чек-ап (комплексное обследование организма)
К какому врачу обратиться
Если вы заметили изменение формы ступни, страдаете от быстрой утомляемости и болей в ногах, запишитесь на приём к ортопеду. Врач подберёт консервативное лечение, а в тяжелых случаях порекомендует обратиться к хирургу.
МКБ-10

Общие сведения
Вальгусная деформация стопы – искривление оси стопы, при котором средний отдел стопы опускается, пятка разворачивается кнаружи, ее внутренний край также опускается. При положении больного стоя со сведенными ногами видна Х-образная деформация в области голеностопных суставов и задних отделов стопы – при соприкасающихся внутренних лодыжках пятки расположены на значительном расстоянии друг от друга. Патология обычно возникает в раннем детском возрасте. У взрослых может развиваться вследствие усугубления плоскостопия, а также под воздействием различных травматических и нетравматических факторов.

Причины
Основной причиной формирования вальгусной деформации стопы, как правило, становится врожденная дисплазия соединительной ткани. В числе факторов риска – травмы (переломы костей стопы, разрывы и надрывы связок), остеопороз, эндокринные заболевания (диабет, болезни щитовидной железы) и избыточная нагрузка на стопы из-за лишнего веса. Вальгусные стопы также могут являться одним из проявлений нарушенной осанки.
В отдельных случаях (при врожденных аномалиях) деформация стопы выявляется сразу после рождения, но чаще возникает, когда ребенок начинает ходить и усугубляется из-за ношения неправильной обуви, недостаточной физической активности или неграмотно подобранных физических нагрузок. Развитие вальгусных стоп в старшем возрасте, как правило, происходит в период беременности или резкого набора веса на фоне уже существующего плоскостопия. При параличах и скелетной травме стопы вальгусная деформация может формироваться без ранее существовавшего плоскостопия.
Патанатомия
Врожденное или приобретенное нарушение формы, размера или функциональных способностей отдельных элементов (костей, мышц, связок) оказывает влияние все на остальные отделы стопы. Соотношение между анатомическими образованиями нарушается, происходит перераспределение нагрузки. В ряде случаев свод стопы уплощается, что ведет к дальнейшему усугублению патологических изменений. По мере прогрессирования плоскостопия кости плюсны, предплюсны и голени все больше смещаются по отношению друг к другу, формируется вальгусная деформация стопы.
Классификация
В зависимости от причины развития специалисты в области ортопедии и травматологии выделяют следующие виды вальгусных стоп:
С учетом тяжести выделяют три степени вальгусных стоп:
Симптомы вальгусной стопы
Пациента беспокоят боли после ходьбы или статической нагрузки, особенно выраженные при использовании неправильной обуви. Возможны также напряжение, боли в мышцах голени и нарушения походки. В тяжелых случаях болевой синдром становится практически постоянным. При внешнем осмотре выявляется ряд типичных изменений: больной опирается на пол не наружным краем стопы, а всей поверхностью, обнаруживается тыльное сгибание переднего отдела по отношению к заднему.
Ниже внутренней лодыжки определяется выпячивание, образовавшееся вследствие смещения головки таранной кости. В отдельных случаях под этим выпячиванием появляется еще одно – выстоящий рог ладьевидной кости. Передний отдел отведен по отношению к заднему. Продольная ось стопы искривлена. Пятка отклонена кнаружи и опирается на пол не срединной частью, а внутренним краем. Наружная лодыжка сглажена, внутренняя выступает.
В положении пациента стоя со сведенными вместе ногами пятки расположены на расстоянии друг от друга. Отвес, опущенный от средней части икроножной мышцы, располагается кнутри от пятки. При пальпации выявляются болезненные точки по внутреннему краю подошвенного апоневроза, под ладьевидной костью и чуть выше верхушки наружной лодыжки. Нередко также отмечается диффузная болезненность мышц голени, особенно выраженная по задней поверхности голени над пяткой (в нижней части икроножной мышцы), по внутренней поверхности голени и в области переднего гребня большеберцовой кости. Боли в мышцах обусловлены повышенной нагрузкой и постоянным напряжением из-за нарушения нормальной функции стопы.
Обычно патология возникает в детском возрасте. При отсутствии лечения или недостаточном лечении деформация сохраняется в течение всей жизни, однако, до возникновения функциональных нарушений больные не обращаются к врачам. Рецидив может развиться в любом возрасте. У подростков и молодых людей, наряду с появлением болей, возможно усугубление вальгусной деформации.
У пациентов зрелого и пожилого возраста морфологические изменения, как правило, не усугубляются, отмечается преобладание функциональных расстройств. Болевой синдром при вальгусной деформации стопы во взрослом возрасте чаще появляется на фоне повышенных нагрузок и изменения общего состояния организма: на последних месяцах беременности, при быстром наборе веса, в климактерическом периоде, а также после длительной гиподинамии, обусловленной изменениями условий жизни или приковывающими к постели тяжелыми заболеваниями.
Диагностика
Диагноз вальгусная деформация стопы выставляется на основании внешних признаков и данных инструментальных исследований. При внешнем осмотре врач обращает внимание на уплощение сводов стопы, выпячивание внутренней и сглаживание наружной лодыжки, а также отклонение пятки кнаружи. Для подтверждения диагноза и определения степени деформации выполняется плантография, рентгенография стоп и подометрия.
На рентгенограммах выявляется уменьшение высоты свода стопы, нарушение взаиморасположения переднего, среднего и заднего отделов стопы, а также отдельных костей в суставах предплюсны. Подометрия используется для оценки распределения нагрузки на стопу. Компьютерная плантография применяется для расчета углов, параметров и индексов, позволяющих определить наличие и тип плоскостопия.
Больных со спастической и паралитической деформацией направляют на консультацию к неврологу или нейрохирургу. При подозрении на болезни эндокринной системы назначают консультацию эндокринолога. При подозрении на остеопороз необходима денситометрия, двойная рентгенографическая абсорбциометрия или фотонная абсорбциометрия. Если причиной остеопороза является климактерический синдром, пациентке показана консультация гинеколога.
Лечение вальгусной деформации стопы
Лечение осуществляется травматологами-ортопедами. При вальгусной деформации стопы у детей эффективна консервативная терапия, включающая в себя ношение ортопедической обуви, массаж, озокерит, парафин, лечебные грязи, магнитотерапию, диадинамотерапию, электрофорез и ЛФК. Хирургические вмешательства требуются редко и, как правило, проводятся при врожденном вертикальном расположении таранной кости или укорочении ахиллова сухожилия.
Кроме того, при вертикальном таране применяется комбинированная методика Доббса: вначале стопу выводят в правильное положение, используя этапные гипсовые повязки, а затем фиксируют таранно-ладьевидный сустав при помощи спицы Киршнера и выполняют полную чрезкожную ахиллотомию. Потом накладывают гипс на 8 недель, в последующем назначают ношение брейсов, а затем – ортопедической обуви.
Возможности консервативного лечения взрослых пациентов ограничены, при выраженной вальгусной стопе требуется оперативное вмешательство. В зависимости от типа и степени плоскостопия могут быть проведены резекция таранно-пяточного сустава, артродез таранно-пяточного сустава, пересадка сухожилия длинной малоберцовой мышцы и другие артропластические операции.
1. Врожденные и приобретенные деформации у детей и подростков/ Кононов М.П., Лапшин Ю.А., Клычкова И.Ю., Дрожжина Л.А.
2. Современные подходы к лечению плоско-вальгусной деформации стоп у детей и подростков/ Кожевников О.В., Косов И.С., Иванов А.В., Болотов А.В.// Кубанский научный медицинский вестник - 2010 - №6
3. Особенности диагностики и лечения статических, паралитических и ятрогенных деформаций суставов стопы/ Ежов М. Ю., Баталов О.А., Ежов Ю.И.// Казанский медицинский журнал - 2012 - Т.93, №5
Плоскостопием называется заболевание, проявляющееся как деформация формы стопы.
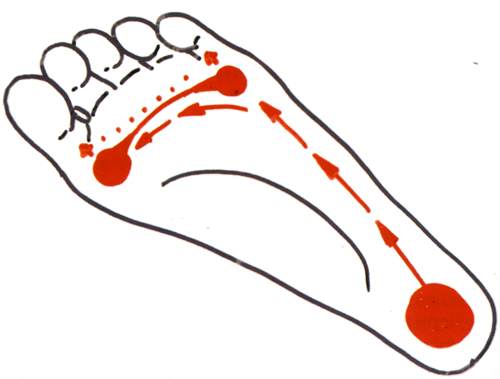
Стопа – это природный амортизатор, предохраняющий организм от тряски при ходьбе и позволяющий удерживать равновесие при движении. Стопа пружинит, поскольку касается земли; не всей поверхностью сразу, а лишь ее частью (опорными точками). В результате под стопой возникает некоторый объем пустого пространства. При повышении нагрузки (например, при совершении шага) стопа немного проседает, пользуясь этим объемом; это позволяет избежать жесткого соприкосновения с опорной поверхностью, то есть самого настоящего удара.
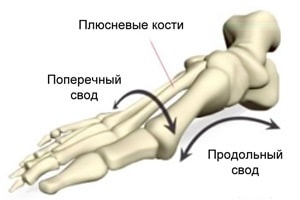
При рассмотрении формы стопы выделяют два свода – продольный и поперечный. Продольный свод – это изогнутость стопы по внутренней стороне от пятки до сустава большого пальца. Обычно он хорошо виден. Поперечный свод менее заметен. Он представляет собой арку у основания пальцев ног (там, где кончаются плюсневые кости). Положение костей, при котором оба свода имеют выраженный характер, фиксируется связочно-мышечным аппаратом. При ослаблении мышечно-связочного аппарата нормальная форма стопы нарушается. Выраженность сводов утрачивается, стопа оседает, распластывается. Подобная патология и определяется как плоскостопие.
Каким бывает плоскостопие
Деформация стопы может привести к уплощению продольного свода, в этом случае говорят о продольном плоскостопии. Распластанность переднего отдела стопы называется поперечным плоскостопием. Если деформация затронула оба свода стопы, диагностируется комбинированное плоскостопие.
Плоскостопие может быть врожденным. В этом случае неправильное развитие стопы происходит из-за внутриутробных пороков. Это – достаточно редкое явление. Гораздо чаще имеет место приобретённое плоскостопие, которое может развиться в любом возрасте.
Причины плоскостопия
Приобретенное плоскостопие классифицируется в зависимости от причины, вызвавшей деформацию стопы. Различают:
- травматическое плоскостопие. Развивается как следствие травмы – перелома костей стопы, голеностопного сустава, повреждения соединительных тканей свода стопы;
- паралитическое плоскостопие. Возникает в результате паралича мышц стопы (например, как осложнение перенесенного полиомиелита);
- рахитическое плоскостопие. При рахите у детей в период интенсивного роста нарушается минерализация костей: они становятся податливыми и мягкими. Это касается и костей стопы, которые деформируются под тяжестью тела ребенка;
- статическое плоскостопие. Возникает в тех случаях, когда мышечно-связочный аппарат стопы не справляется с выпавшей на него нагрузкой. Это наиболее распространённый вид плоскостопия (более 82% всех случаев).
Статическое плоскостопие не обусловлено каким-либо заболеванием. Оно может развиться как у ребенка, так и у взрослого. Основные факторы, способствующие его возникновению, следующие:
- врожденная слабость связок;
- избыточный вес;
- слабость мышц и связок стопы, развившаяся в результате низкой физической активности (малоподвижного, прежде всего сидячего образа жизни);
- неправильно выбранная обувь. Женская обувь на высокой платформе или высоком каблуке практически гарантированно приводит к плоскостопию;
- повышенные нагрузки на стопу, вызванные обстоятельствами жизни (беременность, профессиональная деятельность, связанная с постоянным пребыванием на ногах и т.п.).
Последствия плоскостопия
Плоскостопие приводит к потере амортизационной способности стопы. В результате весь костный аппарат начинает испытывать жесткие толчки при ходьбе. Сотрясение передается вверх по скелету и достигает головного мозга. При сильном плоскостопии эти сверхнормативные нагрузки сказываются в различных местах, вызывая:
Симптомы плоскостопия
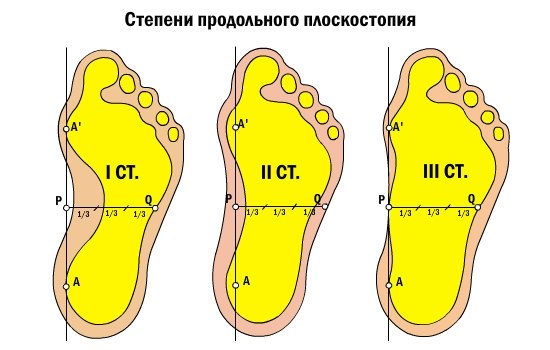
Симптомы плоскостопия зависят от его вида и стадии развития заболевания.
В развитии продольного плоскостопия выделяют следующие стадии: предболезнь, перемежающееся плоскостопие, плоскостопие I-й, II-й и III-й степени тяжести.
Первые признаки плоскостопия
О том, что у вас плоскостопие могут свидетельствовать следующие признаки:
Стадия предболезни характеризуется возникновением усталости ног и болью в стопе после длительных статических нагрузок, то есть если приходится долго стоять или много ходить. Возникающий дискомфорт или боли в стопах свидетельствуют о несостоятельности связочного аппарата. При этом форма стопы еще не нарушена.
На стадии перемежающегося плоскостопия стопа теряет свою форму при нагрузках, но после отдыха форма стопы восстанавливается.
Плоскостопие I-й степени – это слабовыраженное плоскостопие. Деформация стопы незначительная. Продольный свод сохраняется и имеет высоту не менее 25 мм. При надавливании на стопу могут возникать болезненные ощущения. Немного меняется походка. При ходьбе быстро возникает усталость. К вечеру стопа может отекать.
При плоскостопии II-й степени продольный свод стопы – не выше 17 мм. Отмечаются постоянные и довольно сильные боли в стопах, боль может подниматься до коленного сустава. Больной испытывает затруднения при ходьбе.
Плоскостопие III-й степени характеризуется значительной деформацией стопы. Продольный свод практически отсутствует. Сильные боли затрудняют даже непродолжительную ходьбу. Отечность стоп и голеней сохраняется практически постоянно. Может болеть поясница, появляются сильные головные боли.
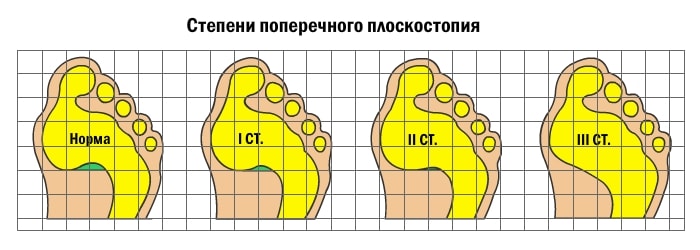
Развитие поперечного плоскостопия приводит к тому, что пальцы приобретают молоткообразную форму. В результате проседания поперечного свода плюсневые кости смещаются; большой палец отклоняется к наружной стороне стопы, при этом начинает выпирать головка первой плюсневой кости. Визуально это выглядит так, что в основании большого пальца растет косточка. Чем выше степень поперечного плоскостопия, тем больше отклонение большого пальца. В районе выпирающей косточки может наблюдаться боль, отечность и покраснение. Это свидетельствует о воспалении сустава.
Методы диагностики плоскостопия
Диагностика плоскостопия проводится врачом травматологом-ортопедом. Степень плоскостопия определяется с помощью инструментальных методов исследования.
Плантография – это определение плоскостопия по отпечатку подошвенном поверхности стопы, полученном на специальном оборудовании (плантографе).
Для диагностики плоскостопия используется рентгенография стопы. Данный метод исследования позволяет установить диагноз и определить степень плоскостопия.
Методы лечения плоскостопия
Полное излечение плоскостопия возможно только в детстве, поскольку у детей костный и мышечно-связочный аппараты находятся ещё в процессе формирования, и, устранив патологию, можно добиться последующего закрепления правильной формы стопы. Во взрослом возрасте речь идет лишь о некотором улучшении ситуации и остановке процесса дальнейшей деформации стопы.
Лечение плоскостопия у взрослых направлено, прежде всего, на снятие болевого синдрома и укрепление мышц и связок стопы.
Большое значение имеет ношение ортопедических стелек, позволяющих правильно распределять нагрузку по поверхности стопы. Ортопедические стельки-супинаторы возвращают стопе нормальное положение, выполняя при этом функцию амортизатора.
Обувь должна быть удобной, обязательно не тесной, с широким носком и на невысоком каблуке.
Читайте также:

