Какие вы знаете пробы для самоконтроля за деятельностью сердечно сосудистой системы кратко
Обновлено: 05.07.2024
Заболевания сердечно-сосудистой системы очень распространены и опасны своими осложнениями. Эти риски можно значительно уменьшить, если регулярно наблюдаться у лечащего врача, соблюдать его рекомендации по лечению и периодически контролировать состояние сердца и сосудов. Но даже при отсутствии установленного врачом кардиологического диагноза, полезно обследоваться тем людям, у которых есть определенные предпосылки к нарушению работы сердца. Например, частые стрессы, наследственность, возраст старше 45 лет.
Во время обследования в первую очередь стоит обратить внимание на частоту сердечных сокращений, иными словами – на пульс. В покое этот показатель должен составлять от 60 до 80 ударов в минуту. Помимо частоты, важна ритмичность сокращений сердца: если при измерении пульса промежутки между ударами имеют разную продолжительность, можно говорить о нарушении ритма сердца (аритмии). Это повод для обращения к кардиологу.
Врач может назначить анализы, которые позволят оценить факторы риска развития заболеваний сердца и сосудов, выявить риск развития атеросклероза, ишемической болезни сердца и сердечной недостаточности, а также оценить вероятность инфаркта миокарда. Диагностика проводится комплексно: лабораторными анализами и инструментальными методами обследования.
Какие анализы входят в кардиологический профиль?
Коагулограмма позволяет проверить вязкость крови. Повышенная вязкость говорит о риске развития осложнений различных заболеваний сердца: артериальной гипертонии, ишемической болезни, инфаркта и инсульта. Отклонения от нормы в этом анализе – повод обратиться к врачу, чтобы выяснить причину, а также подобрать лечение.
Инструментальные методы обследования
Электрокардиография (ЭКГ)
Это исследование позволяет оценивать работу сердца по генерации и проведению электрических импульсов. По кардиограмме врач может определить следующие нарушения (если они отмечались в момент записи):
- различные нарушения сердечного ритма и нарушения проведения импульсов по проводящей системе сердца
- нарушения питания миокарда (часто указывают на проявления ишемической болезни сердца, самое крайнее из которых — инфаркт миокарда)
Что нельзя определить по ЭКГ?
Для того, чтобы записать редко проявляющиеся нарушения, была разработана методика суточной записи данных (Холтеровское Мониторирование ЭКГ).
Холтеровское мониторирование (ХМ)
Холтер — это ЭКГ, которая фиксируется в течение суток и более. Поэтому показатели такого мониторирования гораздо эффективнее кардиограммы в спорных и сложных случаях, когда оценить работу сердечной мышцы можно лишь в динамике на протяжении длительного времени.
К главным преимуществам данного исследования можно отнести:
— возможность зафиксировать работу сердца в состоянии покоя, сна, во время физических нагрузок, эмоциональных всплесков и т.д.;
— длительное исследование работы миокарда;
— возможность зафиксировать даже незначительные сбои в работе сердца, которые редко проявляют себя и заметны только при длительном исследовании;
— исключается возможность эмоционального влияния на работу сердца.
Нагрузочные пробы (велоэргометрия и тредмил-тест – беговая дорожка)
Суть этих методик – запись ЭКГ и артериального давления при постепенно возрастающей дозированной физической нагрузке.
Исследование позволяет определить, есть ли ЭКГ-признаки ишемической болезни сердца на фоне физической нагрузки и как человек переносит физические нагрузки.
ЭХО КГ (эхокардиография или УЗИ сердца)
Метод позволяет определить размеры отделов сердца, толщину стенок сердечных камер, направление и скорость потоков крови с помощью эффекта Доплера.
Выявляются клапанные пороки сердца (пролапс, стенозы, недостаточность), гипертрофия (утолщение) стенок, повышение давления в легочном круге кровообращения, оценивается способность сердца к сокращению и расслаблению, также возможно увидеть тромбы в полостях сердца, степень атеросклеротического поражения начальных отделов аорты.
Коронарография
Процедура делается в стационаре в условиях специализированного отделения, снабженного особой рентгеновской установкой для видеозаписи изображений сердца.
В сердце под местной анестезией через артерию на ноге или на руке вводится катетер. Через него подается рентгеноконтрастное вещество и делается видеозапись рентгеновского изображения.
Становятся видны сужения коронарных артерий (стенозы) и врачи могут оценить их, чтобы потом вместе с пациентом принять решение о необходимости хирургического вмешательства.
Контроль артериального давления
Для измерения давления используют специальные приборы — тонометры и электронные измерители. При использовании полуавтоматических приборов – тонометров — ручная манжета накачивается путем сжатия груши. У электронных измерителей ручная манжета накачивается автоматически, это более предпочтительный вариант для самостоятельного измерения артериального давления в домашних условиях.
КАК правильно измерять давление тонометром?
- Отдохните не менее 5 минут
- В течение 30 минут до измерения артериального давления воздержитесь от курения и употребления кофеина (кофе, кола, чай)
- Сядьте, опираясь на спинку стула, а руку удобно положите на стол. Ноги не скрещены, ступни стоят на полу. Не разговаривайте.
- Манжета накладывается на плечо на уровне сердца. Нижний край манжеты должен быть на 2-3 см выше локтевого сгиба. Плечо не должно сдавливаться одеждой.
- Для получения более точных результатов в динамике измеряйте давление два раза в день в одно и то же время суток.
Важно! Если уровень артериального давления регулярно повышен (и это не связано со стрессом или физической нагрузкой), а также если вас беспокоят одышка, боль в груди или за грудиной, слабость в руке или ноге, затруднена речь – срочно обратитесь к врачу! Все эти симптомы говорят о явных проблемах сердечно-сосудистой системы.
Для объективной оценки допустимости различных физических нагрузок у здоровых и больных применяют функциональные пробы сердечно-сосудистой и дыхательной систем. .Данные проб позволяют определить физическую работоспособность, компенсаторные возможности организма.
| Вложение | Размер |
|---|---|
| 2.5._dopolnitelnyi_material.doc | 98 КБ |
Предварительный просмотр:
Функциональные пробы сердечно-сосудистой и дыхательной систем
Для объективной оценки допустимости различных физических нагрузок у здоровых и больных применяют функциональные пробы сердечно-сосудистой и дыхательной систем. .Данные проб позволяют определить физическую работоспособность, компенсаторные возможности организма.
Функции организма можно оценивать в покое, и результаты сопоставить со стандартными величинами, соответствующими полу, возрасту, массе тела, росту и т.д. Для сердечно-сосудистой системы это следующие показатели:
- пульс, АД (максимальное, минимальное, пульсовое), ударный и минутный объемы крови, скорость кровотока;
- данные инструментальных исследований;
- электрокардиография (ЭКГ), реография и др.
Пульс подсчитывают за 10, 15 или 30 секунд и результат пересчитывают на 1 минуту. У взрослых частота пульса в покое — в пределах 60-80 ударов в минуту. Повышение ЧСС более 100 в минуту называется тахикардией, урежение менее 60 в минуту — брадикардией.
Занятия физическими упражнениями у нетренированных людей не должны вызывать учащение пульса более чем на 30 уд./мин. Ориентировочно ЧСС устанавливается путем вычитания из числа 220 числа лет занимающегося. Например, для человека 60 лет максимальная ЧСС составляет 220 - 60 = = 160 уд:/мин. При постепенном увеличении нагрузок частота пульса не должна превышать 60% от максимальной (табл. 19).
Таблица 19. Максимально допустимая ЧСС При физических упражнениях
При измерении АД можно вычислить и пульсовое давление. Для этого из величины максимального (систолического) давления вычитают минимальное (диастоническое). Например, если АД — 120/80, то пульсовое: 120 - 80 = 40. У здоровых молодых людей нормальные значения систолического давления — от 100 до 129, диастолического — от 60 до 79 мм рт. ст. У пожилых эти величины выше, у детей и спортсменов — ниже. При оценке показателей АД адекватной следует считать нагрузку, повышающую пульсовое давление в пределах 5-15 мм рт. ст.
Проба Мартинэ. При массовых профилактических осмотрах, этапном контроле занимающихся физкультурой и спортсменов 2-3-го разрядов применяют пробу с 20 приседаниями (проба Мартинэ). В положении сидя на левую руку накладывают манжетку аппарата для измерения АД. Через 1,5-2 мин после наложения манжеты непрерывно считают пульс по 10 с и при повторении одной и той же цифры три раза подряд измеряют АД. После этого не снимают манжету и предлагают выполнить 20 приседаний с выбрасыванием рук вперед за 30 с. Темп приседаний задают метрономом, затем испытуемый садится и ведут подсчет пульса в течение 10 с, после чего измеряют АД. На 2-й минуте вновь считают пульс по 10-секундным отрезкам до троекратного повторения исходной частоты (считают пульс в течение 3 мин восстановительного периода). Затем повторно измеряют АД.
У здоровых людей время восстановления ЧСС и АД до исходных величин — в пределах 3 мин. Во всех других пробах сердечно-сосудистой системы порядок обследования аналогичен вышеприведенным при пробе Мартинэ.
Пробы с 15-секундным бегом на месте в максимальном темпе (максимальный темп — основное условие пробы). Восстановление до исходных величин — в течение 4 мин.
Проба Котова-Демина заключается в беге на месте в темпе 180 шагов в минуту в течение 3 мин, необходимое условие — высокий подъем коленей и активное движение руками.
Восстановительный период — 5 мин.
Любая из вышеназванных проб применяется не только при массовых обследованиях физкультурников, начинающих занятия спортом, но также и в клинике у людей, не занимающихся физкультурой, для оценки функции состояния сердечно-сосудистой системы.
Проба Летунова. Для тренирующихся спортсменов необходима более разносторонняя оценка на основе применения разнонаправленных нагрузок. Наиболее оптимальной для этого является комбинированная проба Летунова, состоящая из трех вышеназванных проб и выполняемая в изложенной последовательности с интервалами 3-4-5 мин. Каждая последующая проба должна выполняться сразу по окончании восстановления после предыдущей пробы.
Эти пробы квалифицируются следующим образом: проба Мартинэ — нагрузочная, 15-секундный бе г— скоростная, 3-минутный бег — на выносливость.
В спортивной и клинической практике для оценки физической работоспособности используют строго дозированные физические нагрузки. Наиболее распространены велоэргометрия и степэргометрия .
Преимущество этих проб перед стандартными заключается в возможности точно дозировать нагрузку и воспроизводить ее. При проведении этих нагрузок подсчитывают пульс, измеряют АД и записывают ЭКГ. Данные этих исследований анализирует врач.
Предложено много вариантов степ-теста. Лучшими являются ступенчатая функциональная проба с физической нагрузкой заданной мощности, предложенная Кардиологическим научным центром Российской академии медицинских наук для больных (табл. 20) и Гарвардский степ-тест для спортсменов.
Таблица 20. Определение нагрузки при степэргометрическом исследовании с применением ступенек разной высоты (количество подъемов на ступеньку в минуту)
Гарвардский степ-тест основан на регистрации ЧСС после дозированной физической нагрузки и позволяет оценить ход восстановительных процессов. Физическая нагрузка осуществляется восхождением на ступеньку высотой 50 см для мужчин и 43 см — для женщин. Время восхождения 5 мин, частота подъемов и спусков с переменой ног — 30 раз в минуту. Частоту пульса регистрируют в положении сидя в первые 30 с со 2-4-й минуты восстановительного периода. Результаты тестирования выражают в виде индекса Гарвардского степ-теста (ИГСТ):
где t — время восхождения на ступеньку в заданном темпе (300 с при полностью выполненной пробе); f1, f2, f3—частота пульса за первые 30 с соответственно 2, 3 и 4-й минуты восстановительного периода. Общая нагрузка при выполнении этого степ-теста велика, поэтому пробу можно проводить только у здоровых. Оценка величины индекса представлена на табл. 21.
Таблица 21. Оценка результатов Гарвардского степ-теста
Оценка физической тренированности
Субмаксимальный тест PWC170 (power working capacity, англ. — физическая работоспособность). Тест рекомендован ВОЗ для определения физической работоспособности спортсменов и физкультурников. Физическая работоспособность в тесте PWC170 выражается величиной мощности нагрузки, которую испытуемый может выполнить при ЧСС, равной 100 уд./мин.
В практике врачебного контроля применяют два варианта проведения теста: на велоэргометре или при восхождении на ступеньку. При проведении теста испытуемый выполняет две нагрузки разной мощности (Wi и Wg): на велоэргометре и восхождении на ступеньку, продолжительностью 5 мин каждая с 3-минутным перерывом. В конце каждой нагрузки определяют ЧСС (f1 и f2). Рекомендуется подсчет пульса регистрировать на электрокардиографе, пульсотахометре. PWCiTO определяют по формуле:
PWC170 = W1 + (W2 – W1) x -------------
где PWCiTO — мощность физической нагрузки при ЧСС 170 уд./мин; Wi и Wz— мощность 1-й и 2-й нагрузки (Вт или кгм/мин), f1 и f2 — ЧСС в конце 1-й и 2-й нагрузок. У здоровых молодых нетренированных мужчин величина PWCiTO—в пределах 120-180 Вт (в среднем 2,8 Вт/кг), у женщин 75—125 Вт (2,0 Вт/кг). У спортсменов этот показатель выше в два и более раз.
Вышеописанные тесты проводит и анализирует врач.
Исследования функции внешнего дыхания также проводят врачи. Фельдшеры и медицинские сестры могут проводить пробу с переменой положения тела (ортостатическая проба) и пробы с задержкой дыхания.
Ортостатическая проба — в положении обследуемого лежа подсчитывают пульс по 15-секундным интервалам и умножают на 4 (это частота пульса в минуту). Измеряют АД. После этого испытуемый медленно встает, и у него, повторно со 2-й минуты, подсчитывают пульс в течение 15с, затем измеряют АД. Реакция считается нормальной при учащении пульса до 12 уд./мин, при учащении до 18 и более — неблагоприятной. Также к неблагоприятным изменениям относят большие колебания АД и снижение пульсового давления.
Пробы с задержкой дыхания: пробу Штанге — время задержки дыхания на вдохе, проводят в положении сидя. Делают глубокий (не максимальный) вдох и по секундомеру регистрируют время задержки дыхания.
У здорового человека это не менее 50-60 с, у спортсменов — до 2-3 мин.
Проба Генчи — время задержки дыхания нa выдохе, испытуемый сидит и после обычного (не максимального) выдоха задерживает дыхание. Время задержки учитывают секундомером. У здоровых оно равно 25-30 с.
Типы реакции сердечно-сосудистой системы на нагрузку
О функциональном состоянии спортсмена судят по типу реакции сердечно-сосудистой системы на физическую нагрузку и, в частности, после проведения функциональной пробы.
Известно, что для выполнения физической нагрузки работающим органам и тканям необходимо большее количество питательных веществ и кислорода, которые доставляются к ним кровью. Больший приток крови обеспечивается усиленной работой сердца (учащается пульс и увеличивается систолическое давление).
Очень, важным в адаптации организма к физическим нагрузкам является расширение просвета функционирующих периферических сосудов и открытие резервных капилляров. При этом сопротивление периферической кровеносной системы падает и как следствие понижается диастолическое давление. Поэтому у здоровых тренированных людей в ответ на функциональную пробу с физической нагрузкой происходит учащение пульса (адекватно нагрузке), увеличение систолического давления, не более 150% от исходного. Диастолическое давление понижается или остается на прежнем уровне; пульсовое давление увеличивается. Этот тип реакции является нормотоническим.
Существует еще четыре типа реакции, которые относят к разряду атипических, позволяющих судить о возможном неблагоприятном функциональном состоянии спортсменов. Гипотонический (астенический) тип реакции наблюдается у лиц с пониженным тонусом сердечно-сосудистой системы, что вызывается различными причинами — переутомлением, перетренированностью, начальной стадией гипертонической болезни, в период выздоровления после перенесенного заболевания и т.д. Адаптация к физической нагрузке осуществляется в основном за счет резкого увеличения числа сердечных сокращений (более 100%, т.е. учащение пульса происходит неадекватно проделанной работе). Систолическое давление повышается незначительно, не меняется или иногда даже понижается. Пульсовое давление понижается.
Гипертонический тип реакции наблюдается у лиц с выраженными вазомоторными изменениями, вызванными .нарушениями в ЦНС или сердечно-сосудистой системе в связи с перетренированностью, перенапряжением, начальной стадией гипертонической болезни и т. д. В результате нарушения вазомоторной деятельности происходит сужение просвета периферических сосудов и как следствие диастолическое давление повышается. Адаптация к физической нагрузке вследствие этого идет за счет резкого повышения диастолическое давления и пульса, не адекватного нагрузке.
Дистонический тип реакции характеризуется так называемым симптомом "бесконечного тона". При измерении АД после нагрузки постоянно выслушивается систолический тон с момента его появления до падения ртутного столбика тонометра до 0. Это не означает, что диастолическое давление равно 0. Бесконечный систолический тон объясняется "звучанием" стенок сосудов, когда амплитуда звучания имитирует пульсацию крови. Данный тип реакции встречается у высокотренированных спортсменов с высоким тонусом мышц (тяжелая атлетика, культуризм, борьба и т. д.), а также после проведения спортсменом пробы с максимальной физической нагрузкой. Бесконечный тон, выявляемый после 20 приседаний, свидетельствует о переутомлении. В норме феномен "бесконечного тона" выслушивается у подростков и i юношей, что объясняется физиологическими особенностями организма в данном возрастном периоде.
Ступенчатый тип реакции встречается у спортсменов в состоянии переутомления, перетренировки. При нарушении деятельности ЦНС происходит замедление реакции перераспределения крови к работающим органам и мышцам. В результате этого повышение систолического давления достигает максимального уровня после окончания нагрузки на 3-й минуте восстановительного периода. Адаптация к работе идет за счет учащения пульса непропорционально выполненной нагрузке. Диастолическое давление остается на исходном уровне либо несколько понижается. У людей, не занимающихся спортом, данный тип реакции может указывать на заболевания как сердечно-сосудистой, так и других систем, в частности ЦНС. Время восстановления ЧСС и АД до исходных величин у здоровых людей не должно превышать 3 мин.
При выявлении атипических типов реакции сердечно-сосудистой системы на нагрузку необходимо врачебное обследование с целью выявления причин их возникновения. Если выявленный тип реакции является следствием заболевания, то проводится соответствующее лечение. Атипические реакции, вызванные неправильным построением тренировочного процесса или нарушением режима тренировки, требуют коррекции тренировки режима вплоть до отстранения от занятий до полной нормализации деятельности всех органов и систем.
Профилактика спортивных травм
Профилактика спортивных травм является важным разделом медицинского контроля. Спортивная травма — это повреждение во время занятий физкультурой и спортом. Причиной спортивных травм являются нарушения режима тренировочного процесса, отсутствие страховки, выполнение сложных упражнений без должной подготовки, нарушение санитарно-технических требований в местах занятий, плохого качества спортивный инвентарь, занятие в состоянии утомления, умышленная грубость партнеров, недисциплинированность.
Спортивные травмы подразделяют на легкие, средней тяжести, тяжелые и со смертельным исходом.
Легкая травма — небольшие ссадины, ушибы, растяжение связок, не требующие прекращения занятий.
Травма средней тяжести — обширные ссадины, сильные ушибы, выраженное растяжение с частичным разрывом связок и мышц, закрытые переломы фаланг пальцев кисти, вызывающие потерю спортивной и общей работоспособности более одного, дня.
Тяжелые спортивные травмы — вывихи, переломы, требующие госпитализации.
Фельдшер, медицинские сестры должны знать особенности регистрации и учета спортивных травм. Легкая травма после оказания помощи регистрируется в журнале. При травме средней тяжести помимо записи в журнале составляют акт о спортивной травме в двух экземплярах за подписью трех человек. Пострадавший передает акт в лечебное учреждение, в котором получает лечение и больничный лист нетрудоспособности со дня получения травмы. Спортивная травма приравнивается к производственной. При тяжелой травме спортсмена направляют в стационар и кроме перечисленных документов посылают извещение во врачебно-физкультурный диспансер.
Все случаи спортивных травм анализируют на тренерском совете с участием врачей в целях выявления и устранения причин, приведших к травме.
Контроль на спортивных базах
Обязательным разделом работы медицинского персонала является контроль на спортивных базах. Необходимо проверять санитарное состояние мест занятий и условия, в которых они проводятся: температуру воздуха, освещение, вентиляцию, чистоту в спортивном зале, подсобных помещениях (туалет, душевые, раздевальные комнаты), состояние снарядов, оборудования, одежды, обуви занимающихся, наличие аптечки и ее укомплектованность. При выявлении нарушений следует добиваться их устранения.
Врачебно-педагогические наблюдения во время занятий проводят совместно с тренером для оценки оздоровительного эффекта. Опрос, визуальные наблюдения, хронометраж занятий с подсчетом пульса до, во время и после занятий помогают определить плотность занятия. При этом учитывают только чистое время, затраченное на упражнения. Например, если на занятиях в течение 45 мин на упражнения приходится 32 мин, то плотность составит
Если плотность занятия у здоровых людей менее 60 %, то оно малоэффективно. При правильно построенном занятии наибольшая частота пульса должна быть в середине занятия.
При выявлении одного из признаков выраженного переутомления занятие следует прекратить. Эти признаки следующие: резкое покраснение или бледность кожи, синюшность губ, страдальческое выражение лица, резко учащенное дыхание, дрожание рук, головокружение, головная боль, боль в правом подреберье, тошнота, иногда рвота.
На соревнованиях медицинская сестра совместно с судьей проверяет состояние мест соревнований, инвентаря, обеспеченность питьевой водой, туалетами, раздевальными комнатами, душем. Контролирует правильность оформления заявок. В заявке должен быть пофамильно указан возраст, квалификация, вид соревнования, заключение врача о допуске. Подпись врача и печать медицинского учреждения должны стоять против фамилии каждого участника и в конце заявки после подписей представителей спортивной организации с указанием общего числа спортсменов и даты. При выявлении нарушений совместно с судьей принять меры по их устранению. Во время соревнований следить за самочувствием спортсменов, принимать меры по профилактике травм, заболеваний, а при необходимости оказать первую помощь. Медицинский персонал должен иметь необходимые медикаменты, инструменты, перевязочный материал.
Физическая тренированность чаще рассматривается как тренированность сердечно-сосудистой и дыхательной систем. Она заключается в их способности обеспечивать нормальную работу организма при физической нагрузке разной интенсивности и продолжительности. Этот показатель можно оценить по возможности человека выдерживать длительную физическую нагрузку.
Существуют различные методы самоконтроля.
Проба Мартине
Поднимитесь на 4-й этаж и подсчитайте пульс:
ниже 100 уд/мин – отлично
ниже 120 уд/мин – хорошо
ниже 140 уд/мин – удовлетворительно
выше 140 уд/мин – неудовлетворительно
Тест по Куперу
Пройдите (ходьба, бег) как можно дальше в течение 12 минут. Оцените физическую тренированность:




Простые и доступные методы самоконтроля
Определите пульс до тренировки. Если нагрузка соответствует функциональным возможностям организма, то пульс через 10 минут после ее завершения может быть больше исходного на 10-25%.
Разговорный тест во время физической нагрузки:
можете свободно говорить – увеличьте интенсивность
говорите коротко, глубоко вдыхая между фразами – такая нагрузка соответствует вашему функциональному статусу
в состоянии сказать только 1-2 слова, а потом с трудом можете отдышаться – явное перенапряжение.
Пульс считают утром в покое, лежа в постели:
55-60 уд/мин – хорошо
60-70 уд/мин – удовлетворительно
70-80 уд/мин – неудовлетворительно
Основными методами функциональной диагностики в амбулаторной практике являются стандартные исследования функций сердечно-сосудистой системы, одинаково необходимые как для первичной диагностики, так и для дальнейшего отслеживания состояния сердца и сосудов. К этим методам относятся:
Электрокардиография (ЭКГ)
Первичным, самым распространенным и часто назначаемым методом исследования функции сердца является электрокардиография (ЭКГ).
ЭКГ – это запись электрической активности сердца в покое, в данный момент времени, на бумагу или электронный носитель.
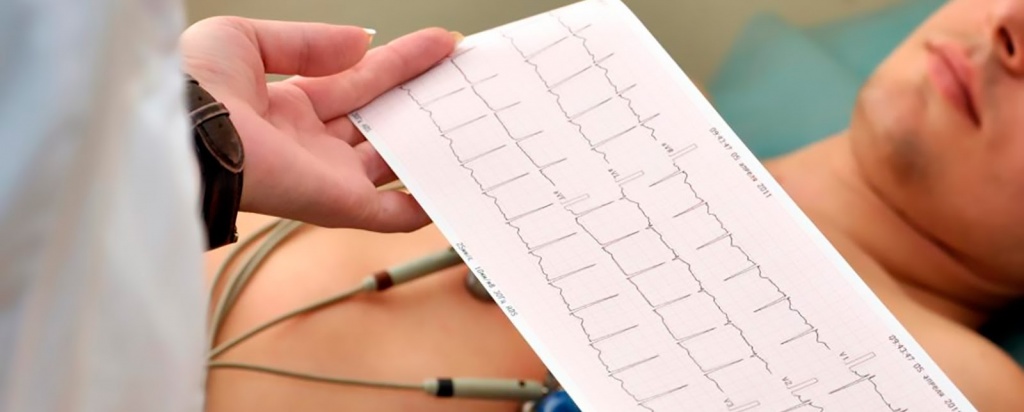
ЭКГ является основным методом диагностики патологии сердца в амбулаторно-поликлинической практике и позволяет диагностировать:
- нарушения ритма сердца и внутрисердечной проводимости;
- наличие гипертрофии сердечной мышцы и перегрузки различных отделов сердца, например, при пороках сердца, гипертонической болезни, сердечной недостаточности;
- изменения миокарда при кардиомиопатиях, миокардите, ишемической болезни сердца, инфаркте миокарда.
Следует отметить, что электрокардиография даже в норме отличается вариабельностью, что зависит от возраста, пола, анатомических и конституциональных особенностей человека и других факторов. И именно правильная интерпретация графического отображения деятельности сердца, проводимая врачом функциональной диагностики, анализ зубцов, интервалов ЭКГ, позволяет проводить правильную клиническую оценку и дифференциальную диагностику.
ЭКГ часто используется и при неотложных клинических ситуациях, требующих экстренного лечения:
ЭКГ включена практически во все терапевтические программы диспансерного наблюдения, предварительные, периодические и профилактические медицинские осмотры.
С ЭКГ начинается обследование всех пациентов, предъявляющих жалобы на повышение артериального давления, имеющих указание в истории жизни (анамнезе) на наличие хронического или перенесенного острого заболевания сердца.
ЭХО-кардиографию (ЭХО-КГ)
При выявлении у пациента в ходе осмотра повышенных цифр артериального давления, расширения границ сердца, шумов при выслушивании сердца, выявлении на ЭКГ патологических изменений, а также, если на рентгенограмме органов грудной клетки видны изменения размера и формы сердца, нетипичное его расположение, или же определяются видоизмененные аорта и легочная артерия, врач назначает ультразвуковое исследование сердца: трансторакальную ЭХО-кардиографию.

ЭХО-кардиография (ЭХО-КГ, УЗИ сердца) это ультразвуковой метод исследования строения и функции сердца. Метод основан на улавливании датчиком отраженных от структур сердца ультразвуковых сигналов и преобразовании их в изображение на экране монитора. При выполнении ЭХО-КГ врач оценивает:
- размеры сердца и его камер, а также давление в них,
- состояние предсердий и желудочков (камер сердца) и клапанов сердца,
- толщину стенок сердца, их структуру и целостность,
- сократительную функцию миокарда (работу сердечной мышцы),
- особенности движения крови внутри сердца через клапаны
- состояние внешней оболочки сердца – перикарда
- состояние легочной артерии и аорты, давление в них.
ЭХО-КГ является основным методом диагностики острых и хронических заболеваний сердца: пороков, воспалительных заболеваний клапанного аппарата сердца и его оболочек (эндокардит, перикардит). При данном исследовании также проводится оценка и уточняется степень гипертрофии миокарда, наличие дисфункции работы сердечной мышцы при ее поражении (инфаркт, миокардит), наличие тромбов в полостях сердца. Врач-кардиолог или терапевт, соотнося данные, полученные при ЭХО-КГ с клинической картиной, решают вопрос о тактике дальнейшего ведения пациента.
Суточное мониторирование ЭКГ по Холтеру
В зависимости от характера течения патологического процесса, клиническая картина в текущий момент времени может не давать четких критериев для установки клинического диагноза. В этом случае врач назначает диагностические исследования, проводимые в более широком временном диапазоне, в режиме повседневной деятельности пациента, позволяющие не только провести мониторинг деятельности сердечно сосудистой системы, но и выявить те триггерные факторы, которые приводят к патологическим сдвигам. К данной группе исследований, применяемых в амбулаторной практике, относятся суточное мониторирование ЭКГ по Холтеру (СМЭКГ по Холтеру) и суточное мониторирование артериального давления (СМАД).
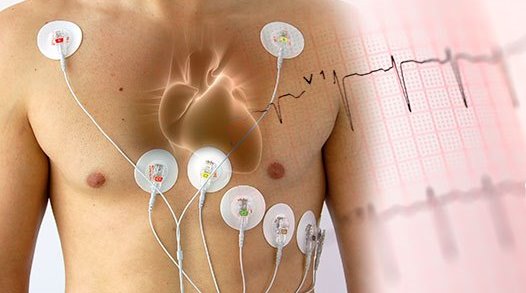
Система суточного мониторирования ЭКГ состоит из регистратора ЭКГ (который пациент обычно носит на поясе в предлагающемся футляре) и системы электродов (проводов), присоединяющихся к телу пациента. По окончании исследования врач переносит ЭКГ данные в компьютерную программу, и после выполнения цифрового анализа, интерпретирует результаты и составляет врачебное заключение.
Показаниями для проведения суточного мониторирования ЭКГ являются:
- подозрение на нарушение сердечного ритма и проводимости;
- подозрение на ишемическую болезнь сердца;
- оценка правильности работы искусственного водителя ритма (кардиостимулятора);
- обмороки, приступы головокружения и внезапной слабости в анамнезе.
Для проведения исследования важна правильная подготовка кожи к постановке электродов: волосы в местах присоединения проводов сбриваются, кожа обезжиривается. Пациенту желательно надеть свободную удобную одежду на время обследования. Водные процедуры (принятие ванны, душа) на время СМЭКГ исключаются.
Во время исследования пациент ведет обычный образ жизни (работает, занимается спортом, гуляет), записывая все возникающие в процессе мониторинга жалобы в специальный дневник. Кроме того, в дневнике указывается возможный прием лекарств, смена видов физической активности.
Суточное мониторирование артериального давления (СМАД)
Помимо суточного мониторирования ЭКГ в амбулаторной практике часто используется суточное мониторирование артериального давления (СМАД).
- степень повышения артериального давления в течение суток;
- преимущественное время повышения артериального давления в течение суток;
- скорость утреннего повышения артериального давления;
- зависимость гипертонии от физической активности пациента.
Все эти факторы влияют на прогноз риска развития сердечно-сосудистых осложнений у пациента с гипертонией (инфаркт миокарда, инсульт и др.).
Пациентам, с уже установленным диагнозом и принимающим лекарственные препараты, суточное мониторирование АД назначается для оценки эффективности проводимой терапии.
Исследование проводится в течение 24 часов. Пациенту на руку одевают манжету, сравнимую с манжетой стандартного тонометра, к которой присоединяется регистратор (принцип тот же, что и при мониторировании ЭКГ). Один раз в 15 минут в дневное время и один раз в 30 минут в ночные часы аппарат надувает манжету, проводит измерение артериального давления пациенту и записывает данные на электронный носитель внутри прибора. Пациент так же, как и при мониторировании ЭКГ, ведет дневник жалоб, приема медикаментов и физической активности. По истечении 24 часов врач переносит данные исследования в компьютер, интерпретирует результаты и выдает заключение.
Часто суточное мониторирование ЭКГ и АД проводят одновременно. Существуют современные приборы бифункционального мониторирования ЭКГ и АД, позволяющие вести одновременную запись АД и ЭКГ на один аппарат. В практическом смысле это оправдано тем, что чаще всего у пациентов нарушения деятельности сердца совпадают по времени с патологией артериального давления (например, ишемические приступы на фоне повышения АД).
Исследование СМАД не требует специфической подготовки. Для удобства пациенту рекомендуется приходить на исследование в свободной одежде. Во время мониторирования пациент ведет привычный для себя образ жизни.
В заключении следует отметить, что приведенные методы функциональных исследований являются рутинными, используемыми в амбулаторной практике для первичной диагностики патологии сердечно сосудистой системы. Дальнейшее ведение пациента определяется индивидуально, в соответствии с характером выявленных нарушений.
Информацию для Вас подготовила:
Конюхова Мария Юрьевна, терапевт, врач функциональной диагностики. Ведет прием в корпусе клиники на Бауманской.

По статистике, от болезней системы кровообращения умирает более 60% людей, в то время как от онкологии — всего 10%. Если вдуматься, это громадные цифры, а ведь летального исхода в большинстве случаев можно было избежать, если бы каждый пациент знал, как проверить проблемы с сердцем. К сожалению, многие просто избегают врачей, особенно если нет тревожных симптомов. Кардиологи не устают напоминать: многие сердечно-сосудистые заболевания длительное время протекают бессимптомно или со смазанной симптоматикой, признаки можно принять за проявление болезни ЖКТ, легких или опорно-двигательного аппарата. Нельзя игнорировать болевые ощущения и ежегодные профилактические медосмотры.
Как проверить работу сердца
Кардиологические заболевания чрезвычайно распространены и опасны тяжелыми осложнениями. Проверять здоровье сердечно-сосудистой системы необходимо даже пациентам с неустановленным диагнозом, в особенности из группы риска: старше 40 лет, подверженным стрессам, с отягощенной наследственностью, больным диабетом, курильщикам.
Если вы не знаете, как проверить сердце самостоятельно, есть несколько простых способов:
- Глубоко вдохните и задержите дыхание. Здоровый человек спокойно выдерживает этот тест и может не дышать 40-50 секунд.
- Сделайте 20 приседаний за полминуты. Посчитайте пульс. Измерьте частоту сокращений через 2 минуты. Показатели не должны кардинально различаться.

На развивающуюся патологию может указывать ранняя седина или облысение, стоит обратить внимание на эти изменения. Напомним, что ряд ССЗ может протекать без симптомов. Однако должны насторожить следующие признаки:
- частая одышка;
- дискомфорт в груди, ключице, левом плече;
- частота пульса выше 80 ударов, нарушение ритмичности;
- отеки;
- несвойственная бледность;
- непереносимость физических нагрузок.
Всем пациентам средних лет рекомендуется приобрести тонометр для контроля артериального давления. Гипертония развивается бессимптомно, и только регулярные измерения помогут вовремя обнаружить болезнь.
Методы выявления сердечно-сосудистых заболеваний
Нельзя однозначно сказать, как лучше проверить сердце, поскольку для каждого пациента подбирается персональный список исследований. Большинство процедур не имеют противопоказаний и не требуют подготовки. Некоторые тесты назначают только по направлению врача и в отсутствие противопоказаний. Самые распространенные методы исследования:
Разновидность ЭКГ. Суть метода заключается в непрерывной регистрации показателей в течение 1-3 суток. Обычная ЭКГ не фиксирует преходящие состояния, например, утреннюю аритмию. При использовании методики Холтера можно отслеживать работу сердца в состоянии покоя, сна, при нагрузках, во время приема лекарств.
Hагрузочные пробы
Иногда Холтер не дает полной информации о работе ССС. В таком случае может быть назначено снятие ЭКГ и измерение АД во время бега на дорожке или использования специального велотренажера. Пробы назначают при подозрении на ИБС или установленном диагнозе. Также исследование показано после инфаркта или шунтирования. У методики есть противопоказания.
ЭХО КГ
УЗИ сердца, как и ЭКГ, безопасная процедура. Обычно ее проводят по назначению врача, но в ряде случаев пациент может сам пройти исследование. Например, если наблюдается в одном учреждении, а обследования проходит в другом центре. На ЭхоКГ видны размеры полостей сердца, состояние клапанов, рубцы после ОИМ, тромбы внутри сердца, аневризмы и другие патологии.
Анализ крови
Благодаря уровню липидов можно вовремя заподозрить атеросклероз, а специфические маркеры указывают на развитие различных ССЗ, в частности инфаркта. При подозрении на высокую вязкость крови проводят коагулограмму. Густая кровь — одна из причин гипертонии, инсульта, ишемической болезни.
Коронарография
Одна из методик, как проверить сосуды сердца при подозрении на ишемию. Метод назначают по строгим показаниям. Пациенту через катетер вводят контраст и обследуют с помощью рентгенографического аппарата. Во время исследования проводится видеозапись. Коронарография позволяет выбрать вид лечения — медикаментозный или хирургический (стентирование, шунтирование).
Другие виды исследований назначают реже. Для проведения КТ или МРТ нужны веские основания. К тому же, эти методы имеют противопоказания. КТ нельзя делать при беременности и пациентам с высокой массой тела, т. к. аппараты рассчитаны на нагрузку не выше 150 кг. МРТ не проводят, если у пациента есть кардиостимулятор, металлические намагничиваемые конструкции и имплантаты.
Где проверить сердце
Если УЗИ или ЭКГ не имеют противопоказаний, то ряд исследований можно делать только по назначению врача. Поставить диагноз только по результатам сбора анамнеза и внешнего осмотра при болезни сердца или сосудов невозможно. Некоторые пациенты самостоятельно начинают принимать БАДы для сердца из-за боли в груди. Такое решение в корне неверно. Во-первых, биодобавки — это не лекарства, а их состав во многих случаях слабо изучен. То есть в попытке обрести здоровье можно наоборот навредить здоровью. Во-вторых, боль в груди не обязательно указывает на кардиологическое заболевание. Речь может идти о межреберной невралгии, заболевании позвоночника или ЖКТ.
Записаться на консультацию, пройти только необходимый объем исследований и получить адекватное лечение пациенты могут в Октябрьском сосудистом центре республики Башкортостан. Помните, ежегодное обследование поможет вовремя обнаружить болезнь и принять меры. Если у вас уже есть ССЗ, посещать кардиолога необходимо как минимум раз в полгода.
Читайте также:
- Почему кит ест только мелких рыбок редьярд киплинг краткое содержание
- Состав преступления как инструмент юридической оценки квалификации содеянного кратко
- Как работает слуховой анализатор 8 класс кратко
- В чем различие геоцентрической и гелиоцентрической систем мира кратко
- Представьте себе что у течения гольфстрим снизилась скорость как это скажется на климате кратко

