Заболевания средостения реферат хирургия
Обновлено: 04.07.2024
Составители: к.м.н., ассистент кафедры госпитальной хирургии С.В. Сысоев; заведующий кафедрой госпитальной хирургии, д.м.н., доцент Б.Б. Капустин; к.м.н., ассистент кафедры госпитальной хирургии С.В. Старчиков.
В учебном пособии рассмотрены вопросы классификации, этиологии, клиники, диагностики и хирургического лечения острого медиастинита. Учебное пособие предназначено для студентов старших курсов лечебного и педиатрического факультета.
Острый медиастинит: Учебное пособие / Сост. С.В. Сысоев, Б.Б. Капустин, С.В. Старчиков. – Ижевск , 2011. – с.24.
УДК 616.27 – 002 – 036 – 11 (075.8)
Острый медиастинит – острое гнойное, ограниченное или разлитое (абсцесс, флегмона) воспаление клетчатки средостения.
Хирургическая анатомия средостения
Средостением принято называть пространство в грудной полости, расположенное центрально по отношению к легким.
С боков средостение ограничено медиастинальными листками плевры, спереди – позадигрудинной фасцией и грудиной, сзади – предпозвоночной фасцией и грудным отделом позвоночника, снизу – сухожильным центром диафрагмы. Верхняя граница представлена условной плоскостью, проходящей через вырезку грудины; фронтальной плоскостью, проведенной через корень легких и трахею, средостение условно делится на переднее и заднее.

На фронтальном распиле средостение напоминает по форме песочные часы.
Рис.1. Топография переднего средостения после удаления грудины (по А.Н. Максименкову).
1 ключица; 2 область вилочковой железы; 3—внутренние сосуды груди: 4—передний край легких; 5—перикард: 6—реберно-диафрагмальный синус: 7—диафрагма: 8—передний край плевры.
Для определения локализации гнойных процессов, выбора соответствующего хирургического доступа средостение условно делится на передневерхний, передненижний, задневерхний и задненижний отделы.

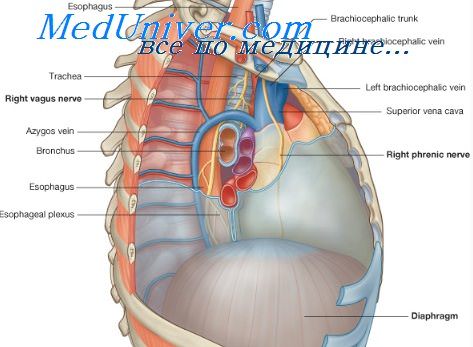
Рис. 2. Топография заднего средостения (по А.Н. Максименкову).
1 аорта: 2 межреберные сосуды; 3—непарная вена; 4—клетчатка средостения; 5—правый блуждающий нерв: б—пищевод; 7- левый блуждающий нерв.
В передневерхнем средостении располагаются вилочковая железа, верхняя полая и безымянная вены, дуга аорты, легочная артерия, трахея, бронхи, лимфоузлы, нервные сплетения. В передненижнем отделе- сердце и перикард. В заднем средостении расположены пищевод, часть дуги аорты, блуждающие нервы, симпатические узлы, грудной лимфатический проток, нижняя полая вена, парная и непарная вены.
Все промежутки, соединительно-тканные образования средостения представляют собой единое пространство. Четких границ между этими отделами нет, и гнойные процессы могут, распространятся, переходить из одного отдела в другой. Этому способствуют не только недостатки фасциальных и других органных перегородок, но и постоянное движение органов средостения – сокращения сердца, пульсация сосудов, перистальтика пищевода, смещение трахеи и крупных бронхов при кашле и т.д. Но в это же время следует учитывать и клинический опыт: гнойные процессы в средостении распространяются, как правило, в вертикальной плоскости, как бы спускаясь сверху вниз, соответственно в переднем или заднем средостении. Крайне редко гнойный процесс переходит из заднего средостения в переднее и наоборот. В связи с этим деление на клетчатку переднего и заднего средостения следует считать анатомическим понятием.
Этиология и патогенез.
Причины острого медиастинита: открытые повреждения; закрытая травма (нагноение гематомы); перфорация пищевода; осложнения операций на пищеводе, трахее, крупных бронхах, медиастиноскопии, пневмомедиастинографии; контактное распространение инфекции; метастатическое распространение инфекции.
По происхождению различают первичные (травматические) и вторичные медиастиниты. Первичные медиастиниты возникают при ранениях и закрытых повреждениях средостения и его органов, а также после операционных и эндоскопических вмешательств на них.
Острый первичный медиастинит при ранениях средостения встречается нечасто. Это объясняется, главным образом, сравнительно небольшим числом пострадавших с открытыми повреждениями средостения, которых успевают доставить в лечебные учреждения. Большинство из них быстро погибает на месте происшествия из-за тяжелых сочетанных повреждений и массивной кровопотери.
Возникновение и тяжесть инфекционного процесса в средостении обычно связано с видом оружия и ранящего снаряда, характером ранения (сквозное, слепое), наличием или отсутствием повреждений внутренних органов. Прогрессированию хирургической инфекции способствует высокий уровень бактериальной обсемененности, вирулентности микрофлоры, образующиеся в результате травмы медиастинальная гематома и травматический некроз клетчатки средостения. Важное значение в развитии гнойного осложнения имеет исходное состояние организма в момент ранения и снижение его защитных сил в ответ на острую кровопотерю и тяжелый травматический шок.
Гнойный медиастинит может быть по причинам развития: раневым; перфоративным; послеоперационным.
Заболевание чаще возникает в результате проникновения микрофлоры в средостение из просвета поврежденных пищевода, трахеи или бронхов. Причины перфораций пищевода: бужирование при рубцовых сужениях; инородное тело; эзофагоскопия (при эзофагоскопии в 0,25% случаев – перфорации); ранения; тупая травма груди; химические агенты, чаще щелочи; воспаление лимфоузлов средостения; спонтанный разрыв; аневризма аорты.
Причиной инфекции могут быть слепые, как правило, осколочные ранения, даже без нарушения целости полых органов. Занесенные, таким образом, в рану металлические осколки и обрывки одежды нередко вызывают значительное микробное загрязнение раны. Инфицированные инородные тела, располагаясь в рыхлой медиастинальной клетчатке, способны вызывать некрозы с расплавлением окружающих тканей и развитием флегмон или абсцессов средостения. Воспалительный процесс, возникающий при огнестрельных ранениях, в связи с тяжестью травмы чаще бывает диффузным и захватывает все задние или передние отделы средостения. Иногда развивается тотальный медиастинит.
В мирное время первичные медиастиниты могут возникнуть при повреждениях пищевода и трахеи (инструментальных и инородными телами), открытых переломах грудины, в результате нагноения гематом при закрытых травмах груди. Нередко причиной медиастинита являются осложнения оперативных вмешательств на органах средостения: несостоятельность швов или некроз желудочного или кишечного трансплантата при пластике пищевода, несостоятельность швов трахеи и бронхов, нагноение послеоперационной раны или гематомы средостения и др.
При заболеваниях полости рта и зева возможны как непосредственный переход инфекции, так и метастатический путь. Причиной медиастинитов могут стать заглоточные абсцессы, ангина Людовика, флегмонозные паротиты, гнойные заболевания челюстей.
Вторичные медиастиниты встречаются в 2-3 раза чаще, чем первичные, и могут возникать при проникновении в средостение инфекции контактным, гематогенным и лимфогенным путями. Они могут быть осложнениями гнойных и гнилостных воспалений клетчатки шеи, дивертикулов и других нагноений стенок пищевода, распадающегося рака пищевода, остеомиелитов костного каркаса грудной клетки, воспалительных процессов кист и лимфатических узлов средостения, нагноений легких и плевры, иногда абсцессы и флегмоны средостения могут диагностировать как проявление септикопиемии при наличии первичного септического очага различной локализации.
К развитию вторичных острых медиастинитов могут приводить инфекционные осложнения ранений легких, плевры с формированием гнойных процессов контактным или метастатическим путем.
Способствующим фактором в таких случаях является скопление крови в средостении в результате травмы. К образованию воспалительных очагов в средостении часто приводят и ранения шеи с повреждением пищевода гортани или трахеи.
Условия для развития инфекционного процесса на шее с последующим его переходом на клетчатку средостения, в силу анатомических особенностей этой области, чрезвычайно благоприятные.
Иногда источник медиастинита остается не выявленным (так называемые криптогенные медиастиниты).
В основе патогенеза абсцессов и флегмон средостения находятся особенности взаимодействия макро- и микроорганизма. Далеко не всегда микробное обсеменение клетчатки средостения (в частности, при расширенных резекциях легких, резекции и пластике пищевода) приводят к развитию в ней нагноительных процессов.
Возникновению гнойного медиастинита способствуют снижение защитных и репаративных способностей организма в результате травмы, оперативного вмешательства, кровопотери, наличия гнойной интоксикации, травматизации и некроза клетчатки средостения, скопления в ней крови, наличия источника постоянного инфицирования. С формированием в средостении гнойника патогенетические особенности заболевания обусловлены развитием компрессии органов груди, а также явлениями быстро нарастающего эндотоксикоза.
К группе опухолей и кист средостения относятся лишь определенные патологические процессы, а именно: собственно опухоли (доброкачественные и злокачественные), системные поражения лимфатических узлов при злокачественно протекающих заболеваниях, как лимфогранулематоз, лимфосаркома; врожденные и приобретенные кистозные образования.
Наличие большого количества различных видов опухолей и кист, располагающихся в средостении, служило и служит поводом для создания многочисленных классификаций и группировок этих патологических образований. Впервые наиболее полную классификацию предложил в 1929 г. Ленк.
Классификация патологических процессов в средостении по Ленку
I. Железистые опухоли средостения:
1. Первичная лимфосаркома
2. Лимфогрануломатоз
3. Метастатические опухоли:
а) рака легкого
б) злокачественного зоба
в) рака вилочковой железы
г) рака пищевода
д) гипернефромы
е) меланосаркомы
ж) семиномы
4. Лейкемические и алейкемические лимфаденозы
5. Острый воспалительный отек желез
6. Туберкулез медиастинальных желез
II. Внутригрудной зоб
III. Злокачественные опухоли вилочковой железы (рак, саркома)
IV. Доброкачественные опухоли вилочковой' железы (фиброма, липома, миксома, лимфангиома, тератома)
V. Гиперплазия вилочковой железы
VI. Опухоли перикарда (полипоз, фиброма, липома, ангиома, метастатические опухоли в перикард)
VII. Опухоли сердца:
1) из миокарда (рабдомиома, рабдомиолипома)
2) из эндокарда (папиллома, миксома)
VIII. Неврома
IX. Фиброма и липома
X. Кистевидные образования:
1) дермоидные кисты и тератомы
2) бронхогенные кисты
3) перикардиальные кисты (дивертикулы перикарда, пульсирующая эксудативная киста перикарда, грыжа перикарда).
Приведенная классификация претендует на охват всех возможных гистоморфологических видов опухолей и кист средостения. Однако автору это не удалось. В классификации не учтены, например, врожденные так называемые желудочно-кишечные кисты средостения, эхинококки, хрящевые и костные опухоли, хондромиксосаркомы, фибросаркомы; не перечислены различные виды нейрогенных опухолей и т. п. В то же время Ленк необоснованно включает в группу опухолей средостения такие заболевания, как туберкулез, острый воспалительный отек лимфатических желез средостения и гиперплазия вилочковой железы.
Хотя общий принцип построения классификации (преимущественно по исходному органу) нам кажется целесообразным, но вся она очень громоздкая и неудобная для использования в практической работе рентгенолога.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

