Реферат на тему розацеа
Обновлено: 08.07.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Розацеа: причины появления, симптомы, диагностика и способы лечения.
Определение
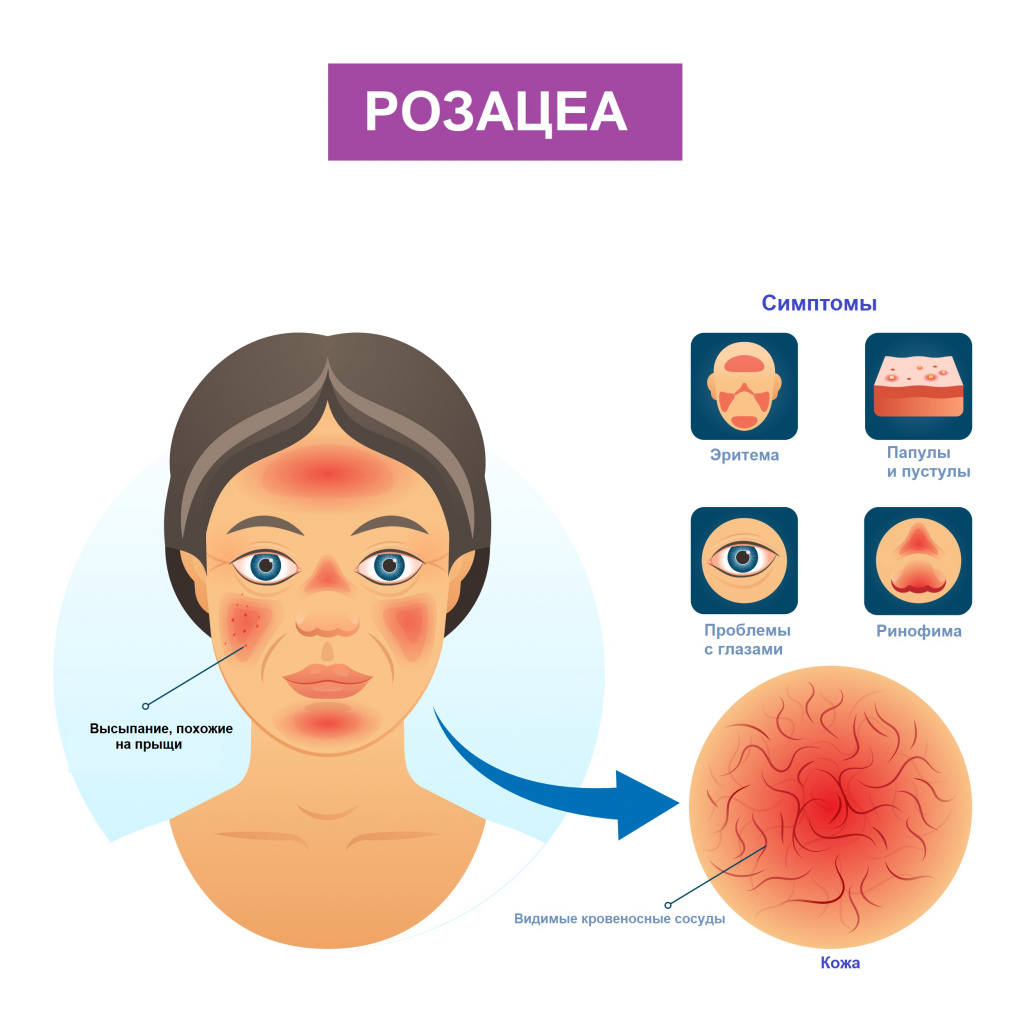
Розацеа – хроническое заболевание кожи, характеризующееся эритемой (покраснением), наличием папулопустулезных элементов (узелков), фим (бугристости) и поражением глаз.
Причины появления розацеа
Розацеа чаще развивается у женщин в возрасте 30-50 лет. Мужчины болеют реже, но тяжелее. Это заболевание свойственно людям с белой кожей и сочетает в себе генетическую предрасположенность и триггерные факторы.
Причины розацеа до конца не изучены. Возникновение заболевания может быть обусловлено сосудистой патологией, иммунологическими расстройствами, болезнями желудочно-кишечного тракта, изменениями в эндокринной системе.
К триггерным факторам, запускающим этот процесс, относятся: сильный стресс, воспалительные заболевания или воздействие температур, включая резкие перепады от жары к холоду и наоборот.
Патологии желудочно-кишечного тракта, вероятнее всего, не являются ведущими в развитии заболевания. Однако у пациентов с розацеа часто встречаются сопутствующие патологии ЖКТ: гастрит, язвенная болезнь желудка и двенадцатиперстной кишки, хронические воспалительные заболевания кишечника, хронические гепатиты; нередко в желудке обнаруживается бактерия Helicobacter pylori.
Половые гормоны могут оказывать влияние на состояние микроциркуляции (движение крови по мелким сосудам) кожи и на развитие иммунного воспаления. Их дисбаланс - одна из возможных причин развития заболевания.
Клещи рода Demodex обычно присутствуют на коже здорового человека. Однако отмечается достоверное увеличение из количества у больных розацеа.

Классификация заболевания
В зависимости от характера кожных проявлений выделяют несколько подтипов розацеа.
- эритематозно-телеангиэктатический;
- папулопустулезный;
- фиматозный, или гипертрофический;
- глазной, или офтальморозацеа;
- гранулематозный.
В зависимости от выраженности клинических симптомов подтипа выделяют степени тяжести: легкую, средне-тяжелую и тяжелую.
Симптомы розацеа
Заболевание имеет хроническое течение с периодами обострения и ремиссии.
При эритематозно-телеангиэктатическом подтипе розацеа пациент отмечает покраснение кожи лица, реже - шеи и груди. Вначале покраснение появляется только в ответ на провоцирующие факторы, но по мере развития заболевания приобретает стойкий характер. Пациента беспокоит ощущение жжения и покалывания в области эритемы, сухость, чувство стягивания кожи. Отмечается повышенная чувствительность кожи к наружным лекарственным препаратам, средствам для ухода за кожей, солнцезащитным средствам и ультрафиолетовому излучению.
При папулопустулезном подтипе на фоне стойкой эритемы в центральной части лица возникают беспорядочно расположенные ярко-розовые папулы - узелки или бугорки размером 3–5 мм. В дальнейшем формируются полостные элементы - пустулы со стерильным содержимым. Пациенты жалуются на жжение, покалывание в месте высыпаний. Шелушение обычно отсутствует.
При фиматозном, или гипертрофическом подтипе помимо стойкой эритемы, множественных телеангиэктазий, папул и пустул отмечается утолщение кожи, неравномерная бугристость и формирование шишковидных образований — фим. Поражается кожа носа, реже – лба, подбородка, ушных раковин, век.
При офтальморозацеа наблюдается покраснение, жжение и зуд глаз; ощущение инородного тела и пелены перед глазами; светочувствительность, вплоть до светобоязни. Офтальморозацеа часто диагностируется при наличии кожных симптомов, однако у некоторых больных глазные симптомы появляются раньше кожной симптоматики, что затрудняет диагностику.
При гранулематозной розацеа покраснение кожи лица выражено незначительно, но присутствуют желтые, коричневые или красные папулы, которые впоследствии могут приводить к формированию рубцов. Пациентов беспокоит сухость кожи лица и ощущение стянутости.
Диагностика розацеа
Диагноз, как правило, устанавливается по результатам физикального осмотра и анализа жалоб пациента. Дополнительные лабораторные и инструментальные исследования обычно не требуются.
В затруднительных ситуациях при постановке диагноза может быть проведена биопсия кожи для исключения других кожных заболеваний, таких как волчанка или саркоидоз.
Гистологическое исследование – прижизненное патологоанатомическое исследование биопсийного (операционного) материала для постановки диагноза, определения тактики лечения пациента, а также для оценки прогноза течения заболевания.
Перед назначением лекарственной терапии ретиноидами и на протяжении всего курса лечения необходим ежемесячный контроль крови. Для этого назначают биохимическое исследование: общего билирубина, АЛТ, АСТ, триглицеридов, общего холестерина, глюкозы, креатинина, щелочной фосфатазы.
Определение уровня билирубина в сыворотке крови используют для выявления поражений печени различного происхождения, закупорки желчных путей, гемолитической анемии, желтухи новорожденных.
Определение уровня АЛТ в сыворотке крови применяют преимущественно в диагностике и контроле течения болезней печени, а также в комплексных биохимических исследованиях.
Определение уровня АСТ в сыворотке крови используют преимущественно в диагностике и контроле течения болезней печени, а также в комплексных биохимических исследованиях.
Триглицериды представляют собой форму жиров сыворотки крови. Тест используют в составе липидного профиля для оценки кардиориска, выявления нарушений липидного метаболизма.
Оценку уровня холестерина в сыворотке крови используют для оценкисердечно-сосудистых рисков, в диагностике нарушений обмена липидов, а также в комплексных обследованиях пациентов с патологией почек, печени, эндокринной системы.
Глюкоза – основной источник энергии для метаболических процессов в организме человека, является обязательным компонентом большинства внутриклеточных структур, участвует в синтезе нуклеиновых кислот (рибоза, дезоксирибоза), образует соединения с белками (гликопротеиды, протеогликаны) и липидами (гликолипиды).
Креатинин – продукт метаболизма мышечных клеток, удаляется из крови почками. Тест используют в качестве маркера функции почек для диагностики и мониторинга острых и хронических болезней почек, а также в скрининговых обследованиях.
Оценку уровня щелочной фосфатазы в сыворотке крови применяют в целях скрининга и контроля лечения патологии печени или костной ткани.
К каким врачам обращаться
Лечением пациентов с розацеа занимаются дерматологи. При подозрении на офтальморозацеа может потребоваться консультация офтальмолога, так как при тяжелом течении заболевания есть риск ухудшения зрения.
В ряде случаев эффективное лечение гастроэнтерологических заболеваний терапевтом или гастроэнтерологом может способствовать уменьшению частоты обострений розацеа.
Лечение розацеа
Надо понимать, что розацеа – это хроническое заболевание, поэтому достичь его полного излечения нельзя. Задача терапии состоит в том, чтобы вывести пациента в ремиссию, убрать признаки розацеа. Тем не менее, они могут возникнуть снова в течение жизни.
Перед началом любой терапии розацеа врач должен подробно рассказать пациенту о триггерных (провоцирующих) факторах и о необходимости их максимально возможного уменьшения. Триггерами обычно являются слишком горячая и холодная пища, резкие перепады температур, алкоголь, избыточная физическая нагрузка, стресс, многие косметические средства. Основными рекомендациями в лечении являются: бережное очищение кожи, использование увлажняющего крема и регулярное нанесение солнцезащитных средств с фактором защиты от 30 до 50.
Терапию розацеа следует выстраивать в соответствии с диагностированными подтипами болезни. Терапевтическое воздействие выбирают в зависимости от активности процесса.
Эритематозно-телеангиэктатическая розацеа
Эритема достаточно хорошо реагирует на применение топических адренергических агонистов, которые индуцируют сужение поверхностных сосудов и уменьшают эритему в течение нескольких часов. Однако они не действуют на телеангиэктазии - для их удаления применяют световые методы воздействия - лазеры и источники импульсного света (IPL). Хорошего эффекта можно добиться с помощью средств, содержащих бримонидин.
К препаратам второй линии относятся некоторые антигипертензивные средства, но, по мнению экспертов, они еще не имеют хорошей доказательной базы безопасного и эффективного применения.
Папулопустулезная розацеа
В лечении этого подтипа розацеа применяют системные препараты в виде низких доз доксициклина, а также моноциклина, азитромицина и изотретиноина. Для местной терапии назначают метронидазол, азелаиновую кислоту и ивермектин. Отек снимают при помощи дренажных препаратов с кофеином. Для лечения тяжелых проявлений папулопустулезного подтипа розацеа дополнительно применяют физиотерапевтические методы воздействия.
Фиматозная розацеа
Фиматозный подтип является наиболее сложным для лечения и требует комбинации местных и системных противомикробных препаратов, а также лазерной и/или радиочастотной обработки гипертрофированной ткани.
Однако ремоделирование кожи можно проводить только при отсутствии воспалительной реакции, поскольку измененные ткани очень чувствительны к различным раздражителям, что чревато обострением розацеа.
Офтальморозацеа
В зависимости от характера протекания патологического процесса назначаются противовоспалительные препараты и увлажняющие капли. При прогрессирующем течении заболевания и наличии угрозы для зрения требуется применение антибиотиков.
Все лечебные средства важно наносить на кожу и принимать в строгом соответствии с назначением врача. Терапию розацеа необходимо начинать при появлении первых симптомов, поскольку сосуды имеют тенденцию необратимо расширяться.
Важно помнить, что розацеа требует динамического наблюдения, т.к. успех терапии определяется не только положительной динамикой, но и стабилизацией достигнутого результата.
Профилактика обострений розацеа
Для предупреждения усиления выраженности эритемы показан бережный уход за кожей с использованием специализированных средств для чувствительной кожи. Необходимо избегать провоцирующих факторов, защищать кожу от УФ-лучей и отказаться от посещения соляриев.
Тщательно следить за рационом питания, уменьшив долю молочных продуктов, приправ и ароматизаторов. К рецидивам розацеа может приводить избыточное употребление томатов, шпината, гороха, авокадо, винограда, инжира, цитрусовых.
- Клинические рекомендации. Розацеа. Российское общество дерматовенерологов и косметологов. 2019 . 34 с.
- Юсупова Л.А., Юнусова Е.И., Гараева З.Ш., Мавлютова Г.И., Валеева Э.М. Клинические варианты и терапия больных розацеа. Лечащий врач, журнал. № 6. 2019.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Розацеа является одним из самых распространенных дерматологических заболеваний, локализующихся на голове и шее. Основным ее проявлением является эритема выступающих участков лица. Другими наиболее частыми признаками заболевания являются папулы и пустулы, транзиторная гиперемия кожи, телеангиэктазии.
К вторичным признакам розацеа относят зуд и жжение, чешуйки, сухость, отек, поражение глаз, поражение кожи не головы и шеи, образование пустул. Учитывая то, что заболевание поражает кожу лица, пациенты страдают от выраженного психологического дискомфорта в социальной и профессиональной обстановке.
Несмотря на то, что розацеа сопровождается появлением легко идентифицируемых признаков, это заболевание остается диагнозом исключения, в первую очередь потому, что не существует достоверного лабораторного метода диагностики. Часто для исключения заболеваний, имеющих схожую клиническую картину, приходится выполнять биопсию.
Список заболеваний для дифференциальной диагностики весьма обширен: системная красная волчанка, хроническое воздействие солнечного света, истинная полицитемия, дерматомиозит, смешанное поражение соединительной ткани, карциноид, мастоцитоз, аллергический контактный дерматит.
а) Патогенез розацеа. Хотя существуют разные варианты объяснения происхождения розацеа, истинные причины заболевания остаются неизвестными. Особенно дискуссионным является вопрос о том, имеют ли разные формы розацеа единую этиологию. Существует мнение, что каждая форма розацеа является самостоятельным заболеванием с уникальным патогенезом.
Учитывая многообразие клинических проявлений и разный ответ на лечение, вероятно, что каждая форма заболевания проявляется в результате определенного физиологического ответа на провоцирующие внешние факторы.
Предлагаемые теории этиологии заболевания можно разделить по тому, какому фактору каждая из них отводит ключевую роль. Предполагается роль сосудистых факторов, воздействия факторов окружающей среды, дегенерации кожного матрикса, воздействия химических и алиментарных факторов, аномалий сально-волосяного комплекса, действия микроорганизмов.
И хотя каждая из этих теорий патогенеза подтверждается некоторыми фактами, ни одна из них не может полностью объяснить развитие заболевания.

б) Классификация розацеа. В 2002 году Национальный экспертный комитет розацеа по классификации и стадированию разработал единую систему классификации, согласно которой розаеа подразделяется на четыре формы. И хотя формы заболевания имеют общие черты, комитет подчеркнул важность распознавания отдельных клинических форм в качестве самостоятельных состояний.
Важность этой классификации состоит в том, что выбор метода лечения зависит от сочетания клинических признаков, характерных для каждой отдельной формы. Также были разработаны единые диагностические критерии, с помощью которых стало возможным проведение качественных междисциплинарных исследований.
Экспертная группа разработала рекомендации по лечению каждой из форм заболевания, они также будут рассмотрены ниже. Важно отметить, что одна форма заболевания в другую обычно не переходит.
1. Эритематозно-телеангиэктатическая. Основным признаком эритематозно-телеангиэктати-ческой формы розацеа является гиперемия и персистирующая эритема центральной части лица, с характерным отсутствием поражения вокруг глаз. Факторами, провоцирующими покраснение кожи, может быть эмоциональный стресс, горячие напитки, алкоголь, еда с большим количеством специй, физические упражнения, горячий или холодный воздух, горячие душ и ванна.
Иногда у пациентов имеются телеангиэктазии, но их наличие не является обязательным критерием постановки диагноза. К менее значимым признакам относят чувство жжения и зуда, отек, огрубление и шелушение кожи. Как правило, у больных с данной формой розацеа эффективны местные средства. Кожа обычно имеет нормальную текстуру, без избыточной сальности, характерной для других форм заболевания.
Лечение представляет значительную сложность. Не существует ни одного одобренного препарата для уменьшения выраженности гиперемии. Поэтому в основе лечения лежит ограничение провоцирующих факторов образа жизни и окружающей среды. Для того, чтобы скрыть покраснение и телеангиоэктазии, можно использовать нераздражающую косметику.
Также при телеангиэктазии и эритеме может использоваться лечение лазером. Большинство лазеров, использующихся в лечении розацеа с выраженным сосудистым компонентом, имеют длину волны 500-600 нм, не вызывающую разрушения тканей. Возможно использование длинноимпульсного лазера на красителе, калий-титанил-фосфатного и диодного лазера. Также эффективен импульсный лазер на красителе с накачкой лампой-вспышкой.
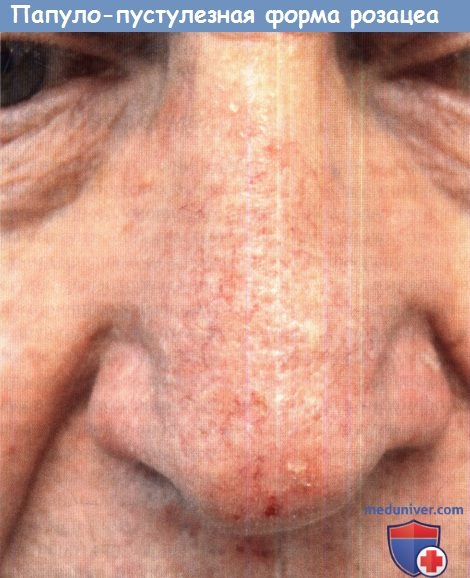
Папуло-пустулезная форма розацеа.
2. Папуло-пустулезная форма. Папуло-пустулезная форма считается классической формой розацеа. Она характеризуется наличием персистирующей эритемы центральной части лица, периодически возникающими папулами и пустулами, либо и тем, и другим. Иногда пациенты предъявляют жалобы на жжение и зуд. Покраснение обычно менее выраженное, чем при эритематозно-телеангиэктатической форме.
Могут присутствовать телеангиэктазии, но на фоне выраженной эритемы они могут быть не всегда заметны. Иногда встречается раздражение кожи от постоянного нанесения топических препаратов или воздействия факторов окружающей среды.
Как и при других формах, лечение зависит от тяжести состояния. При легкой форме могут использоваться местные препараты с метронидазолом, азелаиновой кислотой, сульфацетамидом натрия. Если заболевание имеет более тяжелое течение, используются пероральные препараты. Препаратом первой линии, одобренным Управлением по контролю за продуктами и лекарствами, является пероральный доксициклин с контролируемым составом.
При использовании такой лекарственной формы удается добиться таких концентраций препарата в плазме крови, когда он проявляет свои противовоспалительные, но не антимикробные свойства.
При сохранении симптомов можно назначать не входящие в перечень Управления пероральные формы триметоприма/сульфаметоксазола, метронидазола, эритромицина, ампициллина, клиндамицина или дапсона.
3. Папулезно-узловатая форма. Для папулезно-узловатой формы характерны многие из описанных ранее основных симптомов розацеа: покраснение кожи, эритема, появление папул и пустул. Но специфичным именно для данной формы розацеа считается утолщение кожи, появление узлов неправильной формы и открытых волосяных фолликулов. Могут поражаться подбородок, лоб, щеки и уши, но чаще всего данная форма розацеа встречается на носу (т.е. ринофима).
Как уже говорилось раньше, в большинстве случаев перехода одной формы розацеа в другую не происходит. Исключение составляет лишь переход тяжелой папуло-пустулезной розацеа в папулезно-узловатую.
На ранних стадиях заболевания при наличии признаков воспаления используются местные и системные антибиотики. Было показано, что у молодых пациентов на ранних стадиях заболевания приводить к уменьшению носа может терапия изотреонином, хотя после отмены препарата объем тканей может вырасти вновь. Более тяжелые формы требуют хирургического лечения, которое описано в разделе о ринофиме.
4. Офтальморозацеа. Основными симптомами данной формы являются блефарит и конъюнктивит. Глаза обычно красные или влажные, пациенты жалуются на зуд, жжение, ощущение инородного тела, сухость, светобоязнь, снижение зрения. Иногда встречается рецидивирующий халазион. Также иногда встречается эритема кожи вокруг глаз, телеангиэктазии краев век.
Могут воспалятся мейбомиевые железы. Иногда офтальмологические симптомы возникают за годы до поражения кожи, и около 60% пациентов с кожной розацеа также имеют жалобы со стороны глаз.
Как правило, пациентов с офтальморозацеа должен регулярно осматривать офтальмолог. На ранних стадиях заболевания используют искусственную слезу, теплые компрессы, омывание ресниц детским шампунем. Антибактериальные мази снижают обсемененность кожи Propionibacterium acnes, Staphylococcus epidermidis и Staphylococcus aureus. При тяжелом течении заболевания применяется пероральный тетрациклин, возможно сочетание с местными кортикостероидами.
Также при тяжелых формах местно на глаза применяется эмульсия циклоспорина.
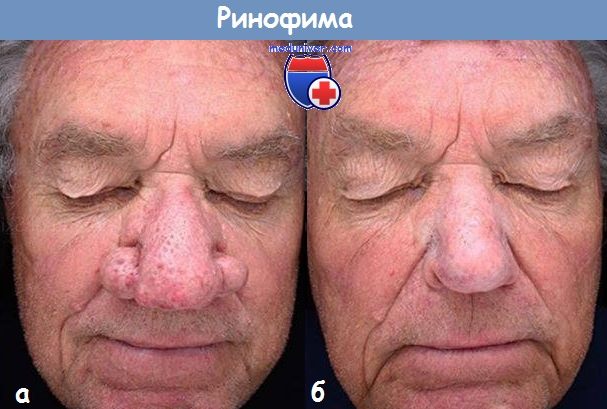
Иногда ринофима рассматривается как конечная стадия розацеа, потому что у мужчин с ринофимой чаще всего (но не всегда) ее появлению предшествовало наличие розацеа. Предположительно, триггером воспалительного процесса может выступать клещ Demodex folliculorum. Существует четыре формы ринофимы.
- Железистая форма. При данной форме увеличение носа обусловлено в первую очередь гиперплазией сальных желез крыльев носа. На поверхности кожи носа образуются впадины и ямочки. Также на носу образуется опухолевидное разрастание ткани, часто асимметричное, при сдавлении которого появляется отделяемое желтого цвета.
- Фиброзная форма. Основной чертой данной формы является разрастание соединительной ткани. Также в той или иной степени присутствует гиперплазия сальных желез.
- Фиброзно-ангиоэктатическая форма. При данной форме ринофимы нос приобретает медно-красный или темно-красный цвет. Часто появляются пустулы и расширенные вены.
- Солнечная форма. Данная форма чаще всего встречается у людей с I типом кожи по Фицпатрику), характеризуется разрастанием эластичных узлов.
- Затруднение носового дыхания. При прогрессировании заболевания опухоль своей массой может сдавливать верхние латеральные хрящи, затрудняя прохождение потока воздуха через область внутреннего носового клапана. Также могут сдавливать ся и крылья носа, в результате чего страдает наружный клапан носа. В крайне запущенных формах, описанных Lomeo и соавт., ринофима может полностью блокировать прохождение воздуха.

Пациент с ринофимой после удаления по Mohs двух участков базальноклеточного рака кожи.
Обратите внимание на резкое утолщение кожи.
в) Лечение розацеа. Консервативное лечение показано при легких формах заболевания, а также тем пациентам, у которых имеются противопоказания к проведению операции, либо ее лучше избегать по другим причинам. Используются те же методы лечения, что и на ранних стадиях розацеа. Также для лечения акне, себореи, розацеа и ринофимы могут использоваться топические формы статинов. Если консервативное лечение оказывается неэффективным, после проведения консультации выполняется оперативное лечение.
Как и всегда в пластической хирургии лица, обязательной является дооперационная фотодокументация. Для улучшения внешнего облика больных с ринофимой было предложено несколько методов.
Farrior обнаружил, что сначала избыточную ткань можно удалить при помощи дерматома, а затем обработать края дермабрадером с проволочной щеточкой. С ним соглашаются Williams и Lam, также считая, что ткань ринофимы заживает дольше, поэтому приходится дольше использовать окклюзионные повязки и мази.
Также могут использоваться электрокатуризация и криохирургия. Seiverling установил, что для улучшения носового дыхания при ринофиме может использоваться скальпель по Shaw. Удовлетворительных результатов можно достичь при помощи коблатора, по мнению Timms и соавт., преимуществом является использование более низких температур. Arikan и соавт. описывают радиочастотную хирургию ринофимы, также предлагалось использовать гармонический скальпель.
Некоторые авторы для уменьшения объема тканей и для поддержания эффекта оперативного лечения рекомендуют до и после операции небольшие дозы изотреонина. Тем не менее, существует мнение, что прием перорального изотреонина незадолго до операции повышает риск образования гипертрофических рубцов. Поэтому многие пластические хирурги предпочитают не оперировать пациентов, принимавших изотреонин, в течение 6-12 месяцев с момента отмены препарата.
г) Прочие соображения. Удаленная ткань должна быть отправлена на гистологическое исследование. В литературе описано около 46 случаев обнаружения злокачественной опухоли в ткани ринофимы. В исследовании Lazeri и соавт. при микроскопии тканей было обнаружено два случая базальноклеточного рака и один случай плоскоклеточного рака.
д) Ключевые моменты:
• Основным проявлением розацеа является эритема выступающих частей лица. Также характерно временное покраснение кожи, появление папул, пустул, телеангиоэктазий.
• Существует четыре различных формы розацеа: папуло-пустулезная, эритематозно-телеангиэктатическая, папулезно-узловатая и офтальморозацеа.
• Ринофима представляет собой медленно прогрессирующее дерматологическое заболевание сальных желез кожи наружного носа, в результате чего он становится крупным, сальным, иногда эритематозным.
• Выделяют четыре формы ринофимы: железистую, фиброзную, фиброзно-ангиоэктатическую, солнечную.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
В статье приводятся данные о хроническом заболевании кожи лица с прогредиентным течением, характеризующимся мультифакториальным генезом, стадийным, длительным, рецидивирующим течением, резистентностью к проводимой терапии. Раскрываются данные по классифик
The article provides information on chronic disease of the skin with progressive course, characterized by multifactorial genesis, staged, prolonged, recurrent course, resistance to the therapy. The article reveals data on the classification of clinical forms of rosacea, the criteria of diagnosis and methods of therapy of these patients.
Клинические проявления розацеа многообразны, а лечение сложно и отличается разнообразием патогенетических подходов. Тяжесть розацеа ранжируется в зависимости от клинических стадий заболевания. Для определения клинических стадий розацеа наиболее широко применяется система, предложенная Plewig и Kligman. В этой системе для пациентов розацеа в первой стадии характерны эритема или цианоз, которые продолжаются от нескольких часов до нескольких дней, также возможны телеангиэктазии и чувствительность кожи к местным косметическим и лекарственным препаратам. Во второй стадии к этим признакам добавляются папулы и пустулы, часто персистирующие в течение нескольких недель и дольше. Очаги могут распространяться на обширную поверхность лица, кожу головы, шею и другие анатомические области. Розацеа в третьей стадии поражает незначительное количество пациентов и характеризуется крупными воспалительными узлами, при этом у пациента могут наблюдаться фурункулоидные инфильтрации и гиперплазия ткани. Контуры лица иногда меняются, особенно у пациентов с ринофимой [7, 9, 13]. В 2002 г. Экспертный комитет по классификации и стадированию розацеа Национального общества по исследованию розацеа (США) опубликовал специальный доклад, посвященный стандартной классификации розацеа [7, 10]. Комитет определил первичные и вторичные признаки розацеа и выделил четыре основных клинических формы розацеа: эритематозно-телеангиэктатическую, папулопустулезную, фиматозную и глазную (офтальморозацеа), а также дополнительно указал на возможный гландулярный вариант розацеа (табл. 1).
Эти клинические субтипы отражают тяжесть болезни, они имеют переходные формы. Тяжесть болезни оценивается также по патофизиологическим, социальным и профессиональным критериям [2, 14].
Начальная стадия болезни (эпизодическая эритема) — появление нестойкой гиперемии кожи лица в области носа, щек, средней части лба и верхней части груди (область декольте).
Стойкая эритема наблюдается с формированием телеангиэктазий (купероз).
Эритематозно-телеангиэктатическая — персистирующая эритема, эктазии и центральный отек кожи лица, ощущение жжения или покалывания кожи, инфильтрация или шелушение.
Пустулезный субтип — представляет собой ярко-красные папулопустулезные очаги, располагающиеся группами. По разрешении пустулезных элементов рубцов не остается или они поверхностны. Комедоны отсутствуют. Кожа лица становится отечно-пористой.
Выделяют несколько клинических разновидностей ринофимы: фиброзную, гранулярную, фиброзно-ангиоматозную актиническую. Реже изменения, подобные ринофиме, отмечаются на других участках лица: метофима (подушкообразное утолщение кожи лба), блефарофима (утолщение век за счет гиперплазии сальных желез), тофима (разрастание мочки уха, похожее на цветную капусту), натофима (утолщение кожи подбородка) [14].
Офтальмологическая розацеа. Поражение глаз является частым симптомом розацеа, причем у 20% пациентов оно возникает до, а у 50% — после появления кожного процесса; изредка глаза и кожа поражаются одновременно. Тяжесть поражения глаз не соответствует тяжести кожного процесса. Поражение глаз при розацеа характеризуются блефаритом, конъюнктивитом, иритом, склеритом, гипопионом и кератитом [14, 15].
Стойкий отек кожи (пахидермия) — сравнительно редкое проявление розацеа. В очагах поражения, преимущественно на лбу, носу появляются участки уплотнения кожи, обусловленные лимфостазом, при надавливании на которые ямки не остается. Эта плотная эритема может осложнять любое хроническое воспалительное заболевание кожи инфекционной этиологии [14].
Розацеа, вызванная грамотрицательными бактериями, клинически напоминает вторую или третью стадию розацеа. Характерным симптомом является появление большого количества милиарных пустул желтого цвета [14].
Конглобатная розацеа — редкий вариант розацеа, наблюдающийся у женщин. Характеризуется возникновением на застойно-красном фоне кожи лица геморрагических абсцедирующих узлов и индурированных бляшек. Течение заболевания хроническое, прогрессирующее. От конглобатных акне отличается наличием и локализацией процесса только на лице.
Для диагностики розацеа у взрослых и детей необходимо наличие как минимум двух критериев (табл. 2) [16].
Розацеа у детей наблюдается редко и выявляется у представителей 1–2 фототипов. У детей длительность покраснения лица свыше 30 минут после школьных физических нагрузок расценивается как риск развития розацеа в более старшем возрасте [16].
Многочисленные варианты терапии розацеа определяются многообразием этиологических и патогенетических факторов дерматоза, его стадией и клинической формой. Терапевтическое действие одних средств направлено на редукцию воспалительных явлений, других — на коррекцию различных нарушений функций внутренних органов, таких как желудочно-кишечный тракт, центральная нервная система и др. При терапии розацеа необходимо исключать из рациона питания продукты, раздражающие слизистую оболочку желудочно-кишечного тракта и провоцирующие эритему. Пища должна быть теплой. Пациент должен избегать избыточной инсоляции, посещения саун, бань, работы в условиях повышенной температуры. При выполнении физических упражнений следует избегать положений с опущенной головой и поднятия тяжестей. Чрезвычайно важными аспектами, помогающими снизить выраженность симптомов розацеа, являются применение фотозащитных средств, ношение солнцезащитных очков, желательно закрывать лицо широкополой шляпой, зимой защищать лицо от мороза и сильного ветра [4, 17].
На первом этапе лечения розацеа нужно установить его подтип. Все подтипы характеризуются одним сходным признаком — наличием воспаления. Выраженность симптомов заболевания можно снизить за счет назначения противовоспалительных препаратов и средств по уходу за кожей. Наружная терапия определяется стадией и формой заболевания. В период эритематозной стадии применяются примочки 1–2% раствора борной кислоты, 1–2% раствора резорцина, растительные примочки (настойки чая, ромашки, шалфея, корня алтея). Холодные примочки оказывают сосудосуживающее действие, устраняют чувство жжения и жара. В подострой стадии используют гели с азелаиновой кислотой, лосьоны с метронидазолом или серой, оказывающие противовоспалительное, антибактериальное, акарицидное действие. Наружная антибактериальная терапия позволяет снизить выраженность воспаления, но не влияет на телеангиэктатические изменения в области лица. В последние годы успешными методами лечения телеангиэктазий являлись лазерная и фототерапия. В хронической стадии используют средства для рассасывания воспалительного инфильтрата и противодемодекозного воздействия в случае обнаружения демодекса [4, 9, 17].
Во время гигиенического ухода используют мягкие очищающие средства. После умывания и в течение дня при необходимости используют очищающие растворы. В связи с побочным действием изотретиноина, вызывающего дерматит лица и хейлит, для лечения и защиты кожи губ применяют крем и стик для губ, защитно-регенерирующую помаду. В весенне-летний период необходимо использование фотозащитных средств и ношение солнцезащитных очков, желательно закрывать лицо широкополой шляпой, зимой защищать лицо от мороза и сильного ветра [18, 19].
Всем пациентам показан ротационный массаж для усиления лимфодренажа и устранения отека. Пациенты, которые связывают развитие розацеа с психоэмоциональными факторами, нуждаются в препаратах, применяемых в терапии астенических и астенодепрессивных состояний, а также соматических расстройств нейрогенной природы.
При лечении воспалительной розацеа легкой степени (эритема, 5–10 папул, пустулы единичные или отсутствуют) рекомендуют применение наружной терапии в сочетании с метронидазолом. В острой стадии показаны примочки и водные лосьоны, в подострой — гели с азелаиновой кислотой, полуспиртовые лосьоны с метронидазолом или серой, оказывающие противовоспалительное, антибактериальное, акарицидное действие [18, 20].
В настоящее время глюкокортикоиды не рекомендуют для использования в местной терапии розацеа, поскольку длительное применение мазей, особенно фторированных, приводит к трансформации дерматоза в стероидную форму. Наружное применение фторсодержащих стероидов обусловливает торпидность заболевания, извращает его клиническую картину и морфологию.
При розацеа средней степени тяжести (эритема, 10–30 папул, 5–20 пустул) или тяжелой (эритема, свыше 30 папул и 20 пустул) в качестве общей терапии наиболее часто применяют метронидазол, изотретиноин и антибиотики тетрациклинового ряда [18].
Положительный эффект антибиотиков тетрациклинового ряда при розацеа объясняется свойством накапливаться в сальных железах, избирательно проникать в участки воспаленной ткани, угнетать действие липазы коринебактерий, что снижает уровень свободных жирных кислот в кожном сале, поддерживающих перифолликулярное воспаление. Длительность лечения тетрациклинами — 12 недель, что повышает риск развития побочных действий. Возможны нарушения деятельности желудочно-кишечного тракта, аллергические реакции, фотосенсибилизация.
Метронидазол является производным нитроимидазола, усиливает защитные и регенераторные функции слизистой оболочки желудка и кишечника, оказывает выраженное противоотечное действие. Этот препарат в синергизме с пальмитолиеновой кислотой, содержащейся в коже человека, подавляет функциональную активность нейтрофилов, тем самым снижая продукцию последними медиаторов воспаления. Продолжительность лечения метронидозолом может составлять от 4–6 до 8 недель [9].
При лечении папулезной инфильтративной розацеа среди системных препаратов наиболее эффективен изотретиноин. Перед назначением и на протяжении всего курса лечения ретинолом и изотретиноином обязателен ежемесячный контроль биохимических показателей крови (общий билирубин, АЛТ, АСТ, триглицериды, общий холестерин, глюкоза, креатинин, щелочная фосфатаза) [19].
При поздней розацеа лечение ринофимы, как правило, заключено в хирургическом иссечении гипертрофированных тканей. Различные способы операций могут быть сведены к следующим основным вариантам: клиновидное иссечение пораженных тканей с последующим наложением швов; подкожное иссечение разрастаний соединительной ткани; глубокая декортикация вплоть до хрящевого остова. Часто прибегают к использованию хирургических лазеров (аргонового и углекислого), при помощи которых осуществляют эффективную бескровную реконструкцию мягких тканей носа, не оставляющую послеоперационных рубцовых изменений. Дермабразия показана больным папулопустулезной, кистозной и узловатой формами розацеа. К послеоперационным осложнениям дермабразии относят вторичную инфекцию и посттравматические рубцы, лейкодерму, формирование эпидермальных кист [4, 19].
Наилучших результатов при лечении фулминантной розацеа достигают проведением терапии по схеме: преднизолон 1 мг/кг 5–7 дней с последующим снижением дозы и отменой на 10–14 день и изотретиноин с 7-го дня приема преднизолона по 1,0 мг/кг с последующим снижением на протяжении 2–6 месяцев [18].
Криотерапия оказывает противовоспалительное, сосудосуживающее и антидемодекозное действие и показана больным независимо от стадии заболевания. Аппликации жидкого азота проводят через день или ежедневно до глубокого отшелушивания кожи. При этом в дерме уменьшается инфильтрация вокруг сосудов и фолликулов. Электрокоагуляцию применяют для разрушения телеангиэктазий, папулезных и папулопустулезных элементов. Количество процедур колеблется от 20 до 100 в зависимости от стадии и распространенности процесса. Для деструкции телеангиэктазий также могут применяться длинноволновые (577 и 585 нм) лазеры. Световой пучок, генерируя тепловой эффект внутри поверхностного кровеносного сосуда, вызывает разрушение последнего, не затрагивая прилегающие ткани [18]. Тяжелое течение розацеа: папулопустулезная и инфильтративно-продуктивная стадии, конглобатная и фульминантная форма являются показаниями к госпитализации больных.
Таким образом, ввиду полиэтиологичности и разнообразия клинической картины розацеа является сложным для лечения заболеванием с точки зрения как врача, так и пациента. В связи с хроническим рецидивирующим упорным течением розацеа больным рекомендуют последовательное комплексное применение терапевтических мероприятий, включая диетотерапию, ограничение спиртосодержащих продуктов, прием слегка охлажденной пищи, исключение раздражающих косметических средств, использование холодных протираний, фотопротекторов. Правильная диагностика заболевания в раннюю стадию и адекватное лечение с помощью противовоспалительных препаратов могут предотвратить прогрессирование розацеа и улучшить качество жизни пациентов.
Литература
Л. А. Юсупова 1 , доктор медицинских наук, профессор
Е. И. Юнусова, кандидат медицинских наук
З. Ш. Гараева, кандидат медицинских наук
Г. И. Мавлютова, кандидат медицинских наук
В статье приведены актуальные данные о патофизиологии розацеа, ее классификация, особенности клинической картины. Проанализирована роль антимикробного пептида кателицидина LL-37 в развитии заболевания. Систематизированы данные о топическом лечении розацеа. Рассмотрены терапевтические эффекты азелаиновой кислоты.
- КЛЮЧЕВЫЕ СЛОВА: Азелик, кателицидин LL-37, розацеа
В статье приведены актуальные данные о патофизиологии розацеа, ее классификация, особенности клинической картины. Проанализирована роль антимикробного пептида кателицидина LL-37 в развитии заболевания. Систематизированы данные о топическом лечении розацеа. Рассмотрены терапевтические эффекты азелаиновой кислоты.
Розацеа – распространенное неинфекционное хроническое воспалительное заболевание кожи лица, характеризующееся развитием эритемы, телеангиэктазий, папул, пустул, поражением глаз и век, формированием ринофимы [1]. Показатели заболеваемости розацеа варьируют в широких пределах из-за отсутствия четких диагностических критериев. Исследователи приводят различные данные о встречаемости данного заболевания в Европе и США – от 1 до 20%. Наиболее высокая заболеваемость розацеа наблюдается у светлокожих европейцев Швеции, Финляндии, Дании. На частоту заболевания влияют и гендерные различия: соотношение женщин и мужчин, больных розацеа, 1,5–2,0:1,0.
Гранулематозная розацеа чаще наблюдается у пациентов монголоидной и негроидной расы. Имеет место определенная генетическая предрасположенность к заболеванию, гены-кандидаты частично отличаются при разных субтипах болезни [2, 3].
Розацеа поражает преимущественно центральную часть лица. Вероятно, это связано с тем, что значимую роль в развитии заболевания играют высокая плотность сальных желез, физиология нервных волокон или анатомические особенности сосудов этой зоны лица [1].
В последние годы активно изучается влияние микроорганизмов на развитие розацеа. В ряде научных публикаций подтверждена роль сапрофага Demodex folliculorum в патогенезе данного заболевания. Клещ D. folliculorum, обитающий на коже лица в области щек и лба, чаще встречается при папуло-пустулезной форме розацеа. В дермальных инфильтратах в области поражений обнаруживаются Т-лимфоциты, сенсибилизированные к антигенам D. folliculorum. Многие авторы отмечают положительный эффект от применения топического метронидазола [4–6]. У больных розацеа из клещей D. folliculorum, извлеченных из кожи лица, выделены бактерии Bacillus oleronius. С присутствием этих микроорганизмов ассоциировано развитие розацеа [5]. Антигены B. oleronius стимулируют пролиферацию мононуклеаров периферической крови у больных розацеа чаще (73%), чем у здоровых людей (29%) [7]. Обсуждается также роль бактерий Helicobacter pylori, Staphylococcus epidermidis, Chlamydia pneumoniae в развитии розацеа [8].
- ультрафиолетовое облучение (УФО);
- длительное пребывание в условиях высокой или низкой температуры (суровые климатические условия);
- острая и горячая пища;
- злоупотребление алкоголем;
- частые эмоциональные стрессы;
- физическое перенапряжение;
- ряд средств ухода за кожей, содержащих циннамальдегид.
Ключевую роль в патогенезе розацеа играет кожный воспалительный процесс. Воспаление инициируется при участии TLR2 (Toll-like receptor, Толл-подобные рецепторы) кератиноцитов. Эти трансмембранные структуры могут активироваться физическими факторами (УФО, высокими и низкими температурами), рядом антигенов (хитиновой оболочкой D. folliculorum, гликопротеидами B. oleronius), нейропептидами при стрессе (нейроиммунными механизмами) или формировании висцеро-кутанных рефлексов [10]. Дальнейшее развитие воспаления обусловлено секрецией кератиноцитами воспалительных протеаз (матричные металлопротеиназы, калликреинкиназы) и антимикробных пептидов (альфа-, бета-дефензины и кателицидин LL-37). В настоящее время именно кателицидину LL-37 отводится значимая роль в развитии розацеа. Этот антимикробный полипептид, состоящий из 37 аминокислот, относится к семейству калликреин-кинина. Его уровень в пораженной коже значительно повышен при всех субтипах розацеа. Продукция LL-37 усиливается под влиянием УФО (за счет синтеза витамина D), высоких и низких температур, инфекционных агентов. Внутрикожные инъекции LL-37 вызывают у экспериментальных животных развитие дерматита, клинически схожего с розацеа [11]. Патофизиологические эффекты кателицидина LL-37 сводятся к повышению продукции хемокинов клетками дермы (лейкоцитами, гистиоцитами, тучными клетками), хемотаксису иммунных клеток в очаг воспаления, усилению пролиферации эндотелия сосудов и ангиогенеза (за счет увеличения секреции фактора роста эндотелия сосудов (VEGF – vascular endothelial growth factor)) [10]. В результате нарушаются архитектура межклеточного матрикса, неоангиогенез и регуляция нейрососудистых связей в коже.
Формируются стойкая эритема и телеангиэктазии – основные признаки розацеа [10, 12].
- транзиторная/постоянная эритема на протяжении более трех месяцев;
- поражение центральной части лица (Т-зоны);
- телеангиэктазии, папулы, пустулы – дополнительные признаки;
- эдема (отек), поражения глаз, фиматозные разрастания – вторичные изменения.
Комбинация признаков позволяет определить субтип розацеа и подобрать наиболее рациональную терапию. В настоящее время используется классификация розацеа 2002 г., включающая четыре субтипа и 1 вариант заболевания [12]:
- I субтип – эритемато-телеангиэктатическая розацеа;
- II субтип – папуло-пустулезная розацеа;
- III субтип – фиматозная розацеа;
- IV субтип – офтальмическая розацеа;
- 1 вариант – гранулематозная розацеа.
Эритемато-телеангиэктатическая розацеа характеризуется развитием персистирующей эритемы в центральной зоне лица и многочисленных телеангиэктазий (рис. 1). Обычно периорбитальные области остаются свободными от высыпаний. Больные предъявляют жалобы на периодическое чувство жара, жжения, зуд, которые развиваются или усиливаются после употребления горячей и острой пищи, алкоголя, физической нагрузки, горячей ванны. При папуло-пустулезном субтипе розацеа периодически развиваются мелкие папулы красного цвета, пустулы и папуло-пустулы на фоне гиперемии в области лба и щек (рис. 2). Эта форма заболевания может развиваться самостоятельно, после I субтипа или одновременно с ним. Фиматозная розацеа (рис. 3) характеризуется увеличением толщины эпидермиса, шишкообразными разрастаниями мягких тканей носа, лба, подбородка, ушей, щек [13]. При офтальмической розацеа развиваются симптомы воспаления глазного яблока и век (рис. 4). При поражении глаз отмечаются сухость, чувство инородного тела, зуд, жжение, светобоязнь, отек, гиперемия и телеангиэктазии конъюнктивы, нечеткое зрение, кератит. Поражение век (блефарит) характеризуется гиперемическими пятнами и периорбитальной эритемой, отеком, сухостью, шелушением кожи век, воспалением мейбомиевых желез, формированием халазионов и телеангиэктазий края век.
Перечисленные симптомы офтальмического субтипа розацеа выявляются совместно с офтальмологами. При этом проводят осмотр больного в щелевой лампе [14].
При гранулематозном варианте розацеа в дерме формируются эпителиоидно-клеточные гранулемы. Клинические проявления этого варианта заболевания (рис. 5) сопровождаются развитием мелких плотных папул, иногда единичных узлов, которые имеют серо-желтый оттенок при диаскопии [15].
Дифференциальный диагноз розацеа необходимо проводить с вульгарными акне, розацеаподобным дерматитом, мелкоузелковым саркоидозом кожи, себорейным дерматитом, надбровной ульэритемой.
Лечение розацеа направлено на подавление воспалительного процесса, разрешение высыпаний, предотвращение развития рецидивов и осложнений заболевания. Принципы лечения больных розацеа основываются на этиопатогенезе и клинических особенностях течения заболевания. Терапевтические мероприятия необходимо начинать с выявления и устранения сопутствующих заболеваний совместно с терапевтом, эндокринологом, гастроэнтерологом, офтальмологом (офтальморозацеа), неврологом, гинекологом и другими специалистами. Лечение должно быть комплексным и индивидуальным.
Согласно данным литературы эффективность терапии розацеа зависит от давности заболевания, тяжести клинической формы и наличия сопутствующей патологии (инфекционной, соматической, эндокринной) [16]. Системная терапия розацеа включает назначение антибактериальных препаратов и ретиноидов. Из антибактериальных лекарственных средств используются в основном доксициклин и метронидазол. Доксициклин назначается в дозе 40–100 мг в сутки в течение 8–16 недель. При такой дозе концентрации препарата в тканях недостаточно для достижения бактерицидного действия. Терапевтический эффект доксициклина обусловлен подавлением воспалительного процесса путем ингибирования протеаз. Метронидазол принимают по 1,0–1,5 г в сутки, курс – 4–8 недель. Эффективность препарата связана с его антимикробной активностью, направленной на подавление жизнедеятельности D. folliculorum.
Системные ретиноиды снижают экспрессию патоген-ассоциированных рецепторов – TLRs. Изотретиноин назначают в малых дозах 0,2–0,4 мг/кг в сутки в течение 4–6 месяцев [17, 18].
К дополнительным системным средствам лечения розацеа относятся ангиопротекторы. Никотиновую кислоту в дозе 0,05–0,1 г три раза в сутки применяют в комбинации с кальция добезилатом 0,5 г два раза в сутки, курс – 1,0–1,5 месяца. Одновременное назначение этих препаратов способствует нормализации тонуса сосудов кожи лица, разрешению эритемы.
Терапия гранулематозной розацеа достаточно сложна в силу ее торпидного течения. Наиболее эффективен фтивазид 1,0–1,5 г в сутки до достижения курсовой дозы 160 г и/или изотретиноин 0,2–0,4 мг/кг в сутки в течение 4–6 месяцев.
При лечении офтальмической розацеа назначают системные препараты: доксициклин 100–200 мг в сутки, курс – 6–12 недель и омега-3 ненасыщенные жирные кислоты, улучшающие секрецию мейбомиевых желез. Местно применяют увлажняющие глазные капли (Искусственная слеза, Визин, Опти Фри), глазные капли, содержащие циклоспорин 0,05%, дексаметазон 0,1%, мази с антибиотиками (эритромицин, тетрациклин, Декса-гентамицин) [14].
- 1%-ного геля клиндамицина, действие которого направлено на угнетение роста бактерий на поверхности кожи;
- 0,75–1%-ного крема/геля метронидазола, оказывающего антимикробное действие на анаэробные бактерии и подавляющего жизнедеятельность D. folliculorum [17, 18].
Хорошо зарекомендовали себя и показали высокую эффективность препараты азелаиновой кислоты [19–21]. Азелаиновая кислота представляет насыщенную C₉-дикарбоновую кислоту природного происхождения (содержится в злаковых, мясе, может в незначительных количествах синтезироваться эндогенно). Основные механизмы действия азелаиновой кислоты [22]:
- нормализация процессов кератинизации в сально-волосяном фолликуле с торможением биосинтеза белка клеточных мембран;
- антимикробное действие с воздействием на P. acnes и S. epidermidis;
- противовоспалительный эффект с уменьшением метаболизма нейтрофилов и снижением выработки ими свободнорадикальных форм кислорода.
Кроме того, фармакологические свойства азелаиновой кислоты способствуют уменьшению пигментации кожи за счет воздействия на ферментные системы активированных меланоцитов. В литературе последних лет приводятся данные о противогрибковом действии азелаиновой кислоты в концентрации 1%. Показано, что in vitro азелаиновая кислота подавляет рост Pityrosporum ovale, Candida albicans, штаммов S. аureus, резистентных к антибиотикам. В то же время к самой азелаиновой кислоте резистентность у микроорганизмов не формируется даже при длительном сублетальном воздействии [23].
Гель Азелик, содержащий 15%-ную азелаиновую кислоту, воздействует на несколько ключевых патогенетических механизмов развития розацеа. Во-первых, он влияет на ранние триггеры воспаления и имеет несколько молекулярных мишеней. Азелаиновая кислота подавляет активность провоспалительных медиаторов, таких как калликреин-5, снижает синтез и секрецию основных провоспалительных цитокинов (интерлейкинов 1 и 8, фактора некроза опухоли альфа) и антимикробных пептидов, блокируя активность ядерного фактора каппа B (nuclear factor kappa B, NF-kappa B). Подавление воспалительного процесса в коже происходит посредством угнетения образования свободных радикалов нейтрофильными лейкоцитами и связывания активных форм кислорода. Во-вторых, азелаиновая кислота стимулирует экспрессию противовоспалительной сигнальной молекулы PPAR-гамма (peroxisome proliferator-activated receptors – рецептор, активирующий пролиферацию пероксисом), которая уменьшает высвобождение цитокинов и подавляет воспаление [24]. В-третьих, азелаиновая кислота обладает антибактериальным действием. В зависимости от ее концентрации на поверхности кожи препарат оказывает бактериостатическое или бактерицидное действие. Азелаиновая кислота активно и неселективно переносится в клетки бактерий транспортными ионами и нарушает внутриклеточный pH-баланс, синтез белка, РНК и ДНК [23].
Депигментирующее действие геля Азелик обусловлено ингибированием тирозиназы – ключевого фермента меланогенеза, нейтрализацией активных форм кислорода, секретируемых нейтрофилами, угнетением активности меланоцитов (ингибирует НАДФ-Д (никотинамидадениндинуклеотидфосфафт-диафоразу)). По эффективности депигментации азелаиновая кислота не уступает 4%-ному гидрохиноновому крему [25].
Таким образом, 15%-ный гель азелаиновой кислоты Азелик может быть базовым препаратом наружной терапии розацеа. Его целесообразно применять как в виде монотерапии, так и в комплексе с другими лекарственными средствами.
Данные зарубежных исследователей и наш клинический опыт применения геля Азелик в терапии больных розацеа (рис. 6) позволили сформулировать рекомендации для врачей и пациентов по режиму применения препарата [26, 27]:
- необходимо тщательно очищать пораженную кожу перед нанесением препарата специальным нейтральным средством и/или тоником;
- нежно высушивать кожу мягким полотенцем;
- легко наносить и втирать гель на пораженные участки, на обширных участках использовать специальные косметические спонжи;
- можно применять декоративную косметику через 30–40 минут после высыхания геля;
- избегать нанесения средства на веки и попадания геля в глаза;
- во время курса лечения гелем Азелик желательно избегать применения спиртовых растворов, раздражающих и абразивных средств на кожу лица;
- избегать окклюзивных покрытий пораженных участков кожи.
Благодаря содержанию эмолента препарат не оказывает раздражающего действия и может применяться длительно в течение нескольких месяцев в качестве как основной, так и поддерживающей терапии.
Профилактика рецидивов розацеа должна включать назначение фотопротекторных средств с UVA/UVB-защитой SPF (Sun Protection Factor, солнцезащитный фактор) > 30 (диоксид титана, оксид цинка, защитные силиконы: диметикон, циклометикон). Использование фотопротекторов снижает синтез витамина D, секрецию антимикробных пептидов, в первую очередь кателицидина LL-37, и предотвращает развитие воспаления в коже.
Читайте также:

