Реферат на тему лапароскопическая холецистэктомия
Обновлено: 05.07.2024
Посмотреть видео операций в исполнении профессора Пучкова К.В. Вы можете на сайте "Видео операций лучших хирургов мира".
Оперативное вмешательство проводится под общим обезболиванием. Пациентка укладывается на операционный стол в положении на спине. В операции участвуют: хирург, стоящий слева от операционного стола, ассистент, который находился слева от хирурга и держит камеру, операционная сестра, анестезиологическая бригада.
Эндоскопическая стойка располагается справа от пациентки, ближе к головному концу операционного стола, таким образом, чтобы глаза хирурга, руки, зона оперативного вмешательства и монитор находились на одной линии.
Операционному столу придаем наклон влево на 15-20 градусов и поднимаем его головной конец на 20 градусов. Затем накладывается пневмоперитонеум и вводятся троакары в брюшную полость: 1 - параумбиликально (10-мм), 2 - в эпигастрии (10-мм), 3 - по средней ключичной линии на 2 см ниже реберной дуги справа (5-мм), 4 - по передней аксиллярной линии справа (5-мм) (Рис. 1).
Рис. 1. Лапароскопическая холецистэктомия.

Рис. 2. Лапароскопическая холецистэктомия. Подковообразное вскрытие висцеральной брюшины в проекции шейки желчного пузыря (Пучков К.В. и соавт. 2005 г.)
Точки введения троакаров при лапароскопической холецистэктомии (Пучков К.В. и соавт. 2005 г.)
Электрохирургическим крючком в режиме монополярной коагуляции вдоль стенки желчного пузыря вскрываем подковообразно висцеральную брюшину на как можно большем протяжении (Рис. 2), которую затем тупо отслаиваем “пяткой” крючка к печеночно - двенадцатиперстной связке, обнажая пузырный проток и артерию, постоянно сохраняя в поле зрения общий печеночный и общий желчный протоки. Для лучшей визуализации протока следует менять направление тяги мягкого зажима на гартмановском кармане, показывая область треугольника Кало поочередно с медиальной и латеральной сторон (Рис. 3).
Рис. 3. Лапароскопическая холецистэктомия. Направление тракций для лучшей визуализации треугольника Кало (Пучков К.В. и соавт. 2005 г.)

Рис. 4. Лапароскопическая холецистэктомия. Клипирование пузырного протока и артерии (Пучков К.В. и соавт. 2005 г.)
Мы не выделяем пузырный проток на всем протяжении, а клипируем его несколько ниже желчного пузыря. После клипирования протока визуализируем и клипируем артерию (Рис. 4). Мы стремимся не коагулировать ткани в этой зоне, а пересекать все структуры между клипс (Рис. 5).
Рис. 5. Лапароскопическая холецистэктомия. Пересечение клипированных артерии и протока (Пучков К.В. и соавт. 2005 г.)

Рис. 6. Лапароскопическая холецистэктомия. Выделение желчного пузыря из ложа (Пучков К.В. и соавт. 2005 г.)
Далее электрохирургическим крючком выделяем желчный пузырь из ложа (Рис. 6). Для выполнения этого приема зажимом из шестого доступа захватываем шейку желчного пузыря и отводим ее в краниальном направлении, натягивая элементы тонкой соединительно-тканной прослойки между стенкой пузыря и печенью. Электрохирургическим крючком эти ткани захватываем небольшими порциями и пересекаем в режиме коагуляции. Выделив, таким образом, желчный пузырь до дна, запрокидываем его на диафрагмальную поверхность печени и тракцией в краниальном направлении обеспечиваем обзор его ложа для ревизии и окончательного гемостаза (Рис. 7), который осуществляем точечной монополярной коагуляцией диссектором. Затем промываем подпеченочное пространство стерильным физиологическим раствором. Желчный пузырь извлекаем через первый доступ (Рис. 8).
Рис. 7. Лапароскопическая холецистэктомия. Окончательный гемостаз в ложе желчного пузыря (Пучков К.В. и соавт. 2005 г.)

Рис. 8. Лапароскопическая холецистэктомия.Извлечение желчного пузыря из брюшной полости (Пучков К.В. и соавт. 2005 г.)
Длительность операции составляет 15-30 минут. Как правило, пациент выписывается из стационара на 1-2 сутки после операции, с контрольной явкой на 6-7 сутки.
Библиография профессора Коснтантина Пучкова по хирургии желчного пузыря и желчных путей
Пучков К.В., Хубезов Д.А., Пучков Д.К., Родимов С.В. Миниинвазивные лапароскопические методики лечения заболеваний желчного пузыря: учебное пособие для врачей-хирургов // ГБОУ ВПО РязГМУ Минздрава России. - Рязань: РИО РязГМУ, 2015. – 115 с.

Пучков К.В., Пучков Д.К. ХИРУРГИЯ ЖЕЛЧНОКАМЕННОЙ БОЛЕЗНИ: лапароскопия, минилапароскопия, единый порт, трансанальный доступ, симультанные операции.-М.:ИД "МЕДПРАКТИКА-М", 2017, 312 с.
Репортажи о мастер-классах проф. Пучкова К.В.
Отзывы пациентов
24.11.2017 14:05:00 Раузия Хайратовна
Когда мне предложили трансвагинальную операцию я отнеслась к ней немного скептически, однако, после разговора с проф. Пучковым Д. К., я поняла что это очень правильная методика и согласилась. У меня 2-х месячный ребенок и я не могла долго лежать в больнице. После наркоза, проснувшись я не ощущала никакой боли в животе, а через несколько часов уже ходила как будто ничего и не было. Сейчас — на следующий день после операции я чувствую себя отлично и уже собираюсь домой! Еще раз выражаю огромную благодарность проф. Пучкову К. В. И всему медицинского персоналу.
30.12.2014 11:16:00 Могучева Анна Анатольевна
Выражаю благодарность Пучкову Константину Викторовичу, его ассистентке Вере Вячеславовне и всему персоналу ОКБ за проведенную операцию по удалению желчного пузыря. После операции чувствую себя хорошо, ничего не беспокоит. Операцию сделали через один прокол, в результате чего шрамов никаких не осталось и это очень приятно! ЕЩЕ раз выражаю всем огромное спасибо и всех Вам благ!
Могучева Анна Анатольевна
30.12.2014 11:16:00 Чачалина Т. Д.
Выражаю большую благодарность за проведение операции Пучкову К. В. И всему медицинскому персоналу. После операции через 4 часа я уже смогла ходить. Боли в животе не ощущаю, чувствую себя комфортно. Состояние хорошее, спокойное. Операцией очень довольна! Спасибо огромное!
29.09.2014 21:45:00 Виктория Савостьянова
Константин Викторович, здравствуйте!
Спасибо вам за проведенную 6 лет назад операцию -видеолапароскопическую холецистэктомию моей маме Савостьяновой Светлане Геральдовне( г. Санкт-Петербург). Если помните, мы приезжали к вам в Москву из Санкт-Петербурга.Очень вам благодарна за это.
26.06.2014 Лариса Дрожжина
Уважаемый Константин Викторович!
Хочу выразить Вам и всему коллективу Швейцарской университетской клиники безмерную благодарность за то, что вернули меня к нормальной жизни - без болей, без тревог и страха, с полной уверенностью, что теперь все будет ХОРОШО!
Так случилось, что лечение в этой клинике я проходила дважды. На протяжении последнего полугодия я обращалась к нескольким гастроэнтерологам . Но легче не становилась: боли где-то в области желудка усиливались, никакие лекарства и диеты не помогали. Наконец, поставили диагноз - желче-каменная болезнь. Предложили попробовать растворить камни с помощью лекарственных препаратов (урсосан). Предупредили, что пить их придется долго, несколько месяцев. В течение почти трех месяцев я ходила в аптеку чаще, чем в магазин за хлебом: препаратов было назначено много, таблетки приходилось пить горстями! Но вместо облегчения начался сильный болевой приступ. От боли темнело в глазах, и я уже готова была и на операцию, и на все, что угодно - лишь бы кто-нибудь помог!
Сыновья с помощью интернета нашли информацию о профессоре Пучкове К.В. как о лучшем специалисте в этой области и сразу же связались с его клиникой. И не смотря на огромною занятость в этот день : были запланированы операции и консультации, он не отказал мне в приеме (за что ему отдельная благодарность!). От одного общения с ним, от его спокойной уверенности сразу уменьшилась паника, и я поняла, что этот человек мне точно поможет.
Спустя короткое время, после всех необходимых обследований, я уже лежала под капельницами в комфортной палате под постоянным контролем со стороны очень внимательных и чутких врачей и медсестер. Как объяснил Константин Викторович, у меня был острый холецистопанкреатит (на фоне желче-каменной болезни воспалилась еще и поджелудочная железа). Оперировать в этот момент было нельзя. Через три дня меня уже выписали домой без болей, для дальнейшей реабилитации.
И вот 18.06.2014, после предварительной консультации у Константина Викторовича, мне было проведено сразу 2 операции за один раз (во время осмотра обнаружилась еще и пупочная грыжа). Почему-то очень боялась наркоза. Но анастезиолог Виноградов Руслан Авельевич рассчитал все так, что я его и не почувствовала! После операции очень быстро пришла в себя, не было никакой тошноты и т.д. В животе всего 4 прокола (грыжа удалена через прокол в пупке, вставлен сетчатый имплантант). Не ожидала, что все пройдет настолько легко! Когда пришел Константин Викторович, я уже читала книжку. ))) На 3-й день меня выписали. Прошло всего 8 дней, восстановление очень идет быстро.
В заключение хочу еще раз поблагодарить за все Константина Викторовича. Кроме того, что у него золотые руки, у него еще и большое сердце, тепла и добра от которого хватает всем без исключения его пациентам. Константин Викторович, желаю и Вам здоровья, сил, новых удач и находок! Процветания Вашей клинике, у вас замечательный профессиональный коллектив, прекрасные условия. Буду рекомендовать вас своим близким с полной уверенностью в благополучном исходе.
Диагноз: Желче-каменная болезнь. Хронический калькулезный холецистит. Невправимая пупочная грыжа.
Проведенная операция: Лапароскопия, холецистэктомия. Умбиликальная аллогерниопластика.
Понятие лапароскопической холецистэктомии. Абсолютные и относительные показания к операции, случаи противопоказаний. Положение пациента и операционной бригады. Основные этапы операции, характеристика возможных осложнений и меры по их преодолению.
| Рубрика | Медицина |
| Вид | реферат |
| Язык | русский |
| Дата добавления | 13.02.2011 |
| Размер файла | 16,9 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Министерство здравоохранения Украины
Запорожский Государственный Медицинский Университет
Кафедра оперативной хирургии и топографической анатомии
Выполнила: студентка 2 курса 2 группы
Давиденко Анастасия Владимировна
Проверил: Любомирская Виктория Анатольевна
Удаление желчного пузыря - это наиболее часто выполняемая операция. Сегодня удаление желчного пузыря выполняется лапароскопически. Медицинское название этой операции - лапароскопическая холецистэктомия.
Абсолютные показания к холецистэктомии
· хронический холецистит с обычным анамнезом (рецидивирующие желчные колики) и нефункционирующий желчный пузырь (по данным УЗИ или холецистографии);
· камни общего желчного протока:
· у лиц до 70 лет - ЭРХПГ; сфинктеротомия; по показаниям - холецистэктомия;
· у лиц старше 70 лет и при наличии большого операционного риска эндоскопическая сфинктеротомия дает меньшую летальность, но риск рецидива холедохолитиаза остается;
· гангрена желчного пузыря - срочная холецистостомия (более безопасна, чем холецистэктомия), в дальнейшем возможно проведение холецистэктомии, но нередко можно ограничиться спонтанным закрытием раны;
· кишечная непроходимость, обусловленная желчным камнем, - операция с устранением кишечной обструкции с последующим проведением холецистэктомии.
Относительные показания к операции
хронический калькулезный холецистит, если симптомные проявления болезни связаны с наличием камней в желчном пузыре. При этом необходимо исключить язвенную болезнь желудка и двенадцатиперстной кишки, синдром раздраженной толстой кишки, хронический панкреатит, болезни мочевыделительных путей, которые могут иметь симптомы, симулирующие хронический холецистит.
Противопоказания. В качестве основных противопоказаний к лапароскопической холецистэктомии следует рассматривать:
· выраженные легочно-сердечные нарушения;
· нарушения свертывающей системы крови;
· поздние сроки беременности;
· злокачественное поражение желчного пузыря;
· перенесенные операции на верхнем этаже брюшной полости.
Положение пациента и операционной бригады
В настоящее время существует два основных положения пациента (и соответственно) хирургов - американское (пациент находится в положении на спине, со сведенными ногами) и европейское, при котором ноги пациента разведены. Мы обычно используем "американское" расположение больного на операционном столе, так как это положение позволяет выполнить операцию на желчном пузыре во всех случаях. Лишь в случае, если мы предполагаем симультантную операцию, мы используем "европейское" положение больного, при котором оператор становится между ногами пациента. В некоторых случаях удобно расположение между ног ассистента (особенно при работе вдвоем - хирург и один ассистент), хирург при этом находится слева от больного.
Основные этапы операции
1.Установка троакаров
После наложения через иглу Вериша пневмоперитонеума (обычно до 10 мм рт ст.), в параумбиликальной области устанавливается 10 мм троакар и вводится лапароскоп. После ревизии брюшной полости, устанавливаются дополнительные троакары. В эпигастрии вводится второй 10 мм троакар, причем он должен быть установлен так, чтобы войти в брюшную полость правее круглой связки, но как можно ближе к ней. Следующий троакар - 5 мм устанавливают ниже реберной дуги по средне-ключичной линии, а 4-й по передне-подмышечной линии на 4-5 см ниже реберной дуги.
Первый троакар устанавливается в определенном месте, то расположение остальных может иметь некоторые варианты. Троакар в эпигастрии должен быть расположен так, чтобы быть правее круглой связки, но при этом как можно ближе к ней. В брюшную полость троакар должен входить выше края печени и по направлении вверх и латерально (по отношению к больному). Третий троакар должен входить в брюшную полость ниже края печени и идти по направлению к шейке желчного пузыря.
Основная опасность при установке троакаров, особенно первого - ранеение органов брюшной полости и забрюшинного пространства. Чтобы избежать этого, необходимо вводить троакар только после наложения пневмоперитонеума. Желательно использовать троакар с защитой. Даже при использовании троакара без защиты при его введении необходимо проводить его медленно, четко контролируя прохождение слоев брюшной стенки и не прикладывать при этом слишком большого усилия.
Следующая проблема, с которой можно столкнуться на этом этапе - это кровотечение из брюшной стенки. Интенсивным оно как правило не бывает, но постоянное подтекание крови по каплям затрудняет работу. Поэтому до начала манипуляций кровотечение необходимо остановить. Удобнее всего для этого использовать иглу типа Эндо-клоуз (AUTO SUTURE) или так называемую скорняжную иглу. Игла вкалывается параллельно троакару и брюшная стенка прошивается через все слои.
2. Разделение спаек
Операционный стол переводится в положение Фовлера (приподнятый головной конец) и наклоняют влево на 15 - 20 градусов. Из 4 троакара инструментом захватывают дно желчного пузыря и отводят его максимально вверх к диафрагме. При выраженном спаечном процессе это не всегда удается, тогда печень приподнимается инструментом, и производится разделение спаек. Для этого из третьего троакара вводят мягкий зажим, которым захватывают сальник, припаянный к пузырю, а из эпигастрального троакара вводят рабочий инструмент. Спайки разделяют или ножницами или крючковидным электродом. “Рыхлые” спайки разделяют тупым путем - диссектором, ножнцами или тупфером. При разделении плотных спаек необходимо все манипуляции вести как можно ближе к пузырю, минимально используя коагуляцию. После выделения дна желчного пузыря, его захватывают зажимом, которым приподнимали печень и отводят вверх к диафрагме. Если желчный пузырь напряжен и не захватывается в инструмент, то выполняется его пункция. Игла вводится через 3 троакар, пузырь пунктируется. После эвакуации желчи, игла извлекается, а пузырь захватывается за место пункции. После этого постепенно выделяют весь пузырь до шейки.
Основные проблемы на этом этапе - это кровотечение и повреждение внутренних органов. Для профилактики этого необходимо проводить все манипуляции практически по стенке пузыря. Если несмотря на это поврежден сосуд сальника, то его можно скоагулировать. Для этого он захватывается диссектором и коагулируется. Необходимо предостеречь от коагуляции “вслепую”, так как при этом можно вызвать более серьезные осложнения. Место кровотечения промывается и осушивается аквапуратором, и только под конролем зрения захватывается диссектором.
Повреждение внутренних органов возникает при работе в условиях плохой видимости и при использовании коагуляции. При наличии спаечного процесса с кишкой или желудком, необходимо разделять их или тупым путем или без использования коагуляции кожницами.
3. Мобилизация шейки желчного пузыря
После разделения спаек, инструментом, введенным через 3 троакар, захватывают карман Гартмана и отводят его латерально, открывая треугольник Кало. Через эпигастральный троакар вводят крючковидный электрод для мобилизации шейки желчного пузыря. Наиболее безопасно использовать 3мм инструмент. Сначала рассекают брюшину в области шейки как по передней, так и по задней поверхности пузыря. После этого поэтапно, с использованием режима резанья, отделяется жировая ткань. Незначительное кровотечение в этой зоне может быть остановлено с помощью коагуляции. Выделение пузырных артерии и протока проводится до места их соединения с желчным пузырем. При этом необходимо четко убедиться, что эти структуры идут к пузырю. Раздельно клиппируют артерию и проток, накладывая на проксимальный отрезок 2 клипсы, а на дистальный - одну. Артерию и проток пересекают ножницами между клипсами. Клиппирование и пересечение начинают с артерии, так как при пересеченном пузырном протоке артерию легко порвать. При пересечении структур коагуляцию не используют, так как при этом нагреваются клипсы и это может вызвать некроз стенки протока или артерии с развитием соответствующих осложнений.
4. Выделение желчного пузыря из ложа
Дальнейшее выделение желчного пузыря из ложа проводится крючковидным электродом субсерозно. При это кровотечения как правило не возникает. Кровотечение возможно если выделение идет по ткани печени, или имеет место атипичное расположение крупного сосуда. Почти полностью выделив желчный пузырь из ложа, необходимо оставить “мостик” брюшины, пузырь откидывается вверх и осматривается ложе. При необходимости коагулируем кровоточащие участки. Для коагуляции используется электрод в виде лопаточки или шарика. При диффузных кровотечениях из ложа желчного пузыря большую помощь оказывает аргон-усиленная коагуляция.
После этого ложе и подпеченочное пространство промывается и тщательно осушивается (при "сухом" выделении пузыря промывание не делаем). Пересекается мостик, связывающий желчный пузырь с печенью и помещаем пузырь в поддиафрагмальное пространство.
5. Извлечение желчного пузыря из брюшной полости
Извлечение пузыря из брюшной полости обычно производится через умбиликальную рану. Для этого лапароскоп перемещается в эпигастральный троакар, и под его контролем через умбиликальный троакар вводится “жесткий” зажим. Желчный пузырь захватывается за шейку (лучше за пузырный проток с клипсой) и подводится к троакару и, по возможности, втягивается в него. Вместе с троакаром пузырь (или его часть) выводится на брюшную стенку. Пузырь захватывается зажимом Микулича, при больших размерах опорожняется. После этого рана при необходимости расширяется и пузырь извлекается из брюшной полости.
6. Окончание операции
После извлечения пузыря умбиликальную рану ушивают. При этом обязательно наложение швов на апоневроз. После ушивания раны вновь накладывается пневмоперитонеум, осматривается подпеченочное пространство, ложе желчного пузыря. Для удобства печень приподнимается инструментом, введенным через четвертый троакар. При необходимости дополнительно коагулируется ложе. Третий и четвертый троакары удаляются под контролем зрения. После удаления пневмоперитонеума извлекается эпигастральный троакар вместе с лапаросокопом, при этом осматриваются все слои брюшной стенки для контроля за гемостазом. Раны ушиваются. Возможные варианты вмешательств связаны с развитием эндоскопической техники. Появление 5 мм клиппера позволяет в эпигастрии устанавливать 5 мм троакар. Наиболее интересно использование инструментов диаметром 2 мм. Применение их возможно у не очень тучных пациентов без острого воспаления желчного пузыря, при отсутствии инфильтратов. При этом в 3 и 4 точках используются троакары (и инструменты) 2 мм, а в точке 2 - троакар - 3,5 мм. Мобилизация желчного пузыря проводится как обычно, после этого через эпигастральный троакар устанавливается 2 мм лапароскоп, а через умбиликальный вводится клиппер. В данной ситуации предпочтительнее использование многозарядного клиппера. Производится клиппирование протока и атерии желчного пузыря. После этого, вновь устанавливается 10 мм лапаросокоп и под его контролем пересекается артерия и проток, завершается мобилизация пузыря. Удаление пузыря через умбиликальную рану проводится вновь под контролем 2 мм лапароскопа. При этой методике необходимо ушивать только умбиликальную рану. На остальные проколы швы не накладываются.
Длительность госпитализации
При традиционной хирургической технике на 6-8 день снимают кожные швы, в зависимости от состояния пациента выписывают из стационара через 10-15 дней после операции. Трудоспособность восстанавливается через 1-2 месяца. После лапароскопической холецистэктомии швы, как правило, не снимают, выписка осуществляется на 2-4 день после вмешательства, трудоспособность восстанавливается через 15-20 дней. Послеоперационный режим и реабилитация. Вечером в день операции можно пить, поворачиваться и садиться в постели, на следующий день - вставать, ходить и есть (щадящая диета). После холецистэктомии больному назначается диета № 5. Она исключает жареные пирожки, блины, жирные сорта мяса, рыбы, консервы, копчености, соленую рыбу, яйца вареные и жареные, щавель, редис, редьку, лук зеленый, чеснок, грибы, маринованные овощи, шоколад, мороженное сливочное, кремовые изделия, горчицу, хрен, перец, черный кофе, газированные напитки, жир свиной, говяжий, кулинарный. Режим питания в течение первых 2-3 недель после операции: прием пищи 5-6 раз в день, жидкости до 1,5 л. Разрешается хлеб пшеничный, рыба отварная, мясо отварное, тушеные овощи, творог, каши любые, пюре картофельное, сахар, кефир, кисели, компоты, свежие соки без консервантов, чай с молоком. Запрещается : хлеб ржаной, жареные овощи, рыба и мясо, яйца (желток), макароны, горох, сыр твердый, плавленый, черный кофе, какао, шоколад.Рекомендуется прием желчегонных (отвар шиповника, бессмертника, кукурузных рылец ) по 1\2 стакана за 15-20 мин. до еды в течение месяца, ферментативных препаратов (фестал, мезим-форте, панзинорм) по 1 таб. во время еды. Конкретные рекомендации настоятельно предлагаем получить у хирурга по месту жительства или лечащего врача, тем более, что проведенное вмешательство предполагает наблюдение у того или другого. В течение первых двух недель после операции разрешено мыться только под душем, избегая, по возможности, попадания воды на раны. После мытья необходимо обрабатывать раны раствором йода или 5% раствором марганцовокислого калия. Обычный режим труда и физической работы возможен через 3 недели после операции.
Осложнения могут возникнуть на всех этапах проведения лапароскопического вмешательства; основные осложнения следующие:
· повреждение сосудов брюшной стенки;
· перфорация желудка, двенадцатиперстной и толстой кишок;
· кровотечение из пузырной артерии и ее ветвей;
· кровотечение из ложа печени.
Осложнения после лапароскопической холецистэктомии встречаются достаточно редко. Серьезным осложнением лапароскопического вмешательства является желчеистечение в брюшную полость. Оно может происходить из культи пузырного протока (плохое клипирование или лигирование протока), из ложа печени и из поврежденного гепатикохоледоха. При оставленном в подпеченочном пространстве дренаже и при отсутствии признаков перитонита оправдана выжидательная тактика. Если есть подозрение на повреждение внепеченочных желчных протоков, то перед решением вопроса о лапаротомии целесообразно выполнить эндоскопическую ретроградную холангиографию, которую можно по показаниям (недостаточность культи пузырного протока, ограниченная травма гепатикохоледоха) завершить назо-билиарным дренированием через большой сосочек двенадцатиперстной кишки. При клинических признаках перитонита с целью тщательной ревизии и санации брюшной полости, а также устранения причины желчного перитонита показана лапаротомия. Параумбиликальная рана при извлечении через нее желчного пузыря травмируется в значительно большей степени, чем другие. Поэтому возникновение инфильтрата передней брюшной стенки именно в этой области вполне понятно. Для уменьшения вероятности образования инфильтрата необходимо уже в первые дни следить за тем, чтобы в подкожной клетчатке не наблюдалось скопления крови или раневого экссудата.
Преимущества при проведении лапароскопические операции
* По сравнению с 10-15 см разрезом эта операция требует только 4 маленьких разреза на животе.* У пациентов после операции минимальная боль.
* У пациентов быстрее происходит восстановление после операции чем у тех которым удаляли желчный пузырь открытым путем.
* Большинство пациентов возвращаются домой через один день после операции и быстрее возвращаются к нормальной активности.
Подобные документы
Изучение особенностей хирургической операции по удалению зуба. Абсолютные и относительные показания к удалению; протовопоказания. Подготовка, этапы операции и послеоперационное введие. Рассмотрение основных видов осложнений и причин их возникновения.
презентация [495,7 K], добавлен 02.06.2014
Рассмотрение показаний и противопоказаний к проведению лапароскопической герниопластики, методов обезболивания, техники выполнения операции (экстраперитонеальое, интраперитонельное закрытие грыжевых ворот) и осложнений в послеоперационный период.
реферат [21,5 K], добавлен 25.04.2010
Классификация осложнений лапароскопической холецистэктомии. Информация для послеоперационной диагностики. Механизмы развития газовой эмболии, её лечение и диагностика. Клинические проявления и профилактика лёгочных и сердечно-сосудистых осложнений.
презентация [80,2 K], добавлен 24.11.2014
Показания к исследованию желчных протоков в ходе оперативного вмешательства с введением контрастного вещества посредством пункции. Изучение преимуществ и недостатков выполнения интраоперационной холангиографии во время лапароскопической холецистэктомии.
презентация [404,9 K], добавлен 19.03.2015
Абсолютные и относительные показания для ампутации, основные этапы ее проведения. Требования протезирования при ампутации. Современные протезы для нижних конечностей. Выбор уровня ампутации, ее классификация в зависимости от сроков выполнения операции.
презентация [11,6 M], добавлен 18.05.2015
Относительные противопоказания к операции удаления зуба. Особенности проведения операции. Правильное положение врача и пациента во время удаления зуба. Положение пальцев левой кисти врача. Правильный прием удаления зуба. Наложение и продвижение щипцов.
презентация [497,2 K], добавлен 21.03.2017
Общие понятия об ампутации. Ее виды: первичные, вторичные, поздние и повторные (реампутации). Абсолютные и относительные показания к хирургической операции. Вычленение в коленном и тазобедренном суставе. Протезирование, ортопедические аппараты и корсеты.
а) Показания для лапароскопической холецистэктомии:
- Плановые: симптоматическая желчнокаменная болезнь.
- Противопоказания: значительные внутрибрюшные спайки, подозрение на злокачественный процесс.
- Альтернативные операции: обычная открытая операция.
б) Предоперационная подготовка:
- Предоперационные исследования: ультразвуковое исследование, гастроскопия, возможна внутривенная холангиография, контрастное исследование желудка (исключение язв и грыжи пищеводного отверстия диафрагмы).
- Подготовка пациента: назогастральный зонд при остром холецистите или холедохолитиазе, периоперационная антибиотикотерапия при холецистите, холедохолитиазе, а также у пациентов старше 70 лет.
в) Специфические риски, информированное согласие пациента:
- Желчеистечение, желчный свищ (0,5% случаев)
- Перитонит (0,1% случаев)
- Пропущенный камень (1% случаев)
- Повреждение желчного протока (0,3% случаев)
- Повреждение печени, двенадцатиперстной кишки или ободочной кишки (0,1% случаев)
- Повреждение сосудов (воротная вена, печеночная артерия; 0,1% случаев)
- Абсцесс (0,2% случаев).
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине (может потребоваться рентгенопрозрачный стол).
е) Доступ для лапароскопической холецистэктомии. В общей сложности четыре троакара, расположенные выше пупка и в правом верхнем квадранте брюшной стенки.
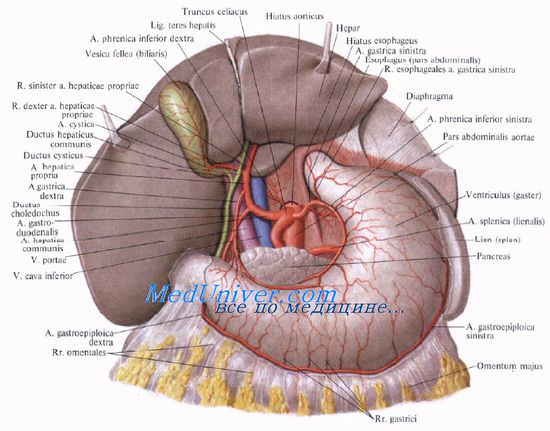
Учебное видео анатомии желчного пузыря, желчных протоков и треугольника Кало
ж) Этапы лапароскопической холецистэктомии:
- Положение троакаров
- Захват желчного пузыря
- Открытие треугольника Капо
- Диссекция треугольника Кало
- Проведение зажима или ножниц под пузырным протоком
- Проведение зажима ниже пузырной артерии
- Клипирование и пересечение пузырного протока
- Клипирование и пересечение пузырной артерии
- Ретроградная диссекция желчного пузыря
- Гемостаз ложа желчного пузыря
- Извлечение желчного пузыря
- Закрытие швом надпупочного разреза
- Дренаж
з) Анатомические особенности, серьезные риски, оперативные приемы:
- Ход желчного протока очень вариабелен.
- Предупреждение: опасайтесь спутать общий или правый печеночный проток с пузырным протоком, а правую печеночную артерию с пузырной артерией.
- Мелкие желчные протоки могут впадать непосредственно в желчный пузырь и должны перевязываться с прошиванием.
и) Меры при специфических осложнениях:
- Послеоперационное выделение желчи по дренажу: обычно из-за мелкого дополнительного желчного протока в ложе желчного пузыря. Оставьте дренаж и придерживайтесь выжидательной тактики; может потребоваться назобилиарное дренирование желчных протоков или эндоскопическая установка временного стента.
- При неясных послеоперационных ситуациях выполняйте ЭРХПГ.
к) Послеоперационный уход после лапароскопической холецистэктомии:
- Медицинский уход: удалите назогастральный зонд в день операции, удалите дренажи на 2-3 день.
- Возобновление питания: небольшие глотки жидкости с 1-го дня, затем быстрое расширение диеты.
- Активизация: сразу же.
- Физиотерапия: дыхательные упражнения.
- Период нетрудоспособности: 3-7 дней.
л) Оперативная техника лапароскопической холецистэктомии.
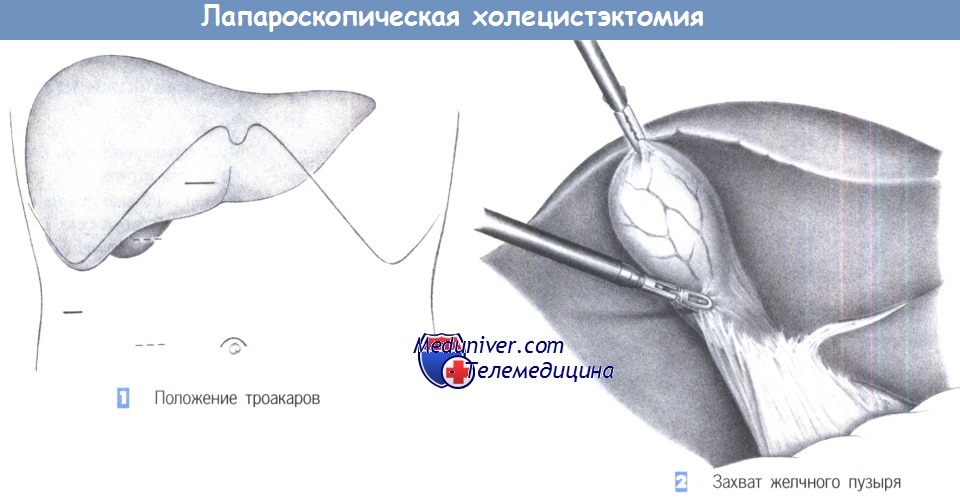
1. Положение троакаров. Для лапароскопической холецистэктомии требуется в общей сложности четыре троакара, из которых первый вводится над пупком, а три последующие - по линии правого подреберного разреза (верхний парамедианный, правый подпеченочный латеральный и справа над желчным пузырем, или альтернативно, справа на уровне пупка в парамедианном положении).
Три других троакара вводятся под прямым лапароскопическим контролем в таком порядке: правый верхнесрединный (размер 10 мм), параректальный ниже правого подреберного края (размер 10 мм; альтернативно - на уровне пупка) и правый подреберный латеральный (размер 5 мм). Ассистент вводит зажим через подпеченочный 5-мм троакар, чтобы захватить желчный пузырь и отвести его краниально.
2. Захват желчного пузыря. После захвата желчного пузыря за дно зажимом пузырь и печень оттягиваются краниально. Теперь хирург может вставить зажим через левый троакар и ножницы через правый верхний троакар. Следующий шаг - четкая идентификация треугольника Кало, где и будет выполнена последующая диссекция.
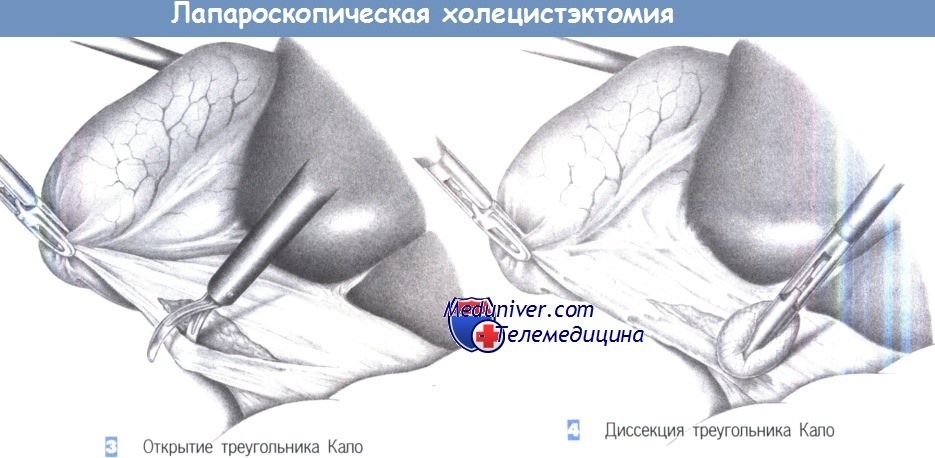
3. Открытие треугольника Кало. Тракция желчного пузыря позволяет отвести его краниально. Хирург захватывает шейку желчного пузыря зажимом, находящимся в левой руке и отводит ее в краниальном направлении. Это натягивает брюшину в области треугольника Кало, что облегчает ее рассечение.
4. Диссекция треугольника Кало. Треугольник Кало расправляется краниально под натяжением и теперь может быть тупо обработан марлевым тупфером или ножницами. Волокнистые структуры должны быть разделены под контролем зрения. Хорошую визуализацию гарантирует тщательный гемостаз, достигаемый с помощью коагуляции.
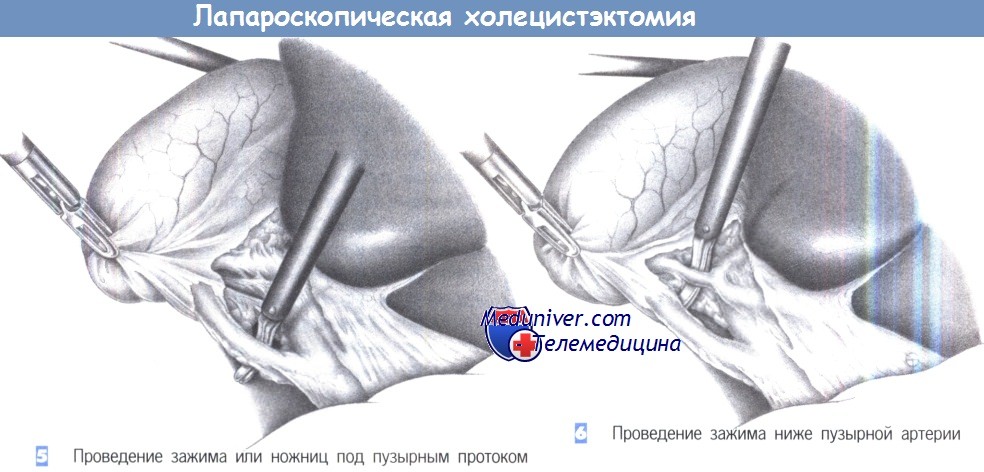
5. Проведение зажима или ножниц под пузырным протоком. Как только пузырный проток будет идентифицирован, под него подводится диссектор или ножницы для отделения от общего желчного протока. Последний должен быть выделен на протяжении не менее 1 см на половину своей окружности. Слияние пузырного протока с печеночным протоком должно быть также четко идентифицировано. Если идентификация сомнительна, обязательно выполнение операционной холангиографии. Это также касается всех случаев неясной анатомической ситуации или подозрения холедохолитиаза.
6. Проведение зажима ниже пузырной артерии. Как только обнажается пузырный проток, идентифицируется пузырная артерия. Необходимо исключить любую возможность клипирования правой печеночной артерии.
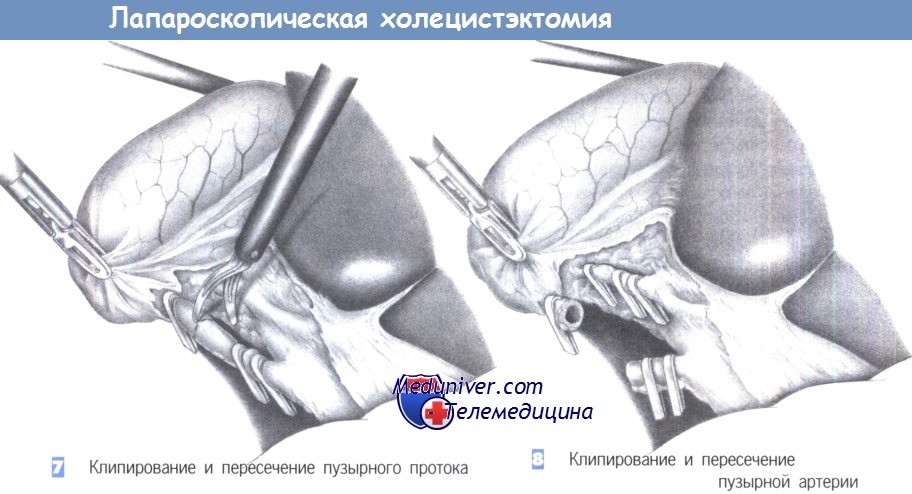
7. Клипирование и пересечение пузырного протока. После четкой идентификации пузырного протока он закрывается двумя клипсами проксимально и одной клипсой - дистально. Клипсы должны находиться на расстоянии 0,5 см друг от друга. Пузырный проток пересекается ножницами между клипсами под визуальным контролем.
8. Клипирование и пересечение пузырной артерии. Пересечение пузырной артерии происходит таким же образом. Она закрывается проксимально двумя и дистально - одной клипсой. Расстояние между ними должно составлять не менее 0,5 см. Сосуд может быть без риска пересечен между клипсами ножницами. Особое внимание должно быть обращено на то, чтобы четко идентифицировать правую печеночную артерию и избежать ее сужения или случайного повреждения.
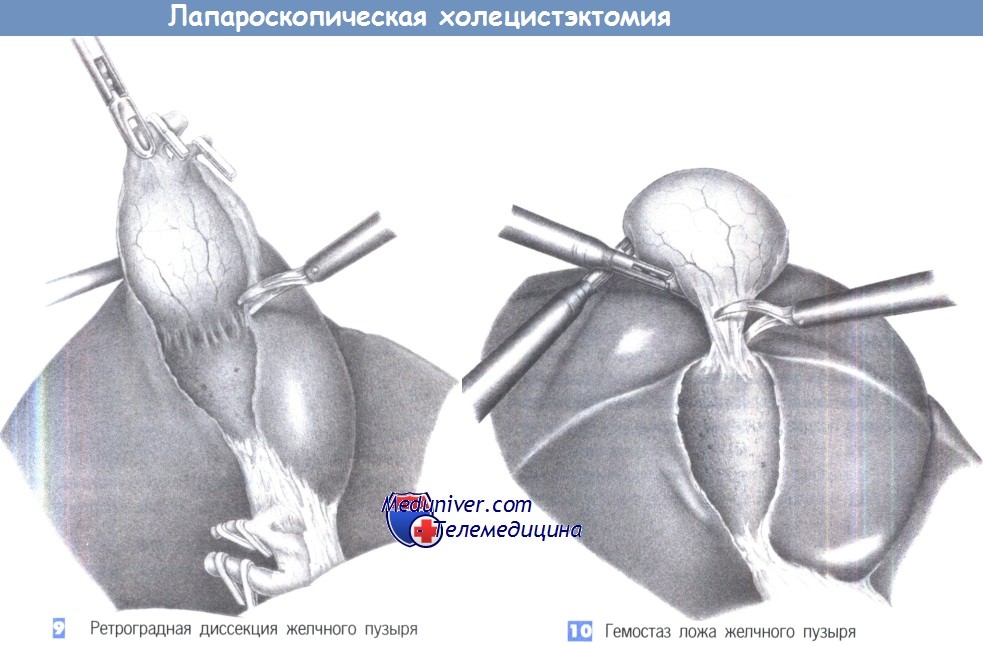
9. Ретроградная диссекция желчного пузыря. Когда пузырный проток и пузырная артерия пересечены и перекрыты клипсами, желчный пузырь постепенно отделяется от своего ложа при небольшой краниальной тракции. Нужно быть внимательным, чтобы выявить любые добавочные желчные протоки и крупные сосуды, которые следует перекрыть клипсами. На небольшие источники кровотечения можно воздействовать диатермией.
10. Гемостаз ложа желчного пузыря. Диссекция желчного пузыря продолжается до тех, пока он не будет связан с краем печени только узким тяжом, который используется, чтобы удерживать ложе желчного пузыря под краниальным натяжением, что позволяет выполнить тщательный гемостаз на нижней поверхности печени. Проверяется каждый отдельный источник кровотечения. Нижняя поверхность печени осматривается для выявления любых добавочных желчных протоков. Если есть какое-нибудь сомнение, накладываются дополнительные клипсы. По завершении гемостаза последний тяж, соединяющий желчный пузырь с печенью, разделяется ножницами с коагуляцией.
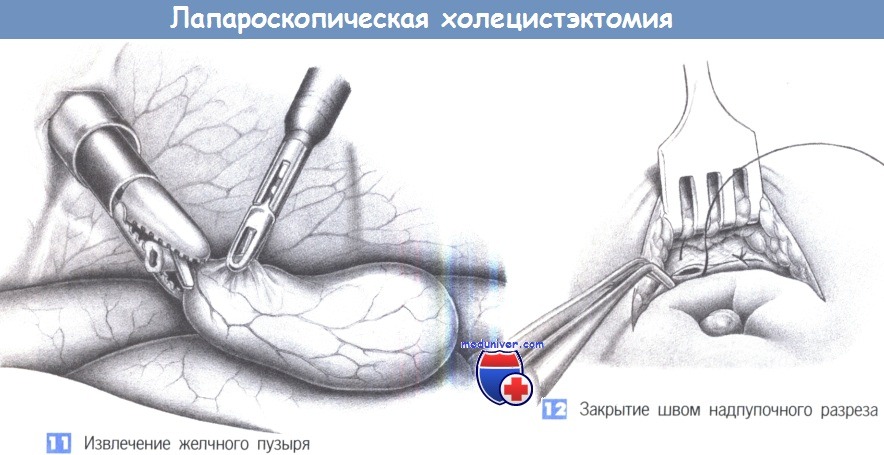
Если желчный пузырь был вскрыт во время диссекции и желчные камни попали в брюшную полость, то каждый камень должен быть обнаружен и удален. Избегать оставления каких-либо конкрементов необходимо потому, что это может привести к последующему развитию абсцессов. В отдельных случаях, когда никаким образом невозможно удалить камни полностью, требуется переход на лапаротомию.
12. Закрытие швом надпупочного разреза. Чтобы избежать формирования грыжи, надпупочный разрез, который был расширен при извлечении, закрывается под контролем зрения глубокими апоневротическими швами.
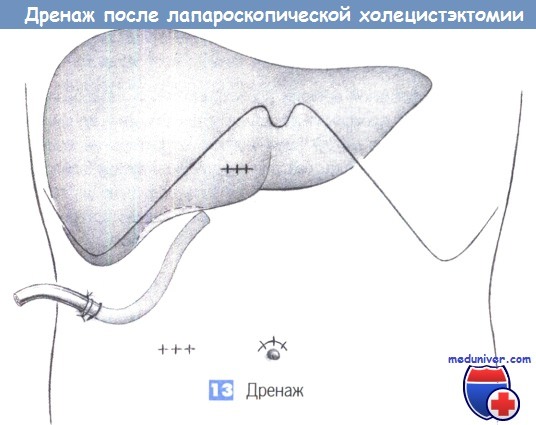
13. Дренаж. Операционное поле может дренироваться через правый подпеченочный троакарный канал дренажом Easy-flow, который удаляется самое позднее, через 48 часов.
- острый и хронический калькулезный холецистит;
- острый бескаменный холецистит;
- полипы и холестероз стенки жёлчного пузыря.
Показания к операции
Наиболее часто холецистэктомию выполняют при желчнокаменной болезни при наличии конкрементов (камней) в просвете жёлчного пузыря.

Фото 1: Виды камней в желчном
Конкрементами (камнями) называют кристаллические депозиты, состоящие из различных веществ, которые можно разделить на 3 основные группы: холестериновые, пигментные или смешанные. В западной популяции холестериновый и смешанные камни составляют до 80%, в то время как в азиатских странах 80% камней — пигментные. Интересным является факт образования пигментных камней в желчном пузыре у пациентов с гемолитический желтухой. Ожирение, высококалорийная диета, применение лекарственных препаратов могут приводить к увеличению секреции холестерина и повышению литогенных свойств желчи.
Холестериновые и смешанные конкременты на 70%состоят из моногидрата холестерина в сочетании с солями кальция, желчных кислот, желчных пигментов, белков, жирных кислот и фосфолипидов. Пигментные камни состоят из кальция билирубината и менее чем из 2% холестерина.
Конкременты жёлчного пузыря длительное время могут быть бессимптомными и их обнаружение часто является случайной находкой при рутинном ультразвуковом исследовании.
Холецистит
Боли (наиболее часто по типу жёлчной колики) развиваются у 10-25% пациентов с холецистолитиазом и наиболее часто связаны с попаданием или вклинением камня в пузырный проток, что может приводить к развитию острого воспаления жёлчного пузыря (холецистита).
Приступ болей может быть купирован, но единственным радикальным методом лечения калькулезного холецистита является проведение операции удаления жёлчного пузыря или холецистэктомии.
Фото 3: острый холецистит на рентгене
Варианты холицистэктомии
В настоящее время холецистэктомия может быть выполнена:
Преимущества лапароскопической холецистэктомии
- быстрое восстановление после операции;
- лучший косметический эффект;
- снижение затрат на весь комплекс лечения.
- меньшее число осложнений (за счёт более скрупулезной препаровка тканей).
Операция лапароскопическая холецистэктомия
Для ЛХЭ характерно отсутствие тактильной чувствительности и перевод трехмерного изображения в двухмерную плоскость, что требует обеспечения четкого изображения на экране, что достигается за счёт использования видеооптики с высоким разрешением.
Операция выполняется в положении больного на спине. Существуют две основные методики выполнения ЛХЭ: Французкая и Американская, имеющие отличия в расположении членов операционной бригады и троакаров на передней брюшной стенке (рисунок 1).

Рисунок 1. Расположение членов бригады при французской (А) и американской (В) методиках ЛХЭ. S -хирург, AS — ассистент, SN — операционная сестра, IT -стол с инструментами, АС — анестезиологическая консоль, DF, SF — мониторы
Для введения инструментов и видеокамеры используют 4 троакара( рисунок 2).

Фото 4. Расположение троакаров при операции
Видео: Удаление желчного пузыря (обработка протока и артерии)
Вопрос о необходимости дренирование брюшной полости при ЛХЭ требует в своём решении индивидуального подхода.
С одной стороны, дренирование увеличивает риск развития послеоперационных инфекционных осложнений, с другой стороны — позволяет контролировать зону операции. По данным Kriplani A.K. et al. частота жидкостных скоплений (биломы, серомы) после холецистэктомии в раннем послеоперационном периоде по данным УЗИ составляет 42% без дренажа, 26% — при пассивном дренаже, 20% — при активном.
Самое главное
Удаление желчного пузыря отделении торако — абдоминальной хирургии и онкологии РНЦХ
Читайте подробную информацию о лапароскопических операциях по ссылке.
Лапароскопическая холецистэктомия в нашем отделении — это высококвалифицированные врачи, лучшее современное оборудование и внимательный персонал. Лапароскопический метод лечения применяется в нашей клинике бесплатно в форматах оказания помощи по ОМС и ДМС, а также на коммерческой основе. Узнайте подробности, как попасть на лечение в отделение торако-абдоминальной хирургии РНЦХ.
Лапароскопические операции проводятся также в рамках ВМП. Подробнее о бесплатной высокотехнологической медицинской помощи.
Для записи на консультацию позвоните по телефонам:
Отправьте заявку на консультацию, заполнив форму на нашем сайте и прикрепив необходимые документы.
Читайте также:

