Основные причины инвалидности и смерти больных гипертонической болезнью реферат
Обновлено: 02.07.2024
Для оценки влияния медико-социальных факторов на продолжительность жизни с хроническим заболеванием проведен ретроспективный анализ 234 амбулаторных карт пациентов с артериальной гипертонией Курского района и 98 амбулаторных карт больных ГБ города Курска за период с 2006 по 2016 года. Установлена более короткая по сравнению со среднероссийской и европейской продолжительность жизни с хроническим заболеванием. Выявлены проблемные медико-социальные факторы, оказывающие неблагоприятное воздействие на продолжительность жизни больных гипертонической болезнью: соблюдение стандартов оказания медицинской помощи, эффективность диспансерного наблюдения, соответствие проводимой гипотензивной терапии клиническим рекомендациям Всероссийского научного общества кардиологов, обеспеченность санаторно-курортным лечением. Показаны особенности влияния данных факторов на продолжительность жизни с хроническим заболеванием в городской и сельской местности. Ключевые слова: продолжительность жизни, продолжительность жизни с хроническим заболеванием, гипертоническая болезнь, влияние медико-социальных факторов.

1. Артериальная гипертензия и приверженность терапии/ С. А. Шальнова, С. К. Кукушкин, Е. М. Маношкина и др.// Врач. – 2009. – №12. – С. 39–42.
2. Балабина, Н. М. К вопросу о значении диспансеризации больных артериальной гипертензией/ Н. М. Балабина// Актуальные проблемы права, экономики и управления: Сб. статей междунар. науч.-практ. конф. – Иркутск: РИО САПЭУ, 2010. – Вып. VI, Т. II. – С. 136–139.
3. Диагностика и лечение артериальной гипертензии. Рекомендации Российского медицинского общества по артериальной гипертонии и Всероссийского общества кардиологов (четвертый пересмотр) // Системные гипертензии. – М., 2010. – №3. – С. 5–26.
4. Кириченко, М. В. Характеристика факторов риска и поражение органов-мишеней у больных гипертонической болезнью, их динамика на фоне адекватной терапии/ М. В. Кириченко, О. А. Назарова, С. В. Романчук// Вестник Ивановской медицинской академии. – 2010. – Т. 15, №2. – С. 35–36.
5. Рекомендации по диагностике и лечению артериальной гипертонии Европейского общества по гипертонии (ESH) и Европейского общества кардиологов (ESC). – 2013. – С. 39.
6. Распространенность артериальной гипертонии в России: информированность, лечение, контроль/ С. А. Шальнова, А. Д. Деев, О. В. Вихирева и др.// Профилактика заболеваний и укрепление здоровья. – 2001. – №2. – С. 3–7.
7. Чазова, И. Е. Итоги реализации федеральной целевой программы по профилактике и лечению артериальной гипертензии в России в 2002-2012 гг./ И. Е. Чазова, Е. В. Ощепкова// Вестник Российской академии медицинских наук. – 2013. – №2. – С. 4–11.
Смещение демографического равновесия в сторону увеличения численности людей старшего возраста – объективный общемировой процесс. По прогнозу ООН к 2025 г. количество лиц старше 60 лет превысит 1,2 млрд человек и составит 15% населения планеты.
В Курском регионе когорта людей старше 60 лет достаточно велика, в нее входит около 211 тыс. женщины и 81 тыс. мужчин, что составляет около 24% от общей численности его населения. Одним из заболеваний, значительно ухудшающих качество жизни людей старшего возраста [2], является артериальная гипертония, распространенность которой достигает в России катастрофических цифр свыше 40% [5, 6], обусловливает множественные осложнения и ограничение жизнедеятельности, сокращение продолжительности жизни [1, 4, 7].
Продолжительность жизни определяется состоянием здоровья; одним из ведущих факторов, влияющих на данный показатель, являются хронические заболевания. Средняя продолжительность жизни с хроническим заболеванием составляет 13,4 года в России, а в странах Евросоюза – 18,7 года.
В литературе практически отсутствуют данные о средней продолжительности жизни пациентов с гипертонической болезнью как в целом в РФ, так и в отдельных регионах, анализе факторов, влияющих на нее, что определяет необходимость исследований в этом направлении.
Цель исследования: оценка влияния медико-социальных факторов на среднюю продолжительность жизни пациентов с гипертонической болезнью в городе Курске и Курском районе.
Материалы и методы. Проведен ретроспективный анализ за 10 лет (2006-2016 гг.) 234 амбулаторных карт пациентов с артериальной гипертонией Курского района и 98 амбулаторных карт больных ГБ города Курска [3, 5]. Среди обследованных преобладали женщины (в Курском районе доля женщин – 79,6%, мужчин – 20,4%, в городе Курске – 80,4% и 19,6% соответственно).
В ходе исследования оценивали среднюю продолжительность жизни пациентов, продолжительность жизни с хроническим заболеванием, эффективность мероприятий вторичной и третичной профилактики, в том числе и обеспеченность санаторно-курортным лечением, рассчитываемой в виде отношения общего количества курсов лечения к временному периоду в 10 лет (2006-2016 гг.), в течение которого рассматривали данные показатели по формуле:
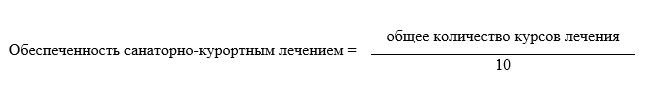
Статистический анализ результатов проведён при помощи пакета программ MicrosoftExcel 2003. Использовались параметрические методы. Вычислялись такие критерии как средняя арифметическая (М), средняя ошибка средней арифметической (m). Для установления значимости различий в группах обследованных использовался критерий Стьюдента при известном числе наблюдений (t). Результаты считались статистически достоверными при p
Гипертония, или артериальная гипертензия – состояние, характеризующееся стабильным, то есть выявленным при неоднократных измерениях, повышением артериального давления. Сопровождая многие заболевания, она считается фактором риска развития опасных осложнений со стороны сердечно-сосудистой системы, включая инсульт и инфаркт миокарда. Гипертоническая болезнь, как основная причина рассматриваемой патологии, требует приема лекарственных препаратов, нормализации образа жизни пациента и питания.
Кровяное давление представляет собой силу, с которой циркулирующая кровь действует на стенки сосудов. Такое давление в момент сокращения сердца называется систолическим, а в период его расслабления – диастолическим. Диапазон нормальных значений для этих показателей достаточно широкий.
В ходе многочисленных наблюдений [1] ученые пришли к выводу, что риск сердечно-сосудистых осложнений возрастает при каждом дополнительном увеличении АД на 10 мм рт. ст. уже начиная с уровня 115/75 мм рт. ст. Однако целесообразным оказалось медикаментозное снижение давления лишь выше 140/90 мм. рт. ст., поэтому именно такое значение принимают за критерий определения артериальной гипертонии.
Причины
- патологии почек – пиелонефрит, гломерулонефрит, поликистоз, диабетическая нефропатия, стеноз почечных артерий;
- эндокринные нарушения – новообразования надпочечников, поджелудочной железы или гипофиза, гиперфункция щитовидной железы, болезнь или синдром Иценко-Кушинга, феохромоцитома;
- синдром обструктивного апноэ во сне;
- пороки клапана или атеросклеротическое поражение аорты.
- неправильное питание, включающее избыточное количество поваренной соли, насыщенных жиров и трансжиров, недостаток листовой зелени, овощей и фруктов в рационе;
- ожирение;
- патологии сердца и сосудов у близких родственников;
- возраст старше 65 лет;
- малоподвижный образ жизни;
- хронический стресс;
- вредные привычки – курение, чрезмерное употребление алкоголя.
Классификация
Если удалось выявить заболевание, приводящее к повышению АД, артериальная гипертензия называется вторичной или симптоматической. В случае неустановленной причины гипертония считается первичной, вызванной гипертонической болезнью.
- I стадия. Отсутствуют явные признаки нарушения работы органов-мишеней, поражаемых при стабильном повышении АД – сердца, почек, артериальных и венозных сосудов.
- II стадия. Присутствует один из перечисленных признаков или их совокупность, таких, как увеличение левого желудочка сердца, выраженное снижение скорости фильтрации в почках, альбумин в моче, увеличение толщины стенок сонных артерий или появление атеросклеротических бляшек в их просвете. При этом клинические проявления болезни могут отсутствовать.
- III стадия гипертонии. Имеется одна или несколько патологий, связанных с атеросклеротическими процессами в сердце и сосудах – инфаркт миокарда, острое нарушение мозгового кровообращения, стенокардия напряжения, атеросклероз артерий нижних конечностей, либо серьезное поражение почек, проявляющееся выраженным снижением фильтрации и/или значительной потерей белка с мочой.
- Первая степень. Систолическое АД от 140 до 159 мм. рт. ст. и/или диастолическое – от 90 до 99 мм. рт. ст.
- Вторая степень. Систолическое АД от 160 до 179 мм. рт. ст. и/или диастолическое – от 100 до 109 мм. рт. ст.
- Третья степень. Систолическое АД более 180 мм. рт. ст. и/или диастолическое свыше 110 мм. рт. ст.
Симптомы
Часто повышение АД не сопровождается ухудшением самочувствия и может остаться незамеченным для пациента, поэтому так важно регулярно измерять артериальное давление, особенно лицам среднего и пожилого возраста.
- головная боль, преимущественно утром после пробуждения;
- кровотечение из носа;
- кровоизлияние под слизистую оболочку глаза;
- нарушение сердечного ритма;
- расплывчатость зрения, мелькание мушек;
- звон в ушах.
Осложнения
- острое нарушение мозгового кровообращения (инсульт);
- стенокардия, инфаркт миокарда;
- сосудистая деменция (слабоумие);
- хроническая почечная и сердечная недостаточность;
- атеросклеротическое поражение сосудов нижних конечностей.
Диагностика
- перед обследованием пациенту нужно посидеть несколько минут в тихом помещении, чтобы успокоиться;
- размер манжеты тонометра должен соответствовать толщине руки, а само устройство – крепиться на уровне сердца;
- выполняется по два измерения с интервалом в 1-2 минуты на каждой руке, при большой разнице в полученных цифрах производится дополнительный замер;
- у пожилых пациентов, а также лиц, страдающих сахарным диабетом, или при подозрении на снижение АД в случае перемены положения тела замер проводится на первой и пятой минутах в положении стоя;
- дополнительно выполняется измерение ЧСС в течение 30 секунд.
-
; , выявление микроальбумина в ее разовой и суточной порциях; (уровень холестерина, липопротеинов для оценки риска атеросклероза, электролитов крови – калия, натрия, хлора, кальция, а также глюкозы и креатинина); ;
- определение концентрации гормонов – тироксина, трийодтиронина и тиреотропного гормона, антител к тиреопероксидазе и тиреоглобулину, альдостерона.
- суточное мониторирование артериального давления;
- электрокардиографическое исследование;
- эхокардиография;
- холтеровское суточное мониторирование;
- дуплексное сканирование брахиоцефальных, почечных или подвздошно-бедренных артерий;
- ультразвуковое исследование почек и надпочечников;
- осмотр глазного дна.
Лечение
При умеренном и низком риске возникновения сердечно-сосудистых осложнений больному рекомендуется только изменение образа жизни, коррекция рациона, снижение веса, повышение физической активности и специальная гимнастика при гипертонии, отказ от вредных привычек на фоне регулярного измерения АД. Нередко этих мероприятий бывает достаточно для нормализации кровяного давления.
Диета при гипертонии предполагает ограничение поваренной соли, кофеина, острых, соленых, копченых и пряных блюд, продуктов с высоким содержанием жира, субпродуктов, кондитерских изделий с масляным кремом и алкогольных напитков. Допустимо употреблять вне обострения заболевания не более 5 г соли в день. Рекомендуемая суточная норма жидкости – 1-1,2 литра.
В случае безуспешного немедикаментозного лечения в течение нескольких месяцев, а также при высоком риске возникновения осложнений прибегают к гипотензивной терапии с применением лекарств от гипертонии, цель которой – снижение АД менее 140/90 мм. рт. ст. Для больных сахарным диабетом или лиц, уже страдающих патологиями сердечно-сосудистой системы, уровень целевого давления еще ниже – 130/80 мм. рт. ст.
- антагонисты кальция;
- ингибиторы ангиотензинпревращающего фермента;
- блокаторы к ангиотензину II;
- диуретики (мочегонные средства);
- b-адреноблокаторы;
- альфа-адреноблокаторы.
Профилактика
Профилактика обострений гипертонии включает своевременную диагностику и терапию болезней сердечно-сосудистой, нервной, мочевыделительной и эндокринной систем, неотступное следование всем рекомендациям врача, включая немедикаментозное лечение и прием медикаментов, а также регулярное измерение артериального давления.

Кардиологи нашей клиники определят для Вас метод лечения гипертонии (лечение гипертонической болезни) в зависимости от стадии и формы заболевания.
Для успешного лечения гипертонической болезни необходимо создать благоприятные условия труда и быта, устранить негативные факторы, которые влияют на возбудимость центральной нервной системы. Также рекомендуется избегать употребления сильно соленых продуктов и чрезмерного употребления жидкости, исключить курение и алкоголь.
Новейшее исследовательское оборудование нашей клиники помогает нашим специалистам выявить причины гипертонической болезни.
Используя последние достижения в фармакологии и кардиологии, лечение гипертонии в нашей клинике основывается только на безопасном сочетании антигипертензивных препаратов.
Гипертоническая болезнь
Гипертоническая болезнь – это заболевание сердечно-сосудистой системы обусловленное повышением кровяного давления.
По медицинским исследованиям чаще всего гипертонической болезнью болеют городские жители, чей труд связан с нервными перенапряжениями и активной мозговой деятельностью. Мужчины чаще болеют гипертонической болезнью до 40 лет, а женщины после 40 лет. Ближе к 50 годам соотношение болеющих гипертонической болезнью мужчин и женщин становится примерно одинаковым.

Гипертоническая болезнь – это неоднократное повышение артериального давления выше 140/90. Примерно 10% случаев повышения артериального давления происходит из-за заболеваний головного мозга, почек, надпочечников, в остальных 90-95% повышение АД происходит из-за гипертонической болезни.
Причины возникновения гипертонической болезни
- наследственная предрасположенность;
- возраст человека;
- черепно-мозговые травмы;
- эмоциональное перенапряжение;
- психические травмы;
- алиментарная дистрофия и ряд других причин.
Гипертоническая болезнь очень коварное заболевание, многие из нас не подозревают о причинах своих головных болей и обращаются к врачу только тогда, когда болезнь показала себя во всей красе.
Последствиями такого легкомысленного поведения могут быть серьезные осложнения: нарушение работы сердца, мозга, почек, ухудшение зрения, инфаркт миокарда и инсульт.
Симптомы и последствия гипертонической болезни
Симптомы гипертонической болезни:
Гипертоническая болезнь – грозное заболевание, признаки которой зависят от особенностей клинической картины. Болезнь может протекать как злокачественно, так и доброкачественно.
Злокачественная гипертоническая болезнь
При этой форме преобладают симптомы гипертонического криза, такие, как резкое повышение артериального давления в связи со спазмом кровеносных сосудов. Отсюда большой риск инфарктов и инсультов. Злокачественная гипертония встречается реже доброкачественной.
Доброкачественная гипертоническая болезнь
Известны три стадии доброкачественной формы гипертонической болезни:
- доклиническая форма;
- форма выраженных распространенных морфологических изменений артериол и артерий;
- форма вторичных изменений внутренних органов, обусловленных изменениями сосудов и нарушением внутриорганного кровообращения.
Признаками доклинической стадии гипертонической болезни считаются периодические, временные скачки артериального давления.
Гипертоническая болезнь на стадии выраженных распространенных морфологических изменений артериол и артерий, характерна при постоянно повышенном артериальном давлении. Сопровождается закономерными изменения в артериолах, артериях эластического, мышечно-эластического и мышечного типов и в сердце.
Стадия вторичных изменений внутренних органов, обусловлена изменениями сосудов и нарушением внутриорганного кровообращения. Изменения очень быстро проявляются в результате спазма, тромбоза, некроза стенки сосуда и завершаются кровоизлияниями и инфарктами. Или развиваются медленно в результате гиалиноза и артериолосклероза, способствуя атрофии паренхимы и склерозу органов.
Морфологические формы гипертонической болезни — как следствие изменений во внутренних органах
На основании преобладания сосудистых, геморрагических, некротических и склеротических изменений в сердце, мозге, почках, гипертоническая болезнь имеет сердечную, мозговую и почечную клинико-морфологические формы.
При сердечной форме, гипертоническая болезнь, по сути, является ишемической болезнью сердца.
Почечной форме гипертонической болезни свойственны острые и хронические изменения. К острым относятся инфаркты почек и артериолонекроз почек, связанные с тромбоэмболией или тромбозом артерий. Артериолонекроз почек — признак злокачественной гипертонии, приводящий к острой почечной недостаточности. Характерные изменения в почках при доброкачественной гипертонии вызваны недостаточным питанием. При этой форме может наступить смерть от хронической почечной недостаточности. Проблемы со зрением при гипертонической болезни вторичны и связаны с типичными изменениями сосудов.
Причины смерти при гипертонической болезни
Наиболее частыми причинами смерти при гипертонической болезни являются сердечная недостаточность в результате диффузного кардиосклероза, а в острых случаях — инфаркт миокарда. Хроническая почечная недостаточность и кровоизлияние в мозг тоже нередко приводят к летальному исходу. Чем раньше пациент обратится за врачебной помощью, тем легче предотвратить осложнения.
Вы можете записаться на прием, позвонив нам по телефонам:
8 (81368) 603-03-03 или 8 (81368) 535-66
Артериальная гипертензия (АГ) или гипертоническая болезнь, как принято называть это заболевание в России, это стойкое повышение артериального давления от 140 и выше систолического и от 90 и выше диастолического.

В 21 веке артериальная гипертония остается наиболее распространенным сердечно - сосудистым заболеванием и одной из основных причин инвалидизации и смертности.
Причины болезни
- симптоматическая гипертензия, т.е. проявившаяся вследствие заболевания различных органов и систем (например, при патологии почек или надпочечников, гипоталамическом синдроме);
- первичная или эссенциальная гипертензия, возникшая без очевидных установленных причин (чаще всего встречающаяся).
Также, одной из причин повышения АД, может стать прием некоторых групп препаратов, например: НПВС, оральные контрацептивы, стероидные гормоны.
Научно доказано, что какой бы не была причина повышения артериального давления, основной тактикой лечения является его снижение и стабилизация на целевых цифрах, так как это улучшает прогноз и предотвращает появление жизнеугрожающих осложнений.
Симптомы артериальной гипертензии
Жалобы при повышении АД возможны на головные боли, головокружение, тошноту, боли в области сердца, сердцебиение, быструю утомляемость. Несмотря на высокие значения АД, жалобы могут отсутствовать. Именно поэтому гипертонию часто сравнивают с молчаливым убийцей, так как её эффекты на здоровье зачастую проявляются на поздней стадии болезни. Даже если страдающий гипертонией чувствует себя нормально, болезнь, если её не лечить, поражает почти все органов.
Диагностика АГ
Диагностика артериальной гипертензии и дальнейшее лечение больного невозможно без измерения артериального давления. Основные методы контроля АД: измерение АД в клинике, суточное мониторирование артериального давления (СМАД) и самоконтроль АД.

Диагноз гипертонической болезни устанавливается врачом в соответствии с современной классификацией и имеет 3 стадии, 3 степени и 4 группы риска и может быть уточнен только при обследовании, уточнении состояния органов - мишеней (наиболее часто страдающие при гипертонии) и наличии ассоциированных клинических состояний (перенесенного инсульта, инфаркта, отслойки сетчатки глаза и др.).
Степени артериальной гипертензии
- 140-159 и 90-99 - 1 степень или мягкая АГ;
- 159-179 и 100-109 - 2 степень (умеренная);
- 180 и 110 и более, соответственно - 3 степень.
Также выделяют изолированную систолическую АГ при повышении систолического АД более 140 мм.рт.ст. , а диастолического ниже 90 мм. рт. ст.
Лечение гипертонической болезни

Внимание! Изменение образа жизни может улучшить прогноз при артериальной гипертензии в не меньшей степени, чем идеально контролируемое с помощью препаратов артериальное давление.
- Отказ от курения. Продолжительность жизни у курильщика в среднем на 10-13 лет меньше, чем у некурящих, причем основной причиной смерти становятся сердечно- сосудистые заболевания и онкология. Также известен факт, что выкуренная сигарета может стать причиной одномоментного повышения АД на 20-40 мм. рт. ст.
- Соблюдение диеты. Низкокалорийная пища с употреблением большого количества растительной пищи поможет уменьшить вес. Известно, что каждые 10г лишнего веса повышают артериальное давление на 10 мм.рт.ст. Уменьшение употребления поваренной соли до 4-5 грамм в сутки доказано снижает уровень артериального давления поскольку при уменьшении соли уменьшается и задержка излишков жидкости сосудистом русле.
- Физические нагрузки. Во многих проводимых исследованиях доказано, что регулярные физические нагрузки способствуют снижению средних цифр артериального давления. Больным АГ рекомендуются умеренные аэробных нагрузки (ходьба, бег трусцой, езда на велосипеде, плавание) не менее 30 минут в течении 5-7 дней в неделю.
Медикаментозное лечение, согласно последним Европейским и Российским рекомендациям, проводиться пятью основными классами препаратов: диуретиками, антагонистами кальция, бета-блокаторами, ингибиторами ангиотензипревращающего фермента(АПФ), блокаторами рецепторов ангиотензина как в виде монотерапии, так и в определенных комбинациях.
Другие антигипертензивные препараты: ингибиторы ренина, препараты центрального действия и альфа блокаторы,ингибиторы минералокотикоидных рецепторов в настоящее время чаще назначаются в составе комбинированной терапии и практически не применяются в качестве монотерапии для лечения АГ.
Некоторые препараты более предпочтительны для конкретных ситуаций,в зависимости от возраста, пола пациента, клинического состояния на момент осмотра и наличия сопутствующих заболеваний. Также существуют рекомендации по оптимальным, рациональным и менее изученным комбинациям препаратов для снижения АД.
Неотложные состояния при артериальной гипертензии
Неотложные состояния при повышении АД (резкое ухудшение самочувствия: внезапная одышка вплоть до удушья, сильное головокружение, нарушения движения в конечностях или нарушения зрения) требуют оказания экстренной медицинской помощи и должны быть обязательно купированы специалистами, владеющими этими навыками.
Изолированное резкое повышение АД, без признаков неотложного состояния, чаще всего развивается на фоне перерыва или отказа от постоянной антигипертензивной терапии, снижения рекомендованной дозы препаратов, тревоги не требует госпитализации и нуждается в коррекции терапии лечащим врачом.
В заключении хочется отметить, что подбор антигипертензивных препаратов процесс очень сложный, чаще длительный, предполагающий большой объем специальных знании, требующий постоянного наблюдения , периодической коррекции и должен проводиться только врачом.
Читайте также:

