Операции при раке толстой кишки реферат
Обновлено: 02.07.2024
Стандартизация операций при раке толстой кишки представляет собой достаточно актуальную проблему. Сегодня нет одного мнения относительно длины удаляемой кишки, уровня перевязки сосудов, удаления количества лимфатических узлов (лимфодиссекции) и многих других деталей операции. Как правило, хирурги ориентируются на критерии типовых операций, к которым относятся следующие:
- Правосторонняя гемиколэктомия проводится при локализации опухоли в слепой кишке и восходящей ободочной.
- Левосторонняя гемиколэктомия выполняется в случаях, когда опухоль выявлена в нисходящей ободочной кишке или в сигмовидной.
- Расширенная правосторонняя гемиколэктомия проводится в случаях, когда в опухолевый процесс вовлечен печеночный угол.
- Расширенная левосторонняя гемиколэктомия показана, если опухолью поражен селезеночный угол.
- Резекция сигмовидной кишки проводится, если опухоль локализуется в ее дистальной части.
При выполнении каждой из данных операций выполняется лимфодиссекция в соответствующих анатомических зонах. При этом, каждая из них подразумевает удаление достаточно продолжительного участка кишки, хотя отступ от края опухоли 5 см обеспечивает высокую вероятность отсутствия остаточной опухоли.
В случаях, когда объем хирургического вмешательства отличается от типового, говорят о сегментарной резекции ободочной кишки. [11]
Удаление опухоли при колоноскопии или ректороманоскопии
В некоторых случаях (при преинвазивном и микроинвазивном или внутрислизистом раке) возможно и эндоскопическое внутрипросветное удаление опухолей во время проведения колоноскопии, которую можно сочетать с электро- и аргоноплазменной коагуляцией.
Осложнения при колоректальном раке
Рак толстой кишки – это тяжелое заболевание, приводящее к метастазированию как в ближайшие лимфоузлы, так и в отдаленные органы (печень, лёгкие, кости), кахексии, прорастание опухоли в соседние органы и ткани. Развивающееся как при метастазировании колоректального рака, так и при инвазивном росте опухоли толстой кишки в области ворот печени собственно поражение печени может приводит к формированию механической желтухи, распространение опухоли по брюшине вызывает канцероматоз брюшины, приводит к асциту, и т.д.
Однако, самыми частыми и опасными осложнениями являются ситуации, связанные непосредственно с ростом опухоли:
- обтурационная кишечная непроходимость,
- острое и хроническое кровотечение из тканей опухоли,
- перфорация кишки с развитием перитонита,
- прорастание опухоли в соседние органы и развитие межорганных свищей,
- гнойно-воспалительные процессы (параколит, паранефрит, флегмона забрюшинного пространства и брюшной стенки).
Все вышеперечисленные осложнения могут комбинироваться друг с другом в любой форме и значительно осложнять лечение пациентов с колоректальным раком. [5,6]

Полная или частичная кишечная непроходимость – частое осложнение при раке толстой кишки, которое чаще развивается в левых, меньшего диаметра отделах – сигмовидной и нисходящей ободочной кишках. Для опухолей этих отделов характерен рост в просвет кишки (эндофитный), и здесь уже формируются более плотные и оформленные по сравнению с полужидким содержимым высоких отделов кишечника каловые массы. Поэтому даже небольшое сужение просвета кишечника вызывает нарушение прохождения каловых масс.
Формирование колостомы
Во-первых, нужно заметить, что колостомы не нужно бояться. Использование современных средств по уходу за пациентами, включая современные калоприемники позволяет социализировать пациента, а в ряде случаев восстановить работоспособность и таким пациентам. В целом, установка временной колостомы позволяет существенно облегчить общее состояние пациента. А затем в ряде случаев с помощью повторной операции восстанавливается нормальный пассаж пищи по кишечнику.
Во-вторых, формирование колостомы проводится не во всех случаях операций по поводу рака толстой кишки. Многое определяется расположением опухоли, её размерами, вовлеченностью окружающих тканей, общим состоянием пациента. Колостома формируется в тех случаях, когда невозможно провести радикальную операцию по удалению опухоли и сохранить нормальное функционирование кишечника.
У ряда больных мы проводим хирургическое лечение в два этапа:
- На первом этапе удаляется кишка с первичной опухолью и формируется двуствольная колостома.
- Через несколько месяцев участки кишки сшивают между собой, и колостому закрывают.
Это так называемые двух-, в ряде случаев и трёхэтапные операции.
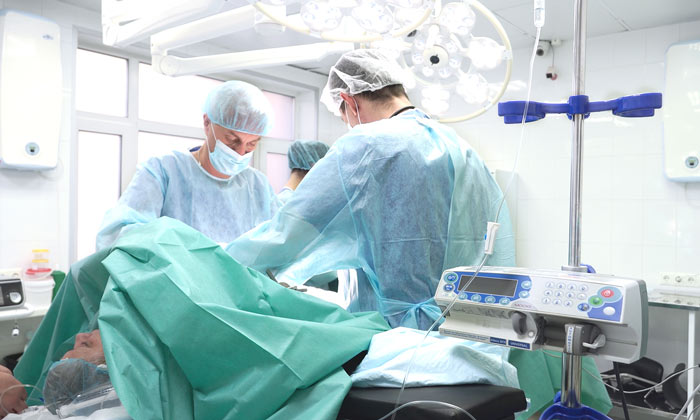
При отсутствии отдаленных метастазов выполняются радикальные операции, во время которых удаляется опухоль вместе с пораженными тканями и регионарными лимфатическими узлами. Если позволяет клиническая ситуация, то проводятся одномоментные операции без формирования колостомы:
- право- или левосторонняя гемиколэктомия с регионарной лимфаденэктомией,
- резекция поперечно-ободочной кишки с регионарной лимфаденэктомией,
- резекция сигмовидной кишки с регионарной лимфаденэктомией,
- при раке прямой кишки — передняя резекция прямой кишки с регионарной лимфаденэктомией или экстирпация прямой кишки с регионарной лимфаденэктомией и др. [1,2]
Операция Гартмана
Для лечения рака сигмовидной кишки, ректосигмоидного отдела, а также опухолевого поражения верхне-ампулярного отдела прямой кишки (при невозможности формирования анастомоза – сшивания двух участков кишки) применяется операция Гартмана: резекция пораженного опухолью участка толстой кишки и наложение одноствольной колостомы с возможностью последующего отсроченного восстановления кишечника.
Каждое из этих вмешательств может быть окончательным (обычно при раке 4-й стадии) или временным, производимым для подготовки больного к последующим этапам. Эти оперативные вмешательства направлены на устранение непосредственной угрозы жизни больному. Последующие этапы выполняют в течение 4-6 месяцев после первичной операции, в это время проводится адъювантная химиотерапия, и пациент находится под наблюдением врача. [1]
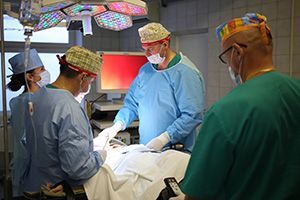
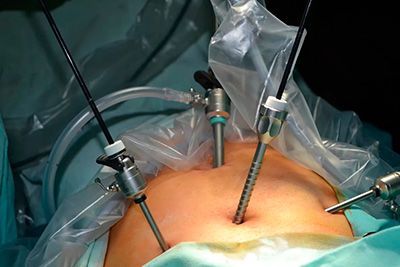
Лапароскопия в колоректальной хирургии
Определить возможность выполнения операции с помощью лапароскопической техники можно уже на первичном приёме. Современные технологии позволяют провести резекцию пораженного опухолью участка кишки через небольшие разрезы на коже (5 — 12 мм) при полном соблюдении правил абластики — проведения онкологических операций для защиты здоровых тканей от заражения раковыми клетками удаляемой опухоли.
Помимо выраженных эстетических преимуществ, лапароскопическая операция позволяет сократить послеоперационный период, ускорить заживление и уменьшить болевой синдром, количество послеоперационных, в т.ч. инфекционных осложнений, в том числе межкишечных спаек.
Восстановление нормальной деятельности кишечника происходит в сжатые сроки и позволяет пациентам не прерывать надолго свою привычную жизнь. [4,5]
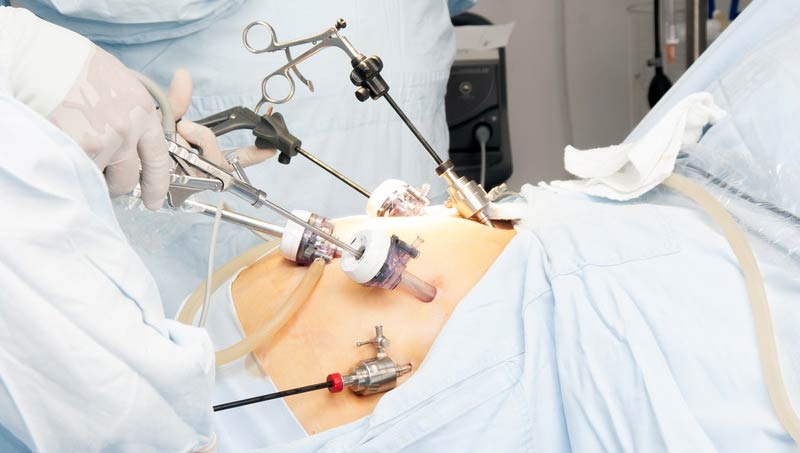
Отличительная особенность лапароскопических вмешательств при низких раках
При удалении анального канала (экстирпация прямой кишки) можно выполнить низведение сигмовидной кишки в рану промежности – по сути та же колостома, только в привычном месте, при определённом уходе возможна относительно комфортная жизнь и сохранение работоспособности. Данное оперативное вмешательство требует отдельного обсуждения и решения совместно с пациентом.
Стентирование
В некоторых случаях и при неоперабельных опухолях у больных в тяжелом состоянии с частичной кишечной непроходимостью декомпрессия желудочно-кишечного тракта может достигаться эндоскопической установкой стента в толстую кишку.
Почти у 55% больных с колоректальным раком из-за особенностей венозного оттока из толстой кишки выявляются метастазы в печень. Часто, помимо опухолевой интоксикации и болевого синдрома, они утяжеляют ситуацию, вызывая сдавление желчевыводящего тракта и создавая условия для развития механической желтухи. В нашей клинике проводится удаление метастазов хирургическим путем во время проведения резекции печени, кроме того может быть использована радиочастотная аблация, химиоэмболизация сосудов печени, питающий метастатический очаг. [1]

Нет ли риска, что вмешательство будет способствовать распространению опухоли и возникновению рецидивов?
Во-первых, при проведении экстренной операции взвешиваются все риски, и если лечащий врач идет на операцию, значит, другого выбора уже нет, и промедление приведет к смерти пациента.
Во-вторых, операции, как экстренные, так и плановые, проводятся со строгим соблюдением правил абластики. В частности, сначала пережимаются все кровеносные сосуды, питающие опухоль и лишь потом максимально удаляется пораженный участок кишки. Вместе со значительной частью здоровых тканей с обеих сторон пораженного кишечника кровеносными и лимфатическими сосудами и лимфоузлами в области удаляемого сегмента. [3,5]
Подготовка к операции на толстой кишке
При проведении планового хирургического лечения перед операцией на толстой кишке оперирующий хирург подробно объясняет пациенту и его родственникам особенности подготовки к операции, её ход, обезболивание и ожидаемые объём и результаты. Для подготовки кишечника к операции пациенту назначают лечебное питание, очистительные клизмы за три-пять дней до вмешательства и прием слабительных средств, таких как флит, дюфалак, фортранс.
Диета после операции и особое питание
Питание в послеоперационный период регулируется лечащим врачом в зависимости от течения. По окончании реабилитационного периода рекомендуется включать в рацион больше фруктов и овощей, минимизировать животные жиры, в умеренном количестве употреблять легкоусвояемое мясо диетической обработки.

После резекции кишечника питательные компоненты усваиваются организмом хуже, в связи с этим следует употреблять только легкоусвояемую и качественную пищу, медленно и тщательно её пережевывая, обеспечивая достаточную обработку пищи слюной, что само по себе служит важным этапом пищеварения. Для более быстрого налаживания работы желудочно-кишечного тракта важен режим питания не реже 5 раз в сутки небольшими порциями.
При хорошей переносимости можно добавлять к рациону отруби или их отвар, другие овощи зелёного или жёлтого цвета, кисломолочные продукты, цельнозерновые каши, морепродукты. Большое количество антиоксидантов и полезных микроэлементов содержат малина, цитрусовые, финики, авокадо, овощи: томаты, все виды капусты (кольраби, цветная, брокколи, белокочанная и краснокочанная), редис, баклажаны, репа, сладкий перец, лук, имбирь, все виды орехов, тыквенные семечки, морская жирная рыба, морская капуста, зеленый чай, цельные крупы и соя, ростки пшеницы, растительное и оливковое масло. В выборе продуктов следует ориентироваться на собственные предпочтения и переносимость тех или иных продуктов. Запрет касается только тяжелой жирной пищи.
Обследования после успешно проведенного лечения рака толстой кишки
В первые два года после радикальной операции необходимо каждые 2-3 мес. сдавать анализ на уровень РЭА в крови, каждые 3-6 мес. – анализ кала на скрытую кровь и проходить ректальное исследование у онколога. Кроме того, один раз в год проводить диагностическую колоноскопию, рентген грудной клетки, гастроскопию. УЗИ брюшной полости в первый год каждые 3-4 месяца, а при необходимости компьютерное исследование органов брюшной и грудной полостей. [1]
В дальнейшем, по согласованию с лечащим врачом, контрольные промежутки могут увеличиваться, однако наблюдение обязательно на период не менее 5 лет.
Своевременно и грамотно проведенное правильное лечение часто позволяет нашим пациентам с впервые диагностированным раком толстой кишки в короткий промежуток времени восстановить силы и трудоспособность до уровня, предшествовавшего операции. В течение 6-12 месяцев после хирургического лечения колоректального рака рекомендуется избегать тяжелого физического труда, подъема тяжестей, находится под прямыми солнечными лучами.
В случае проведения паллиативных вмешательств и при необходимости многоэтапных операций, правильный подбор в послеоперационном периоде современных средств по уходу, деликатное обучение пациентов и их родственников персоналом клиники правилам ухода за колостомой, позволяют минимизировать неудобства, связанные с ней и обеспечить сохранение образа жизни, максимально приближенного к привычному. [8]
В лечении рака толстой кишки основными остаются хирургические методы. Обычно радикальная резекция оказывается предпочтительнее иссечения опухоли, поскольку могут присутствовать узелки метастазов и мультицентрические опухоли. Обширное удаление сегмента прямой кишки, пораженного опухолью, должно включать локальные зоны оттока лимфы.
Во многих случаях резекция может оказаться наилучшим методом палиативного лечения, даже для больных с метастазами в печень или по брюшине. При выборе техники операции следует руководствоваться анатомическим расположением кровеносных и лимфатических сосудов в зоне кишечного сегмента, пораженного опухолью.
Следует также принять все меры к тому, чтобы избежать обсеменения опухолевыми клетками тканей в области операционного поля. При выборе адекватного хирургического метода рецидивы анастомоза наблюдаются крайне редко, и их появление свидетельствует о неудовлетворительной технике проведения операции.
Большое рандомизированное исследование результатов операций, проведенных в 48 больницах США, продемонстрировало, что при проведении операций традиционным методом и с использованием лапароскопической техники частота возникновения рецидивов опухоли на протяжении трех лет примерно одинакова.
У больных, оперированных с помощью лапароскопической техники, отмечался более короткий послеоперационный период, и они в меньшей степени нуждались в назначении обезболивающих средств. Такие же результаты были получены на группе больных раком ректосигмовидного отдела толстой кишки.
Характер и объем хирургического вмешательства при раке толстой кишки зависят от локализации опухоли. При удалении образований, локализованных в нижнем и среднем отделах, все еще широко используется брюшно-промежностная экстирпация, техника которой разработана Майлсом.
Более половины всех резекций ректальных раков выполняется сейчас при проведении сфинктеросохраняющих операций, введенных в практику в конце 1930-х годов. Для небольших, подвижных полипоидных опухолей относительно благоприятной гистологии, иногда используется локальная резекция. При проявлении у больных таких осложнений, как непроходимость, кахексия или перфорация кишки, перед удалением опухоли целесообразно провести колостомию.
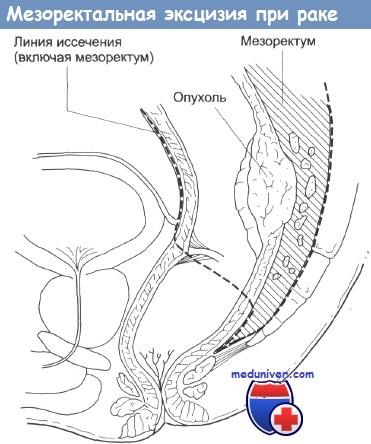
Вообще говоря, предварительная колостомия показана даже при тотально неоперабельных опухолях, поскольку она, по крайней мере, улучшает качество жизни больных и дает возможность впоследствии провести курс радиотерапии при больших дозах облучения.
В настоящее время уровень летальности при хирургических операциях существенно понизился и у опытных хирургов составляет 3%. Среди осложнений отмечаются несостоятельность швов анастомоза, послеоперационные инфекции и уродинамические расстройства, особенно если в ходе операции были затронуты соответствующие нервы. Несмотря на радикальное удаление сегментов толстой кишки, частота возникновения локальных рецидивов достигает 10%.
Удаление мезоректума, несомненно, снижает появление локальных рецидивов и в настоящее время широко практикуется. Опухоли толстой кишки, отличающиеся высокой степенью злокачественности, дают больше локальных рецидивов, особенно при наличии метастазов в региональных лимфатических узлах.
Поэтому крайне важными являются подробная характеристика взятого при операции образца ткани, приблизительные и точные границы иссечения опухоли, глубина ее распространения, количество удаленных (и пораженных) лимфатических узлов, и в особенности, сведения об изменениях в апикальных узлах. Необходимо также документировать все данные об изменениях в кровеносных и лимфатических сосудах, о периневральной инвазии, гистологическом субтипе и стадии роста опухоли.
Мезоректальная эксцизия при раке толстой кишки. Колэктомия с илеоректальным анастомозом обеспечивает увеличение медианного значения выживаемости больных семейным полипозом с 35-летнего до 65-летнего возраста. Сохраняющийся уровень смертности обусловлен развитием раков пищевода и желудка, а также появлением десмоидных опухолей брюшной стенки.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Рак кишечника – одна из самых распространенных форм онкологических заболеваний на нашей планете. Примерно 10 человек из каждых 100 000 имеют записи об этом недуге в своих медицинских картах. Осложняет его течение тот факт, что в процессе развития заболевания может быть затронут не один отдел кишечного тракта. И на последних стадиях это доставляет немало проблем и врачам, и самому пациенту.
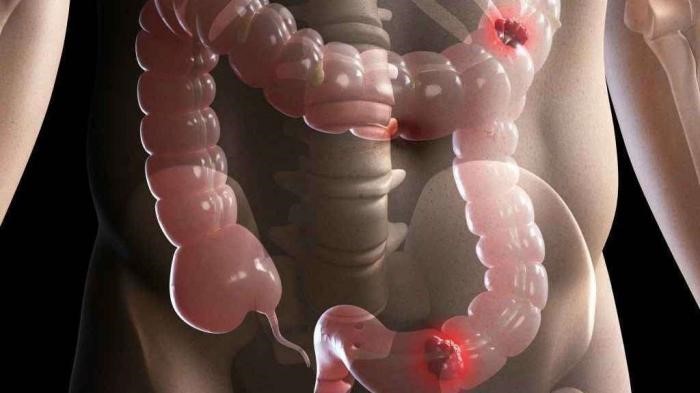
По этой причине вопрос раннего диагностирования выходит на первое место. Что проблематично, ведь ранние симптомы схожи с десятками других заболеваний желудочно-кишечной области. А чем позже начато лечение, тем сложнее избавиться от онкологии. Особенно, если процесс метастазирования (проникновения опухолевых клеток в другие органы), уже начался.
Верную диагностику осложняет тот факт, что опухоль может возникнуть в любом месте достаточно протяженного кишечного тракта. От этого сильно зависит симптоматика и последующее лечение.
Причины рака кишечника
В настоящее время медицина лишь строит предположения о причинах этого онкологического заболевания, основываясь на многолетних статистических данных. Это позволяет определить группы риска и назвать следующие факторы, провоцирующие появления раковых клеток в кишечнике:
- Рацион питания – неверно организованный процесс потребления пищи, когда в рационе преобладают белки и жирыища, может привести к образованию в кишечнике каловых масс, его закупоривающих. В свою очередь, это может привести к механической травме его стенок и последующему возникновению онкологии.
- Генетика - если среди родственников выявлялись случаи кишечного рака, то риск его развития существенно выше. Однако по настоящее время не выделены гены, ответственные за возникновение онкологических заболеваний, не смотря на все успехи генетиков в последние годы.
- Заболевания желудочно-кишечного тракта – к группе риска можно отнести людей, болеющих аденомой, полипами, язвенными колитами или болезнью Крона. Иногда эти болезни оказываются предвестниками раковых состояний. Особенно если пациент по различным причинам запускает их течение. Так, например, полипы, имеющие изначально доброкачественный характер, при отсутствии должного лечения, могут стать злокачественной опухолью.
- Глютен – об этом веществе стало широко известно в последнее десятилетие. Проведенные исследования показывают, что люди с его непереносимостью рискуют заболеть онкологией кишечника при слишком высоком уровне потребления глютена.
Признаки рака кишечника
Первые признаки
Проблема практически всех онкологических заболеваний заключается в том, что ранних стадиях их диагностируют только случайно, при обследовании по другим причинам. Из-за этого заболевший теряет драгоценное время, когда недуг можно было бы устранить в зародыше. Существует даже предположение, что раковые клетки выделяют небольшое количество обезболивающих веществ, способствуя позднему их обнаружению. Тем не менее можно выделить следующие первые признаки рака кишечника:
- Энтероколитический – характеризует расстройством стула, которое может выражать в длительных запорах, сменяемых поносом. Живот постоянно вздут, а процесс образования каловых масс нарушен. Этот признак характерен для онкологии левой половины слепой или ободочной кишки.
- Стеноз – это состояние, когда уже сама опухоль препятствует нормальному выведению кала. И поход в туалет представляется проблематичным, а запоры, вздутие и боли в области брюшины становятся постоянными спутниками пациента после акта дефекации.
- Диспепсия – нарушение нормального пищеварительного процесса, когда пациент мучается изжогой, горьким вкусом в полости рта, рвотой.
- Превдоспастия – воспаление в области брюшины, ведущее к изменению нормальной температуры тела, болям и токсикации. Последнее становится причиной плохого самочувствия и постоянной усталости.
Другие признаки
- Цистит – наблюдается на более поздних стадиях, когда опухолевые ткани интегрируются в близлежащие органы, в том числе, мочевой пузырь и репродуктивные органы. В этом случаи отмечается болевой синдром при мочеиспускании.
- Иные признаки – человек становится слабым и легко утомляемым, отмечается сухость и бледность кожи, слизистых, изменение температуры тела. При дефекации чувство опустошения кишечника не наступает, а в кале могут наблюдаться следы крови.
Наблюдение данных симптомов не дает четкого диагноза, однако является поводом немедленного обращения к врачу для проведения дополнительной диагностики. Она заключается в сборе соответствующих анализов, а также аппаратном обследовании кишечного тракта.
Виды рака кишечника
Человеческий кишечник делится на несколько отделов, которые называются прямой, толстой и тонкой кишкой. И опухолевые процессы в различных отделах протекают по-разному, со своими симптомами и способами диагностики.
Рак прямой кишки
Прямая кишка соседствует с такими органами, как мочевой пузырь, матка и яичники. Поэтому наличие онкологии в этом отделе вызывает позывы к мочеиспусканию и дефекации, которые чаще всего оказываются ложными. Также может наблюдаться недержание и боли при походе в туалет.
Другими симптомами могут быть выделения из анального прохода и сильные боли перед дефекацией, вызванные поражением нервных окончаний злокачественным новообразованием.
На позднейших стадиях онкология может проникнуть дальше в мышечные волокна, вызывая недержание мочи, каловых масс, газов. А при блокировке опухолью прохода каловых масс наблюдается сильнейшая интоксикация организма, из-за чего болит голова, пациента тошнит.
Рак толстой кишки
Начинается с ноющей боли в подреберье слева или справа. Из-за поражения стенок толстого кишечника вздувается и бурлит живот, а стул становится жидким. С развитием заболевания появляется кишечная непроходимость, так как опухоль перекрывает ход каловых масс. А также наблюдаются тошнота и рвота, причем рвотные массы могут содержать следы каловых. В брюшине концентрируется жидкость, препятствующая нормальной работе близлежащих органов, такое состояние называется асцитом
Рак тонкого кишечника
Симптоматика характеризуется потемнением каловых масс и появлением в них обильных следов крови. У больного меняются вкус и обоняние, теряется аппетит, его тошнит и рвет. Живот постоянно болит, а в кишечнике наблюдаются сильные спазмы. Лечение начинается со строгой диеты, но если симптомы не уходят, врач проводит детальное обследование организма.
Гендерные особенности
Рак кишечника у женщин и у мужчин могут протекать по-разному. В женском теле рядом с ним расположена матка, поэтому при онкологии одного органа может быть затронут и другой. Тогда в моче наблюдается кровь или следы кала, а само мочеиспускание сопровождается болевым синдромом.
Такой же болевой синдром при мочеиспускании может наблюдаться и у мужчин, но связан он с тем, что раковые клетки проникают в предстательную железу.
Стадии рака кишечника
Онкологические заболевания кишечника традиционно делятся на пять стадий. И чем раньше дан старт лечению, тем выше шансы полностью избавиться от онкологии. Но симптомы, заставляющие заболевших обратиться к врачу, появляются только на II или III стадии. А на данных стадиях вылечить пациента гораздо сложнее, так как в опухоли уже запущен процесс метастазирования.
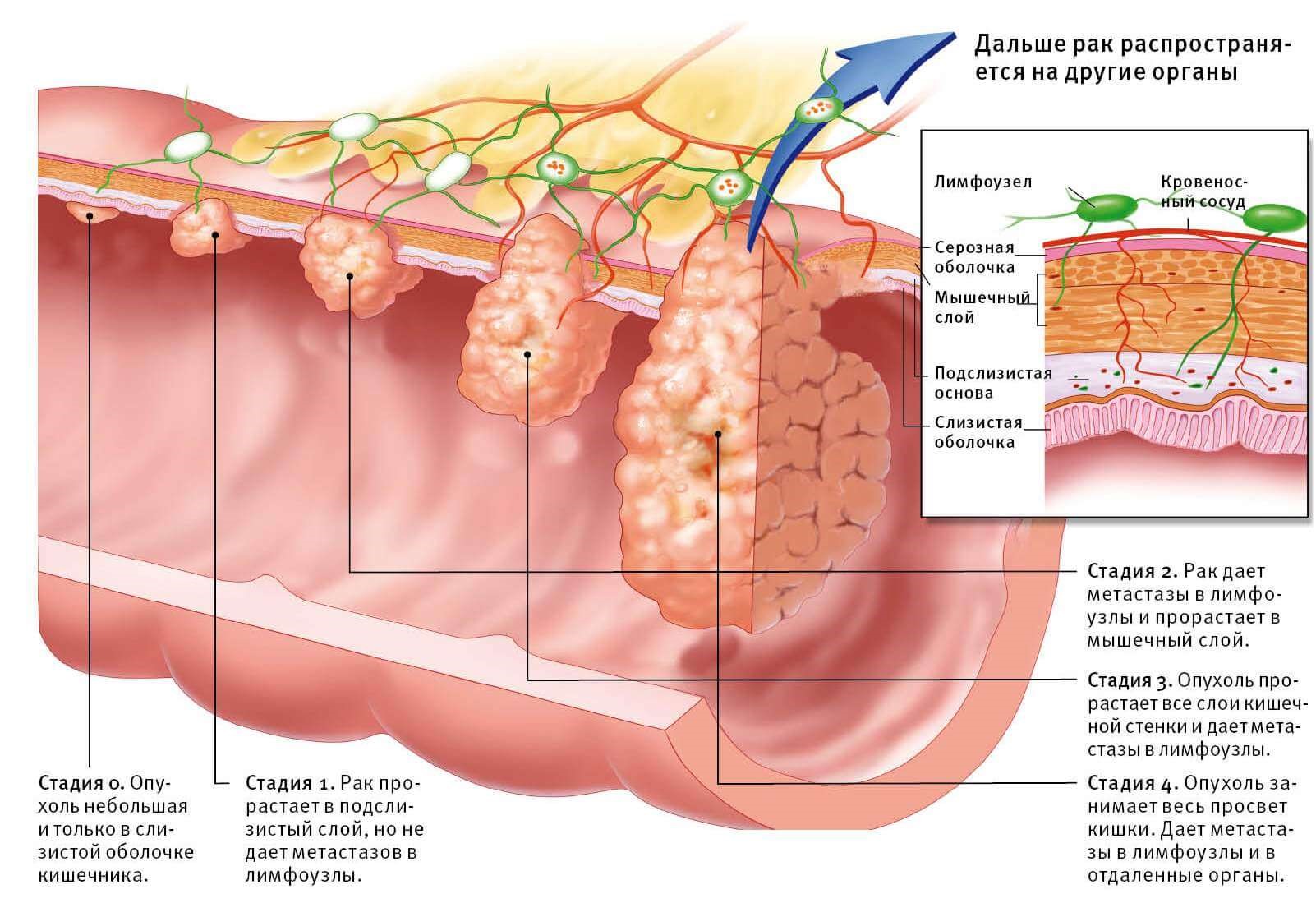
Нулевая стадия
Эта стадия считается предраковой и характеризуется появлением в кишечнике быстро делящихся клеток. Появляются они после перенесенных заболеваний кишечника и раковыми еще не считаются. Превратятся ли они в раковые, зависит от образа жизни пациента и сочетания других факторов. Происходит это примерно в трети случаев.
I стадия
Протекает практически бессимптомно, так как опухоль только-только образовалась и не беспокоит соседние органы. Единственными внешними проявлениями могут быть лишь небольшое расстройство желудочно-кишечного тракта и жидкий стул.
II стадия
Опухоль разрастается, поражая ткани кишечника на всю глубину, но метастазы еще не отмечаются. На этой стадии уже возможно появлений болей в брюшине, которые с раком пока не ассоциируются.
III стадия
Ткани, лимфоузлы и органы, расположенные рядом с очагом заболевания уже затронуты, а болевой синдром выражен гораздо сильнее. Появляются и другие характерные симптомы, которые зависят от конкретной формы и места расположения.
IV стадия
Данную стадию диагностируют в момент появление метастазов, распространяющихся по всему организму. Опухоль достигает настолько больших размеров, что полностью перекрывает кишечный проход. Каловые массы не могут исторгнуться из организма естественным путем, поэтому токсинами отравляют организм, нарушая, в том числе, нормальную работу других органов.
Выживаемость при раке кишечника
Выживаемость коррелирует с двумя факторами: стадией и пораженностью печени. Так, если печень затронута онкологией, а в очаге заболевания диагностирована IV стадия, то выживает не более 5% пациентов, а срок жизни редко превышает полгода.
Если же болезнь была обнаружена (чаще всего это происходит случайно) на первоначальном этапе, то выживает до 95%, а на II стадии – от 52% до 83%. Третья стадия онкологического заболевания дает 50-процентные шансы на успешное излечение. Все зависит от правильно и вовремя назначенного лечения.
Диагностика рака кишечника
- Анализы. Диагностика кишечной онкологии начинается с анализов. Самым первым из них должен быть анализ кала на предмет наличия следов крови. Помимо этого сдают кровь и мочу, делая развернутый анализ, в том числе, и на онкомаркеры.
- Колоноскопия или ретроманоскопия. Проведение подобных процедур ставит своей целью изучение тканей предположительного пораженного органа. В том числе, берутся образцы для последующего проведения биопсии. Люди из группы риска должны обследоваться ежегодно с помощью этих процедур, так реально диагностировать опухоль в момент ее появления.
- Ирригоскопия. Если от предыдущих процедур человек по каким-то причинам отказывается, то в кишечник вводят спецраствор, окрашивающий стенки кишок на рентгеновском снимке. Тогда все посторонние новообразования становятся хорошо заметны.
- Магниторезонансная терапия, компьютерная томография. Более точная диагностика положения, размеров, степени распространения онкологии. Позволяет составить максимально точный план излечения пациента.
Лечение рака кишечника
Чем раньше начинается лечение, тем выше шанс полностью выздороветь от кишечной онкологии. Различные народные методы могут лишь облегчить симптоматику заболевания на короткий период, никак не замедляя его развитие. Единственный эффективный метод – обратиться к доктору. Да, существует вероятность полностью выздороветь и на последней стадии, но такая вероятность составляет не более 5% от общего числа наблюдений.
Хирургическое вмешательство
Наиболее действенно на первых стадиях. Оперативное вмешательство заключается в удалении пораженного участка кишечника, а места срезов затем сращиваются, и функционал кишечника полностью восстанавливается.
Больший размер новообразования предполагает удаление значительной части кишечника. Здоровая часть выводится наружу с наложением колостомы. Такое состояние пациента дискомфортно и может доставлять болевые ощущения.
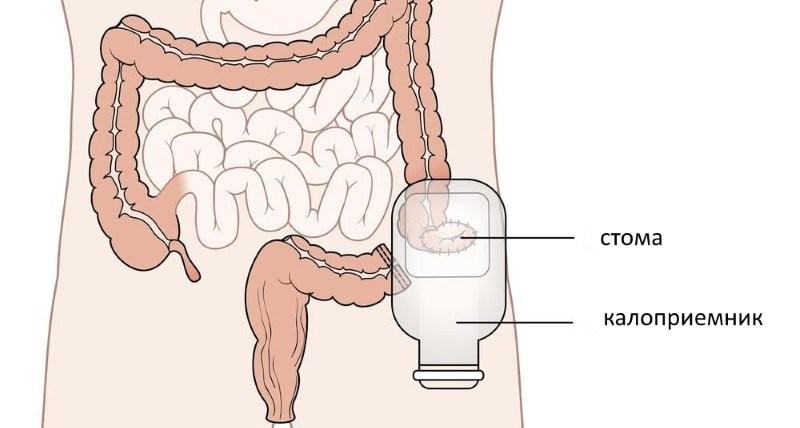
Химио- и радиотерапия
Применяется в том случае, когда хирургическое вмешательство уже неэффективно. Задача подобных видов терапии заключается в воздействии на раковые клетки с целью уменьшения их роста и скорости распространения по организму. Недостатками таких методов является ряд побочных эффектов, среди которых тошнота, рвота и выпадение волос.
Профилактика рака кишечника
Профилактика однозначно рекомендована людям в группе риска, но и всем прочим будет нелишне соблюдать правила предупреждения онкологии кишечника.
Основой профилактики является здоровый образ жизни. Это включает в себя двигательную активность и здоровое питание, а также отсутствие вредных привычек. Если говорить о здоровом питании, то для кишечника полезно потребление клетчатки в продуктах, ее содержащих. Особо полезными считаются капуста, цитрусовые, яблоки и различные ягоды. В них содержится клетчатка первого вида, которая бережнее всего относится к желудку и кишечнику.
Другой мерой, если не профилактики, то предупреждения болезни, является периодическое обследование у гастроэнтеролога. Особенно это касается людей из группы риска и людей пожилого возраста.








- Рак и его типы
- Рак головы и шеи
- Рак желудка
- Рак кишечника
- Рак легкого
- Диагностика рака лёгкого
- Методы лечения рака лёгкого
- Разновидности рака молочной железы
- Симптомы рака молочной железы
- Тройной негативный рак молочной железы
- Химиотерапия
- О лекарственных препаратах
- Доступное лечение онкозаболеваний
- Анти-HER2 терапия в лечении рака молочной железы
- Иммунотерапия
- Ингибиторы ангиогенеза
- Хирургическое лечение
- Ингибиторы ароматазы
- Препараты, подавляющие рецепторы эстрогена
- Другие модуляторы рецепторов эстрогена
- Обезболивание: что важно знать
- В Москве стартовала программа обучения психоонкологической помощи
- Алгоритм действий для эффективного обезболивания
- Методы реабилитации
- Реабилитационные учреждения
- Анемия
- Инфекционные осложнения, лейкопения и нейтропения
- Кровотечения и тромбоцитопения
- Тошнота и рвота
- Выпадение волос
- Повреждение кожи и её придатков
- Стоматит
- Видео для пациентов
- Симптомы рака
- Факторы риска развития рака
- Возраст и наследственность
- Вредные привычки и образ жизни
- Хроническое воспаление и инфекции
- Гормоны
- Ультрафиолетовое и радиоактивное излучение
- Денис Смоляков
- Психологическая помощь
- Проект СО-действие
- Психотерапевтическое отделение ГКБ №5
- Эмоционально-образная терапия онкологических пациентов
- Проект "О.П.О.Р.А"
- Юридическая поддержка пациента
- Установление инвалидности онкологическим больным
- Как оформить инвалидность
- Как получить льготные лекарства
- Как вернуть деньги за голосообразующий аппарат
- Инструкция о порядке прохождения и обжалования медико-социальной экспертизы (МСЭ) при установлении инвалидности
- Рак и его типы
- Рак головы и шеи
- Рак желудка
- Рак кишечника
- Рак легкого
- Диагностика рака лёгкого
- Методы лечения рака лёгкого
- Разновидности рака молочной железы
- Симптомы рака молочной железы
- Тройной негативный рак молочной железы
- Химиотерапия
- О лекарственных препаратах
- Доступное лечение онкозаболеваний
- Анти-HER2 терапия в лечении рака молочной железы
- Иммунотерапия
- Ингибиторы ангиогенеза
- Хирургическое лечение
- Ингибиторы ароматазы
- Препараты, подавляющие рецепторы эстрогена
- Другие модуляторы рецепторов эстрогена
- Обезболивание: что важно знать
- В Москве стартовала программа обучения психоонкологической помощи
- Алгоритм действий для эффективного обезболивания
- Методы реабилитации
- Реабилитационные учреждения
- Анемия
- Инфекционные осложнения, лейкопения и нейтропения
- Кровотечения и тромбоцитопения
- Тошнота и рвота
- Выпадение волос
- Повреждение кожи и её придатков
- Стоматит
- Видео для пациентов
- Симптомы рака
- Факторы риска развития рака
- Возраст и наследственность
- Вредные привычки и образ жизни
- Хроническое воспаление и инфекции
- Гормоны
- Ультрафиолетовое и радиоактивное излучение
- Денис Смоляков
- Психологическая помощь
- Проект СО-действие
- Психотерапевтическое отделение ГКБ №5
- Эмоционально-образная терапия онкологических пациентов
- Проект "О.П.О.Р.А"
- Юридическая поддержка пациента
- Установление инвалидности онкологическим больным
- Как оформить инвалидность
- Как получить льготные лекарства
- Как вернуть деньги за голосообразующий аппарат
- Инструкция о порядке прохождения и обжалования медико-социальной экспертизы (МСЭ) при установлении инвалидности
- АльфаСтрахование
- Онкологические учреждения России
- Онкологические учреждения г. Москвы
- Приволжский федеральный округ
16 февраля в Республиканской детской клинической больнице состоялась встреча, приуроченная к Международному дню детей, больных раком
5 февраля в Севастопольском городском онкодиспансере прошёл День женского здоровья
![Сергей Александрович Гордеев]()
Резекция (лат.resectio – обрезывание, срезывание) — операция удаления части органа или анатомического образования.
Резекция кишки выполняется с целью удаления пораженного ее участка в пределах здоровых тканей. После удаления пораженного участка кишки остаются два просвета кишки. Один приводящий, другой отводящий. Непрерывность кишечной трубки восстанавливается путем наложениея анастомоза. При этом формирование кишечного шва производится либо с помощью специальных сшивающих аппаратов, либо накладывается ручной кишечный шов.
В зависимости от характера поражения кишки, локализации и размеров очага поражения, резекция может быть секторальной, экономной, расширенной. Кроме того, отдельно выделяют резекции толстой и прямой кишки при опухолевых заболеваниях.
![Резекция кишки]()
- Стоимость: 130 000 - 280 000 руб.
- Продолжительность: 1-2 часа
- Госпитализация: 5-7 дней в стационаре
Анатомия кишки
Как анатомическое образование кишечная трубка начинается с двенадцатиперстной кишки, которая расположена забрюшинно, т.е. покрыта париетальной брюшиной (тонкой пленкой, выстилающей изнутри брюшную стенку). Таким образом, она изолирована от свободной брюшной полости и плотно фиксирована в забрюшинном пространстве. Двенадцатиперстная кишка имеет подковообразную форму, конечная ее часть переходит в тощую кишку. При этом место перехода подтянуто связкой Трейца и образует острый угол, который в норме предотвращает обратный заброс кишечного содержимого в двенадцатиперстную кишку. От связки Трейца начинается тонкая кишка. Она находится внутрибрюшинно, имеет достаточно длинную брыжейку, которая обеспечивает значительную ее подвижность. Длина тонкой кишки варьирует от трех до семи метров. Она разделена на два отдела: тощую и подвздошую кишку. Граница условна, поскольку не имеет анатомических ориентиров. Подвздошная кишка переходит в толстую кишку.
Кровоснабжение тонкой кишки происходит из верхней брыжеечной артерии, отходящей от аорты. От нее в брыжейке проходят тонкокишечные артерии (от 12 до 16 ветвей), которые делятся на тощекишечные и подвздошнокишечные ветви. Анастомозируя между собой они образуют аркады первого, второго и выше порядков, калибр которых уменьшается по мере приближения к кишке. У самой стенки они образуют непрерывный сосуд (краевой), от которого к стенке кишки отходят прямые короткие сосуды.
Венозный отток осуществляется обратным порядком по прямым венам, которые образуют широкие аркады, из них собираются вены тощей и подвздошной кишок. Все вены, сливаясь, образуют верхнюю брыжеечную вену. Последняя идет параллельно одноименной артерии, она собирает кровь от тонкой, слепой, восходящей ободочной, части поперечно-ободочной кишки.
Таким образом, благодаря аркадности обеспечивается достаточно богатое кровоснабжение тонкой кишки, что создает благоприятные условия для резекции и наложения анастомоза.
Лимфатическая система тоже развита широко. Основные коллекторы лимфоузлов располагаются в три ряда. Первый ряд лимфоузлов располагается вдоль брыжеечного края кишки, второй проходит на уровне сосудистых аркад, третий — по ходу главных ветвей верхней брыжеечной артерии. Однако некоторые лимфатические сосуды проходят в грудной лимфатический проток, минуя перечисленные заслоны из лимфатических узлов. Этим объясняется случаи быстрого метастазирования злокачественного процесса.
Толстая кишка является конечным отделом пищеварительного тракта и делится на отделы: слепую, ободочную и прямую кишку.
Толстая кишка кровоснабжается из систем верхней и нижней брыжеечных артерий, отходящих от аорты. Правая половина кровоснабжается от верхней брыжеечной артерии. Он нее к соответствующим оделам кишки (слепая, восходящая и часть поперечно-ободочной кишки) отходят подвздошно-толстокишечная, правая и средняя толстокишечные артерии. Левая половина ободочной кишки, сигмовидная и частично прямая кишка кровоснабжаются соответственно по отделам левой толстокишечной, сигмовидными и верхней прямокишечной артериями, отходящими от нижней брыжеечной артерии.
Венозная и лимфатическая системы сопровождают артериальную, причем особенность состоит в том, что первый лимфатический барьер находится в непосредственной близости от кишки в периферических сосудистых ветвлениях, а второй и третий – вокруг магистральных сосудов.
Сохранность Риолановой дуги очень важна при выполнении резекции различных отделов кишки.
Прямая кишка располагается в малом тазу, прилежит к крестцу, полностью находится забрюшинно. Длина кишки около 15 см. По форме имеет форму ампулы, имеет три изгиба. Согласно этим особенностям различают верхнеампулярный, среднеампулярный и нижнеампулярный отделы. Это разделение важно при выборе уровня резекции прямой кишки. Заканчивается прямая кишка заднепроходным каналом. Сложный сфинктерный аппарат, состоящий из наружного и внутренних сфинктеров, обеспечивает замыкательную функцию анального канала.
Прямая кишка имеет три основных источника кровоснабжения: верхнюю прямокишечную артерию (продолжение нижней брыжеечной артерии) и парные средние и нижние прямокишечные артерии, входящие в кровеносный бассейн внутренней подвздошной артерии.
Венозный отток осуществляется по одноименным венам. При этом они образуют в стенке кишки венозные сплетения.
Отток лимфы от верхнего отдела ампулы происходит по верхней прямокишечной артерии в лимфоузлы нижней брыжеечной артерии, что следует учитывать при выполнении резекции. От среднего отдела кишки лимфа отходит к лимфоузлам подвздошных артерий. От нижнего отдела — к паховым лимфоузлам. Кроме того, в процессе задействованы лимфоузлы брыжейки прямой кишки, т.н. мезоректума. Через них могут распространяться метастазы вдоль кишки.
Это очень важные знания, поскольку их использование на практике позволяет выполнять расширенные резекции с соблюдением принципов онкологической безопасности, о чем будет сказано ниже.
Показания к резекции тонкой кишки
В экстренной хирургии показаниями к резекции тонкой кишки являются следующие состояния:
В плановом порядке резекция кишки бывает показана при наличии новообразований тонкой кишки.
Доброкачественные образования в зависимости от размера могут быть удалены либо с использованием секторальной, либо экономной резекции с соответствующим восстановлении проходимости. При злокачественных новообразованиях производится расширенная резекция с клиновидной резекцией брыжейки и удалением проходящего в ней артериально-лимфатического комплекса, связанного с пораженным участком кишки.
Показания к резекции толстой кишки
Резекция по экстренным показаниям.
Нижний отдел кишечной трубки, к которому относится толстая и прямая кишка, имееют ряд особенностей. Прежде всего это сегментарное кровоснабжение, не такое обильное, как у тонкой кишки, а также очень агрессивная кишечная флора просвета нижних отделов. В этих условиях экстренная резекция не всегда может быть закончена наложением анастомоза. Слишком велика опасность несостоятельности. В подавляющем большинстве случаев производится так называемая обструктивная резекция кишки, при которой после удаления участка кишки с очагом поражения анастомоз не накладывается. Нижний (отводящий) коней кишки ушивается наглухо. Верхний (приводящий) выводится в виде колостомы на переднюю брюшную стенку.
Операция безопасна тем, что нет слабого звена — "анастомоза". Она выполняется при осложненных заболеваниях толстой кишки: разрывах дивертикула с образованием воспалительного инфильтрата или абсцесса, массивных ранениях кишки, острой обструктивной непроходимости, других ситуациях, сопровождающихся воспалением и некрозом стенки кишки.
Восстановление целостности кишки, наложение анастомоза производят в плановом порядке не ранее чем через четыре и более меяцев после обструктивной резекции.
Плановые операции на толстой кишке.
![Резекция кишки]()
Следует отметить, что плановая хирургия толстой и прямой кишки является одним из основных направлений хирургической деятельности нашего Центра. Плановые операции выполняются в основном по поводу:
- новобразований кишки (при доброкачественных и злокачественных опухолях);
- дивертикулярной болезни;
- долихосигмы.
При доброкачественных заболеваниях пораженные участки удаляются методом экономной резекции с анастомозом "конец в конец".
Рак толстой кишки требует более серьезных расширенных резекций. Смысл операции состоит не только в удалении раковой опухоли, но и в профилактике рецидива заболевания в отдаленные сроки. Поэтому резекция должна соблюдать определенные онкологические принципы. В зависимости от локализации раковой опухоли эти резекции дополняются удалением анатомических структур, по которым проходят пути распротранения раковых клеток.
Принципы операции включают широкую мобилизацию брыжейки с сохранением целостности фасции, центральное пересечение магистральных сосудов, питающих резецируемый сегмент кишки, с удалением всех коллекторов лимфооттока, тесно связанных с сосудистым комплексом.
Длина резецируемого участка кишки должна быть достаточной, операция должна включать удаление всех регионарных лимфоузлов, по которым возможно распространение раковых клеток.
Виды операций при раке толстой кишки
При раке левой трети поперечно-ободочной кишки, левого изгиба и нисходящей ободочной кишки выполняют левостороннюю гемиколэктомию — удаление трети поперечно-ободочной кишки с селезеночным изгибом, всей нисходящей ободочной кишки до начального отдела сигмовидной кишки.
Как было сказано выше, такой массивный объем резекции связан с особенностями кровоснабжения и лимфооттока. Мобилизацию кишки начинают с пересечения нижней брыжеечной артерии у места ее отхождения от аорты, что является профилактикой рецидива заболевания.
При поражении сигмовидной кишки объем вмешательства зависит от локализации злокачественного образования. При опухолях средней трети кишки выполняют ее резекцию. В зависимости от стадии и распространенности процесса возможно расширение резекции с перевязкой и пересечением нижней брыжеечной артерии. После удаления резецированного участка кишки анастомоз накладывается между нисходящей частью ободочной и ампулой прямой кишки.
При раке прямой кишки выбор метода резекции зависит от локализации раковой опухоли. При расположении опухоли в ректосигмоидном отделе или ампуле прямой кишки выполняется так называемая передняя резекция прямой кишки, которая не только позволяет радикально удалить опухоль, но и сопровождается хорошими функциональными результатами. Во время операции производится удаление верхних отделов прямой кишки и нижней части сигмовидной. Анастомоз накладывается между сигмовидной и оставшейся частью прямой кишки.
При поражении средней и нижней части прямой кишки, выполняется низкая передняя резекция. Операция включает удаление практически всей прямой кишки, ее брыжейки (мезоректума) вплоть до мышц анального сфинктера. Тотальная мезоректумэктомия в настоящее время является стандартом лечения опухолей прямой кишки, которые располагаются в ее нижнем отделе. При этом методе хирургического лечения частота возврата заболевания (рецидив) минимальна. После удаления части прямой кишки анастомоз накладывается между низведенным концом ободочной кишки и оставшейся самой нижней частью прямой кишки или анальным каналом. Эта операция считается сфинктерсохраняющей, однако, для разгрузки анастомоза и, следовательно, защиты может потребоваться формирование временной илестомы.
Виды анастомозов кишки
Способ восстановления целостности кишечной трубки после резекции зависит от анатомических условий и состояния кишки. Рассматривают три вида анастомозов.
- Анастомоз "конец в конец" (по типу восстановления труб газопровода) наиболее физиологичен и наиболее часто используется для восстановления целостности кишечной трубки.
- Анастомоз "бок в бок" накладывается в случаях несоответствия ширины просвета соединяемых концов кишки. В этой ситуации просветы кишечных трубок ушиваются наглухо, сбоку производится вскрытие просвета сближенных приводящей и отводящей петель. Накладывается боковой анастомоз.
- Анастомоз "конец в бок" накладывается в определенных условиях для обеспечения физиологичности поступления кишечного содержимого. Могут быть анастоматизированы участки тонкой кишки, например, при резекции желудка по Ру. Либо соустье накладывается между тонкой и толстой кишкой, например, при удалении правого фланга ободочной кишки (правосторонняя гемиколэктомия).
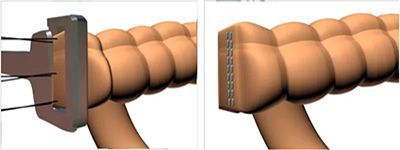
![Аппаратный шов при резекции кишки]()
По методам выполнения выделяют ручной и аппаратный шов. Разработка и внедрение в хирургическую практику сшивающих аппаратов произвело революционный прорыв в хирургии желудочно-кишечного тракта. Аппараты обеспечивают надежное, прецизионное наложение шва. Исключается зависимость качества наложения анастомоза от квалификации хирурга. Аппаратный анастомоз надежен, прежде всего, за счет трехрядного скобочного шва, создающего герметичное сшивание тканей.
Применение сшивающих аппаратов значительно ускорило и облегчило наложение надежных анастомозов в труднодоступных, неудобных для ручного шва местах и значительно облегчило выполнение сложных операций, в частности, при низких резекциях нисходящей ободочной и прямой кишки.
Следует заметить, что компания Auto Suture™ первой в мире стала применять титановые скрепки, которые не дают артефактов при магнитно-резонансной томографии , что в последующем стало мировым стандартом для сшивающих аппаратов.
Сшивающие аппараты делятся на три группы в зависимости от функционального предназначения:
Виды хирургического доступа при резекции кишки
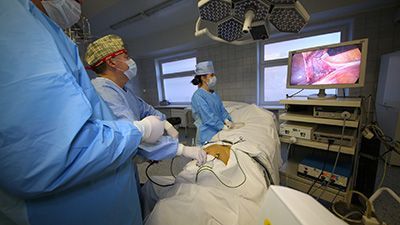
![Лапароскопическая операция резекция кишки]()
В настоящее время благодаря развитию новых технологий появились современные малоинвазивные способы хирургических вмешательств. В данном случае речь идет о лапароскопической резекции толстой кишки и прямой кишки, выполняемой через небольшие разрезы.
Таким образом, сегодня резекцию толстой кишки выполняют двумя способами: через лапаротомию и лапароскопически. Понятно, что операции через широкий разрез брюшной стенки более травматичны, хотя обеспечивают достаточный обзор и доступ к очагу поражения.
Лапароскопические операции значительно менее травматичны, однако требуют очень дорогого инструментария и оборудования. Кроме того, такие операции весьма специфичны и могут выполняться только обученными специалистами высокой квалификации.
Резекции правых отделов ободочной кишки начинают с пересечения заинтересованных сосудов. После выделения кишки (этап мобилизации) пораженная пется выводится через небольшой разрез передней брюшной стенки. Производится резекция и наложение анастомоза вне брюшной полости (экстракорпорально).
Накопленный опыт сегодня убедительно доказывает, что результаты лапароскопической резекции ничем не отличаются результатов резекций, выполненных открытым доступом. И даже напртив, оставляют за лапароскопической методикой несомненные преимущества:
- малотравматичность;
- низкий болевой синдром;
- раннюю активизацию, быструю реабилитацию больных;
- отсутствие осложнений, связанных с наличием лапаротомной раны (нагноение, образование послеоперационных грыж);
- низкий процент других осложнений, как в раннем, так и в отдаленном периоде.
В многопрофильной клинике ЦЭЛТ накоплен многолетний опыт лапароскопических резекций. Хирургическое отделение оснащено современным лапароскопическим высокотехнологичным оборудованием и инструментарием. Клиника лицензирована на выполнение онкологических операций.
В практическом отношении отработаны основные технические приемы, этапы операций на всех отделах ободочной и прямой кишки. Достигнуты хорошие результаты как в раннем, так и в отдаленном послеоперационном периоде. Проводится постоянный анализ результатов лечения, оперированные больные находятся под постоянным медицинским контролем. Мониторинг позволяет нам оценивать и улучшать достигнутые результаты.
Читайте также: