Дифференциальная диагностика острых заболеваний органов брюшной полости реферат
Обновлено: 05.07.2024
Обсуждаются принципы дифференциальной диагностики синдрома болей в животе. Представлены возрастные особенности синдрома. Приведены наиболее важные причины острых, рецидивирующих и хронических болей. Даются рекомендации по тактике врача.
Principles of differential diagnosis of abdominal pain
The principles of differential diagnosis of abdominal pain syndrome discusses. Age characteristics of the syndrome and the most important causes of acute, recurrent and chronic pain are presented. The recommendations on the tactics of a doctor are given.
Пожалуй, нигде больше, как в брюшной полости, широчайший спектр патологических состояний, самых разнообразных по строению и функции тканей и органов, не проявляется одним генеральным симптомом — болью. Вдобавок к этому боль, воспринимаемая пациентом как абдоминальная, может быть только иррадиацией боли из других регионов (плеврит, инфаркт миокарда). Боль нельзя измерить подобно тому, как мы это делаем по отношению к артериальному давлению или температуре тела. То, что один пациент воспринимает как нестерпимую, интенсивную боль, другой стоически охарактеризует как умеренную боль. И в то же время мало найдется жалоб на боли иной локализации, которые врач воспринимал бы с такой тревогой, как боли в животе. Т.е. субъективное чувство боли врач должен уметь объективно интерпретировать, находить иные признаки. Для нас этот процесс подобно выкладыванию мозаики вокруг основного и наиболее яркого камушка (боли). С той только разницей, что некоторые кусочки смальты еще надо отыскать, часть вообще недоступна, время ограничено, а цельную картину сложить надо. Но при выкладывании диагностической мозаики предстоит выполнить не только роль диагноста и лечащего врача, но еще аналитика и организатора, т.к. рядом с интернистом (педиатром) над этой же мозаикой начинают трудиться хирурги, радиологи, эндоскописты, биохимики и т.д.
Органы брюшной полости иннервируются двумя путями. Из собственных тканей и висцеральной плевры по веточкам вегетативной нервной системы формируется т.н. висцеральная боль. Из стенки брюшной полости и париетальной брюшины, снабжаемых веточками центральной нервной системы, исходит чувство т.н. соматической боли.
Висцеральные боли обычно локализуются по средней линии живота или рядом с ней. Основными причинами висцеральных болей являются быстрое повышение давления в полых органах, напряжение капсулы, интенсивное сокращение мышц. Чаще висцеральные боли манифестируют как колики, т.е. периодическое болезненное сокращение стенки кишки, чередующееся с относительно свободными от болей промежутками. В целом же висцеральные боли (колики) исходят из любых полых органов, проводятся по nn. splanchnici, воспринимаются как сжимающая, колющая или пронзающая боль, сопровождаются тошнотой, рвотой, бледностью, потливостью, беспокойством больного. Усиливаются в покое и облегчаются при поворотах в постели, ходьбе, маленькие дети сучат ножками. Дифференциальную диагностику (ДД) колик, исходящих из различных органов (см. табл. 1).
Дифференциальная диагностика колик, исходящих из разных органов
Пораженный
Орган
Светлый
интервал
Наиболее частая причина
Другие основные симптомы
Вспомогательные исследования
1-5 мин и меньше
нет или очень короткий
Остро возникшие боли интерпретируются по началу, интенсивности, месту возникновения и общему состоянию пациента. Точный ответ на эти вопросы важен для ДД хирургических и терапевтических острых болей в животе. Этот выбор всегда очень сложен и ответственен. Даже после, казалось бы, окончательного ответа на поставленный вопрос в пользу неоперативного, терапевтического лечения, в пользу т.н. терапевтических острых болей, врач должен постоянно возвращаться к проблемам ДД этих двух больших групп болей (хирургической и терапевтической). Острая боль может быть началом нового заболевания (например, аппендицит), или неожиданным проявлением хронического (пенетрация язвы желудка).
Для целей ДД важна стандартизация характеристик боли (табл. 2).
Диагностически значимые характеристики начала боли
Острая, неожиданная боль
Постепенное начало боли
Показаниями для консультации хирурга являются:
1. Боль в животе неясной этиологии.
2. Подозрение на наличие хирургической патологии.
3. Стабильный, выраженный или прогрессирующий болевой синдром с признаками ухудшения общего состояния.
4. Травма живота.
5. Рвота желчью или содержимым толстой кишки.
6. Абдоминальная мышечная защита, не снимаемая при отвлечении ребенка (ригидность брюшной стенки).
7. Вздутие живота с диффузным тимпанитом.
8. Признаки скопления в брюшной полости жидкости или крови.
Постепенно начинающиеся боли типичны для язвенной болезни желудка или 12-перстной кишки, гастрита, растяжения желудка, холецистита, низкой механической обструкции тонкой кишки, меккелевского дивертикулита, опухоли или инфаркта тонкой кишки, кисты брыжейки, мезоаденита, панкреатита, дивертикулита, колита, перфорирующей опухоли (обычно желудка или тонкой кишки), аппендицита, абсцессов брюшной полости, пиелонефрита, цистита, острой задержки мочи, камня мочеточника, сальпингоофорита, угрожающего аборта, простатита-везикулита, ущемленной грыжи.
Медленно начинающиеся боли типичны для неоплазм, хронических воспалительных процессов, обструкции толстой кишки опухолью.
Многие пациенты связывают начало болей с тупой травмой живота. Для врача очень важно соизмерить время начала болей и время травмы. Если есть совпадение, следует думать о разрыве внутреннего органа. Но нередко время начала болей и минимальной травмы совпадают случайно. Так, если пациент пожаловался на начало болей в спине после подъема тяжестей, но одновременно выясняется, что он прогрессивно худеет и отмечает быстрое насыщение во время еды, есть основания думать прежде всего о раке поджелудочной железы.
Сочетание локализации боли с симптомами раздражения брюшины и некоторыми другими признаками позволяет сразу выбрать группу болезней для ДД [3].
- Разлитые боли в животе с симптомом Щеткина — Блюмберга — диффузный перитонит. Разлитые боли без симптома Щеткина — Блюмберга — острый илеус: 1. Тонкокишечный (колики, рвота, запавший живот при высоком илеусе, метеоризм — при низкой непроходимости). Необходимо исследовать ворота возможных грыж, исключить спаечную непроходимость. 2. Непроходимость толстой кишки. Задержка стула и газов, рвота появляется поздно.
- Боли в эпигастральной области с раздражением брюшины — местный перитонит при перфорации язвы (живот как доска), острый панкреатит (мягкая мышечная защита).
- Боли в эпигастральной области без раздражения брюшины — острый гастрит, панкреатит, дебют аппендицита (через несколько часов боли опускаются вправо вниз), плевропневмония, перикардит, инфаркт миокарда, диабетическая кома, коллагенозы, порфирия, расслаивающая аневризма аорты.
- Боли в околопупочной области с раздражением брюшины — серозный перитонит.
- Боли в околопупочной области без раздражения брюшины — механический илеус, пупочная грыжа, острый энтероколит, раздраженная толстая кишка.
- Боли в правом подреберье с раздражение брюшины — острый холецистит, перфорирующая или пенетрирующая язва 12-перстной кишки, острый панкреатит, острый перигепатит, острый аппендицит.
- Боли в правом подреберье без раздражения брюшины — холелитиаз, абсцесс печени, острая застойная печень, гепатит, правосторонняя плевропневмония, почечная колика, опоясывающий лишай.
- Боли в левом подреберье с раздражением брюшины — перфорация язвы желудка, панкреатит, разрыв пищевода, разрыв селезенки.
- Боли в левом подреберье без раздражения брюшины — инфаркт селезенки или другие варианты поражения селезенки и левой почки, панкреатит, плеврит, инфаркт миокарда, ущемленная диафрагмальная грыжа.
- Боли в правой подвздошной области с раздражением брюшины — острый аппендицит, аднексит, разрыв маточной трубы, перекрут кисты яичника.
- Боли в правой подвздошной области без раздражения брюшины — энтерит регионарный, острый илеит, срединные боли, поражения яичника, меккелевский дивертикулит, панкреатит, тромбоз тазовых вен, паховая грыжа, коксит.
- Боли в левой подвздошной области с раздражением брюшины — острый дивертикулит. Остальное симметрично.
- Боли в левой подвздошной области без раздражения брюшины — дивертикулез толстой кишки, раздраженная толстая кишка, остальное — симметрично.
- Боли в надлобковой области — острая задержка мочи, расслаивающая аневризма аорты, острый тромбоз подвздошных сосудов.
Диагностика и ДД болей в животе зависят от возраста, пола, сопутствующих заболеваний, питания, генетических факторов, влияния внешней среды [4, 5].
Наиболее вероятные причины болей у детей первого года жизни:
• Аномалии развития 1
• Меконеальный илеус 2
• Некротизирующий энтероколит 3
• Инфантильные колики 5
• Инфекция мочевыводящих путей
Наиболее вероятные причины болей у детей в возрасте 2-5 лет:
• Инфекция мочевыводящих путей
• Пурпура Шенлайн — Геноха
Наиболее вероятные причины болей у детей в возрасте 6-11 лет:
• Инфекция мочевыводящих путей 10
• Пурпура Шенлайн — Геноха 12
Наиболее вероятные причины болей у подростков в возрасте 12-18 лет
• Воспалительные заболевания таза
• Внематочная беременность 15
1. Наиболее вероятными аномалиями развития кишечника, проявляющимися у новорожденных, в грудном и раннем детском возрасте, являются:
Атрезия кишечника и стенозы. Клинику определяет уровень обструкции. Высокая обструкция (атрезия пилорического отдела, пилоростеноз, атрезия 12-перстной кишки, кольцевидная поджелудочная железа и т.д.). Признаки: гидрамнион, большое количество желудочного содержимого, рвота (желчная рвота при обструкции ниже фатерова сосочка). УЗИ — желудок большого объема, гипертрофированный привратник, расширенная 12-перстная кишки. Рентген — отсутствие газов в кишечнике. Атрезия тощей кишки. Атрезия подвздошной кишки . Синдром маленькой нисходящей толстой кишки.
При аномалиях кишечника исключить хромосомные аномалии, пороки пищевода, сердца и почек.
2. Мекониальный илеус. Муковисцедоз. Вздутый живот, большой объем желудочного содержимого. Рвота желчью. Видимая перистальтика. Рентген — большие вздутые петли кишечника. В газовых скоплениях в нижних отделах живота видны гранулярные уплотнения. Интраперитонеальные кальцинаты — при перфорации во внутриутробном периоде.
3. Некротизирующий энтероколит — некротизирующее воспаление желудочно-кишечного тракта чаще в терминальном отделе подвздошной кишки и в толстой кишке. Группа риска — недоношенные дети, маловесные, после перинатальной асфиксии. Клинические — непереносимость пищи, рвота желчью, вздутый болезненный бледный (позднее — гиперемированная отечная брюшная стенка) живот, отсутствие кишечных шумов, пневматоз стенки кишки, стул с кровью и слизью, централизация кровообращения, артериальная гипотония, дыхательная недостаточность, метаболический ацидоз, тромбоцитопения, перитонит, угроза перфорации кишки.
4. Инвагинация — едва ли не самая частая причина обструкции кишечника у детей младшего возраста (чаще у мальчиков). Распространенность 1-4 на 1000 живорожденных. Обычно причину инвагинации выяснить не удается. Связи между инвагинацией и характером питания не выявлено. Обсуждается роль энтеро- и ротавирусов. В 10-15% всех случаев инвагинация может развиться на фоне полипозов, Меккелева дивертикула, геморрагического васкулита (пурпура Шенлейн — Геноха), тупой травмы живота с гематомой тонкой кишки или брыжейки, гельминтозов, инородных тел, липом, длительного парентерального питания, предшествующих диарей. У детей старше 6 лет наиболее частой причиной инвагинации считают лимфому или свинцовую интоксикацию. Инвагинация дебютирует как спастического характера периодически возникающие боли в животе, сопровождающиеся криком ребенка и приведением ног к животу. На первых этапах между эпизодами болей возможны светлые промежутки. Напряжение мышц брюшной стенки, угнетение сознания, судороги появляются позже. С учетом того, что в анамнезе нередко регистрируются вирусные инфекции, в качестве первоначального диагноза иногда ссылаются на отит или иные воспалительные состояния. Регургитация и диарея коррелируют с длительностью болевого эпизода до врачебного вмешательства. Среди леченых консервативно у 6-7% повторный эпизод инвагинации развивается в ближайшие сутки, еще у 9-10% — в ближайшие 4 месяца. Результаты консервативной терапии инвагинации у детей старшего возраста значительно хуже, чем у детей младшего возраста. Среди оперированных младенцев повторный эпизод инвагинации регистрируется у 10-12%. Инвагинация может сохраняться несколько суток, если обструкция кишечника неполная. В этом случае периодически возникают боль в животе и симптомы энтероколита. У детей старшего возраста описан вариант рецидивирующей инвагинации с самостоятельным завершением обструкции.
5. Диагноз инфантильных колик — диагноз исключения. Могут наблюдаться при непереносимости лактозы. Инфантильный тип обусловлен дефектом гена лактазы в структурной части и прогностически крайне тяжел. Взрослый тип — результат полиморфизма гена в регуляторной части. Встречается у 30-40% европейцев и у 90-100% азиатов. Клиническая картина (боли в животе, вздутие, головные боли, анемия, остеопороз) вариабельна в зависимости от полиморфизма гена, характера питания, сопутствующих состояний.
6. Аппендицит — при всей, казалось бы, банальности диагноза, весьма сложен для диагностики, особенно у детей младшего возраст. Около 2% детей, оперированных по поводу аппендицита, младше 3 лет. В этой группе аппендицит несравнимо более грозное заболевание, чем у подростков и взрослых, т.к. частота перфорации, по некоторым публикациям, достигает 90%. Это обусловлено тем, что анамнез представляют родители, а не сам больной. Время начала болезни узнать невозможно. Ребенок боится осмотра и сопротивляется ему. Отсутствует анорексия, а рвота и понос более выражены, чем у старших. Так как гастроэнтерит у детей раннего возраста встречается очень часто, сведения о разжиженном стуле никак не наводят врача на мысль об аппендиците. Проблему иногда помогает решить наличие диареи у сиблингов, что, конечно, свойственно инфекционным гастроэнтеритам. У детей младшего возраста нет характерной миграции боли. В точку Мак-Бурнея боль мигрирует только через несколько часов после ее появления. Этот срок может затягиваться до 3 суток. Чем младше ребенок, тем реже боль локализуется в нижнем правом квадранте живота, оставаясь разлитой. Классический признак раздражения брюшины, получаемый резким отрывом ладони после глубокого медленного давления, в этой возрастной группе бесполезен. Этот тест приводит к гипердиагностике перитонитов. Значительно плодотворнее определять мышечную защиту путем перкуссии. Ректальное исследование болезненно само по себе и мало что дает для диагноза.
У детей раннего и младшего возраста целесообразно выполнить обзорную рентгенографию брюшной полости. Если, при наличии соответствующей клинической картины, удалось визуализировать копролит, то диагноз аппендицита можно считать достоверным. Свободный воздух в брюшной полсти при перфоративном аппендиците — большая редкость (0-4%), поэтому искать данный признак нет смысла. У детей сходную с аппендицитом клиническую картину дают мезоадениты, особенно сальмонеллезной этиологии и при вирусных инфекциях.
7. Мезоаденит симулирует аппендицит. Воспаленные лимфатические узлы брыжейки осложняют течение бактериальной (иерсиниоз) или вирусной инфекции (аденовирусы, корь). Диагноз облегчается при наличии признаков респираторной инфекции (конъюнктивит, фарингит) и подтверждается данными ультразвукового исследования или компьютерной томографии.
8. Гастроэнтерит — самая частая причина болей в животе у детей. По нашим данным, не менее чем у 50% всех детей, доставленных в скоропомощную детскую больницу с синдромом болей в животе, исключается диагноз хирургической патологии и выявляется гастроэнтерит. Диарея нередко присоединяется после манифестации болей, лихорадки и интоксикации. Из вирусных агентов чаще встречаются ротавирусы, аденовирусы, энтеровирусы, вирус Норволк. Из бактериальных возбудителей — кишечная палочка, сальмонелла, шигелла, иерсиниа, кампилобактер.
9. Острый запор, как правило, органический. Хронический запор обычно функциональный (низкошлаковая диета). Боль локализуется преимущественно в левой половине живота и над лобком.
10. Признаком инфекции мочевыводящих путей являются лихорадка, учащенное болезненной мочеиспускание, боли в низу живота и над лобком, пиурия и бактериурия.
11. Травма живота чаще тупая, а не проникающая. Сочетается с повреждением кожи, мышц, интрамуральными гематомами, могут наблюдаться перфорация кишечника, разрыв или гематома печени или селезенки, отрыв органа от сосудистой ножки.
12. Пурпура Шенлейн — Геноха манифестирует болями в суставах, лихорадкой, кожной пурпурой преимущественно на ногах (пурпура после пальпации), лейкоцитозом, повышением концентрации IgA, гематурией и протеинурией.
13. Холелитиаз характеризуется периодически усиливающимися болями в верхнем правом квадранте живота, иррадиирующими в угол лопатки или в спину. Возможны рвота, бледность, потливость, тахикардия, позднее — желтуха. Чем младше ребенок, у которого обнаружен холелитиаз, тем больше вероятности, что у него не диагностированы ранее субклиническая гемолитическая анемия, хронический вирусный гепатит, семейная гипербилирубинемия или перенесен в перинатальном периоде синдром сгущения желчи. Кроме того, в качестве фактора риска известно тотальное парентеральное питание.
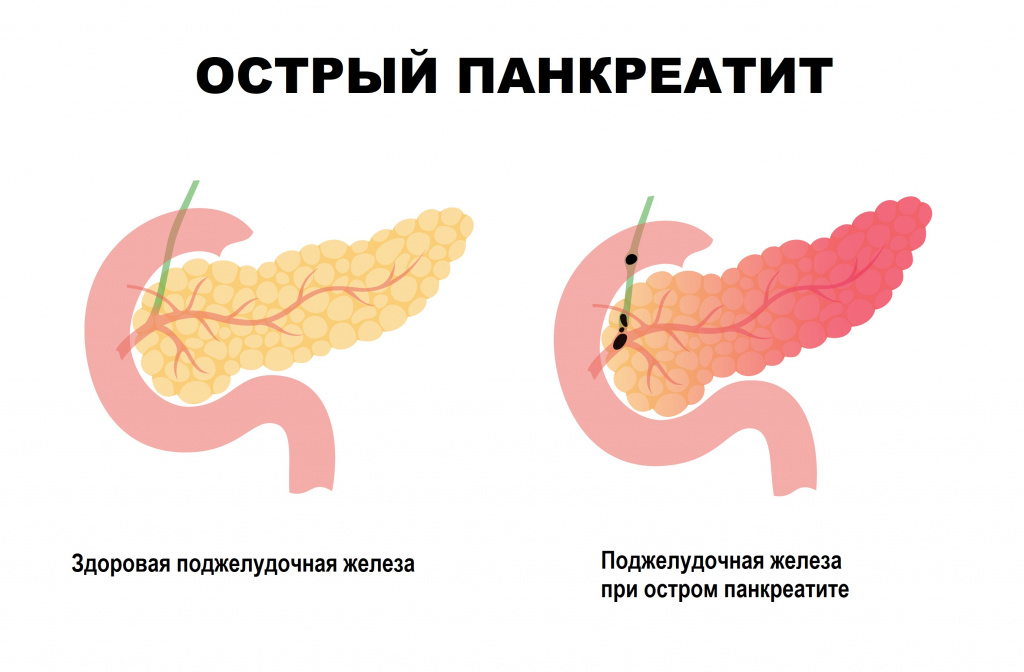
14. Острый панкреатит у детей встречается нечасто. Провокаторами панкреатита у подростков являются алкоголь, травмы. Панкреатит возможен на фоне инфекции, приема лекарственных препаратов (особенно аспарагиназы), врожденных аномалий вирсунгова протока, муковисцидоза, гемоглобинопатий, полного парентерального питания. Состояние детей тяжелое, ноги подтянуты к животу. Характерно повышение концентрации амилазы, липазы и эластазы. В дебюте в 10-15% случаев концентрация амилазы не изменяется. После атаки острого панкреатита концентрация амилазы возвращается к норме быстрее, чем концентрация липазы или эластазы. Эхография или КТ позволяют обнаружить отек, увеличение органа, очаги некроза и кальцинаты как исход воспаления.
15. У девочек и девушек-подростков при болях в животе всегда следует тщательно собрать гинекологический анамнез, помнить о вероятных — беременности, аборте, инфекции малого таза.
16. У мальчиков и юношей-подростков боли внизу живота могут быть связаны с грыжами, застоем в малом тазу, травмами, передающимися половым путем инфекциями, орхоэпидидимитами.
О.В. Никандрова, В.М. Делягин, А. Уразбагамбетов
Федеральный научно-клинический центр детской гематологии, онкологии и иммунологии, г. Москва
Делягин Василий Михайлович — доктор медицинских наук, заведующий отделом педиатрии и реабилитации детей и подростков
Острый живот – клинический симптомокомплекс, развивающийся при повреждениях и острых хирургических заболеваниях органов брюшной полости. Острый живот не является окончательным диагнозом. Этим термином чаще пользуются в тех случаях, когда не удается установить точный диагноз острого хирургического заболевания, а ситуация требует экстренной госпитализации больного.
Клиническую картину острого живота могут обусловить повреждения органов брюшной полости и забрюшинного пространства, воспалительные заболевания, такие как перитонит, острый аппендицит, острый холецистит, острый панкреатит, а также прободение органов брюшной полости, внутренние кровотечения в брюшную полость, забрюшинное пространство, непроходимость кишечника, заболевания половых органов (перекрут ножки кисты, опухоли яичника, воспалительные процессы в придатках матки) и другие заболевания.
Код протокола: 06-062o "Острый живот"
Факторы и группы риска
Диагностика
Частым симптомом являются тошнота и рвота, которые могут возникнуть в первые часы и даже минуты заболевания.
Задержка стула и прекращение отхождения кишечных газов связаны с механической или динамической непроходимостью кишечника.
В связи с тем, что на раннем этапе заболевания характерная нозологическая симптоматика, соответствующая конкретным заболеваниям и травмам брюшных органов, может быть стерта и затушевана перитонеальным симптомокомплексом, дифференциальная диагностика нозологических причин острого живота на догоспитальном этапе нецелесообразна.
Лечение
Существенную роль имеет анамнез (впервые обратился за помощью или ранее был осмотрен врачом и был установлен диагноз), тщательный осмотр и наблюдение за поведением больного.
Следует обратить внимание на признаки и симптомы заболевания: характер и локализацию болей, наличие симптомов раздражения брюшины, уровень температуры, пульса, АД, цвет кожных покровов, сознание.
При наличии сопора или комы, заострения черт лица, синюшности губ, бледности кожных покровов, снижения АД (характерных признаков нарушения гемодинамических показателей) необходимо провести медикаментозное лечение: реополиглюкин (полиглюкин или глюкоза 5% раствор) с кортикостероидами, например, преднизолоном 60-120 мг внутривенно капельно. Не давать еды и питья.
При подозрении на желудочно-кишечное кровотечение назначить: этамзилат 12,5% - 2-4 мл в/в или в/м.
При ухудшении гемодинамики при желудочно-кишечном кровотечении (снижении АД, тахикардии) - полиглюкин (реополиглюкин) внутривенно капельно до стабилизации систолического АД на уровне 90-100 мм рт. ст.
При критическом падении АД, не поддающемся воздействию инфузионной терапии ввести допамин 0,5% раствор до 5 мл в инфузионном растворе.
Экстренная доставка в хирургическое отделение на носилках, лежа. При желудочно-кишечных кровотечениях больные транспортируются с опущенным головным концом. Задержка с госпитализацией (с оказанием специализированной хирургической помощи) приводит к развитию жизнеопасных осложнений.
Для цитирования: Минушкин О.Н. Абдоминальная боль: дифференциальная диагностика, возможные лечебные подходы. РМЖ. 2002;15:625.
МЦ Управления делами Президента РФ, Москва
Органы брюшной полости обычно не чувствительны ко многим стимулам, которые при действии на кожу провоцируют сильную боль. Порезы, разрывы или другие повреждения внутренних органов брюшной полости не вызывают болевых ощущений. Основными воздействиями, к которым висцеральные болевые волокна чувствительны, являются растяжение или нарушение стенки кишечника. Это могут быть: натяжение брюшины (например, при опухоли), растяжение полого органа (например, при желчной колике) или сильные мышечные сокращения (например, при кишечной непроходимости). Нервные окончания волокон, отвечающих за боль в полых органах (кишечник, желчный пузырь, мочевой пузырь), локализуются в мышечных слоях. В паренхиматозных органах (печень, почки, селезенка) нервные окончания находятся в их капсуле и отвечают на ее растяжение при увеличении объема органа. Брыжейка, париетальная плевра и перитонеальная выстилка задней стенки брюшной полости чувствительны к боли, тогда как висцеральная плевра и большой сальник – нет. Для появления боли скорость нарастания напряжения должна быть достаточно большой. Постепенное же нарастание напряжения, например, такое, как при опухолевой обструкции желчевыводящих путей, может долго протекать безболезненно.
Воспаление и ишемия также способны вызывать висцеральную боль, при этом воспаление может повышать чувствительность нервных окончаний и снижать порог чувствительности к боли от других стимулов (в том числе и в процессе развития одного заболевания в разные его фазы). В механизмах возникновения и прогрессирования боли при воспалении участвуют многие биологические активные вещества (брадикинин, серотонин, гистамин, простагландины и др.).
Перечисленные коротко патофизиологические механизмы формирования абдоминальной боли являются исходной трудностью, нередко приводящей к поздней, в лучшем случае отсроченной диагностике. Вот почему повторное обращение к этой проблеме всегда является важным и полезным.
Первую группу составляют внутрибрюшные очаговые гнойные воспалительные процессы и их осложнения.
Острый аппендицит. Независимо от первоначальной локализации боли, в дальнейшем у абсолютного большинства больных боли и симптомы раздражения брюшины локализуются в правом нижнем отделе живота, фиксируется нарастающий лейкоцитоз и увеличение СОЭ. При отсутствии тенденции к нормализации названных показателей и при нарастании симптоматики показана лапаротомия. Необходимо иметь в виду и левостороннюю локализацию процесса при полном обратном расположении органов.
Нагноение кист и дивертикулов червеобразного отростка: клинических признаков, отличающих эту патологию от острого аппендицита, нет, но они могут появиться при проведении ургентного ультразвукового исследования.
Холецистит, эмпиема и водянка желчного пузыря. Локализация боли в правом верхнем отделе живота с симптомами раздражения брюшины или без таковых. Лейкоцитоз со сдвигом формулы влево и увеличение СОЭ. При обострении хронического холецистита у пожилых, при закупорке пузырного протока без признаков воспаления указанные признаки могут отсутствовать. Эту же симптоматику может продемонстрировать и острый аппендицит (при значительной длине и расположении аппендицита).
Наиболее надежным диагностическим приемом в данной ситуации является ультразвуковое исследование, так как рентгенологическое исследование при остром и обострении хронического процесса оказывается неэффективным.
Дивертикулит. Преимущественно в сигмовидной кишке; болезненность и симптомы раздражения брюшины, главным образом в левом нижнем отделе живота. Чаще болеют пожилые люди, страдающие патологией толстой кишки, нередко обострению предшествуют стойкие запоры (редко послабления). Нередко имеются явления частичной кишечной непроходимости и кровь в кале. Колоноскопия и ирригоскопия в этой ситуации противопоказаны. Анамнез, клиническое наблюдение и динамическое ультразвуковое исследование являются наиболее адекватными диагностическими приемами.
Острый аднексит. Симптомы раздражения брюшины незначительны. По клинико–лабораторным данным может быть сходен с любой острой очаговой патологией. Диагностический прием наиболее адекватный – ультразвуковое исследование, при неэффективности – лапароскопия.
В представленной группе болезней (особенно на ранней стадии) следует отметить преобладание местных симптомов над общими расстройствами. В осложненной стадии болезни – при стабилизации местных проявлений начинают нарастать и выходить вперед общие расстройства и интоксикация в первую очередь.
Перитонит (острый, хронический).
Эта группа болезней четко делится на две подгруппы: первую составляет острый перитонит, в диагностике которого основную роль играет предшествующий анамнез (за исключением дебюта язвенной болезни у молодых); вторая – хронические формы перитонита, диагностика которых крайне сложна. Положение облегчается, если основное заболевание известно и его продолжением или осложнением является процесс в брюшной полости.
Кишечная непроходимость (острая, хроническая). По механизму развития: механическая (спаечная, вследствие ущемления грыжи, опухоли, инвагинации – чаще у детей). У взрослых нередко причиной инвагинации являются полипы кишки, язвенные рубцы, закупорка просвета инородными телами (желчные камни, безоары и др.). При обтурации – боль схваткообразная, при странгуляции – наряду со схватками боль постоянна (часто явления шока); паралитическая (вследствие расстройства иннервации и кровоснабжения кишечной стенки), интоксикационная, вследствие тромбоза и эмболии мезентериальных сосудов, инфаркта брыжейки, после тяжелых операций, при перитоните, при тяжелых инфекциях, нервнорефлекторно; лекарственная – при лечении ганглиоблокаторами, b -адреноблокаторами в больших дозах и др.
В диагностике этой группы больных большое значение имеет тщательный анализ анамнестических данных (в т.ч. лекарственный) и общего состояния больного, в частности, сосудистых поражений у пожилых и старых людей, страдающих заболеваниями сердца и сосудов, приводящих к тромбозу и эмболии мезентериальных вен. При этом важным диагностическим признаком являются кровянистые жидкие испражнения. Эта группа больных является наиболее рельефной и понятной в практическом отношении. Особого внимания заслуживает хроническая (или частичная) кишечная непроходимость, которая часто является ранним симптомом опухолевой непроходимости и требует очень тщательного обследования больного с обязательным использованием колоноскопии. Не менее значимой является также группа с лекарственной паралитической непроходимостью, и в этом отношении лекарственный анамнез является ведущим, что позволяет избежать ненужного хирургического вмешательства.
Болезни, которые начинаются с болей и сопровождаются развитием желтухи:
а) острый и хронический калькулезный холецистит;
в) острый или обострение хронического панкреатита;
г) прогрессирующий стеноз терминального отдела общего желчного протока;
д) рак желчного пузыря, общего желчного протока и пожелудочной железы;
е) болезни печени: острый и обострение хронического гепатита, цирроз печени, первичный склерозирующий холангит, метастатическая печень.
Основной анализируемый признак – желтуха. Из лабораторных тестов наибольшее значение для подозрения о ее механическом характере имеет определение щелочной фосфатазы. Дальнейшая программа исследования, уточняющая характер и патогенез желтухи, должна строиться следующим образом:
Ультразвуковое исследование (выявляющее билиарную гипертензию – протоковую и внутрипеченочную; нередко при этом определяется и уровень препятствия. Им может быть не только открыта программа исследования, но и закончена).
Эндоскопия верхних отделов желудочно–кишечного тракта (могут быть получены относительные признаки поражения поджелудочной железы, поражение фатерова соска, опухоли желудка и двенадцатиперстной кишки, парафатеральный дивертикул с явлениями дивертикулита).
Ретроградная панкреатохолангиография (поражение панкреатических, общих желчных и печеночных протоков, камни в них, обтурирующая патология).
Лапароскопия (имеет преимущество в случаях, когда предыдущие методы не позволили уточнить диагноз, а клиническая картина заболевания свидетельствует о нарастании острого процесса – операция становится неизбежной. С помощью лапароскопии нередко удается не только установить уровень обтурации, но и провести разгрузку билиарной системы (дренировать желчный пузырь, рассматривая это как первый этап операции, дренировать малую сальниковую сумку и др.).
Поскольку основным симптомом ПАС является боль, то и основным диагностическим приемом для выяснения ее причин является метод дифференциальной диагностики. Программа исследования формируется в зависимости от симптомов, входящих в конкретный синдром. В качестве основного симптома ПАС, кроме боли, могут быть:
- нарастающая анемия
- падение артериального давления
- повышение температуры тела
- стойкий запор
- рвота
- понос
- изменение мочевого осадка
- желтуха
- изменения в биохимическом спектре крови.
Так, острая боль в животе и лихорадка – могут быть при острой пневмонии, базальном плеврите, остром перикардите, ревматическом кардите, тиреотоксическом кризе, периодической болезни, ненагнаивающемся панникулите (болезнь Вебера–Крисчена – кожно–висцеральном, висцеральном, абдоминальном вариантах), остром мезадените, пиелонефрите, опоясывающем лишае, геморрагическом васкулите и воспалительных заболеваниях органов брюшной полости; острая боль в животе и падение артериального давления – наблюдаются при остром инфаркте миокарда, остром панкреатите, расслаивающей гематоме брюшного отдела аорты, острой надпочечниковой недостаточности, при разрыве трубной беременности, перфорации язвы желудка, остром нарушении мезентериального кровообращения и т.д. Каждый симптомокомплекс позволяет ограничить круг нозологических форм и сделать диагностику вероятной, а так как в каждый симптомокомплекс входят острые заболевания органов брюшной полости, то и программа исследования должна строиться так, чтобы либо подтвердить их, либо отвергнуть. При этом во всех случаях после проведения общепринятого исследования применение инструментальных методов следует начинать с ультразвукового, который нужно проводить следующим образом:
Рассматривая эту группу заболеваний, следует иметь в виду:
Прекоматозные состояния у больных, страдающих сахарным диабетом (гипергликемия, ацетоурия, гипогликемия).
Тиреотоксический криз. Повышение температуры тела до фебрильных цифр, гиперемия и цианоз кожных покровов, особенно щек, шеи и конечностей, тахикардия до 150–160 ударов в минуту, увеличение пульсового давления, учащение дыхания, появление или нарастание психических расстройств. Очень часто возникают боли в животе, сопровождающиеся рвотой, диареей, что и служит причиной диагностики острого живота. Нередко тиреотоксический криз сопровождает желтуха, что является признаком нарастающей печеночной недостаточности. Скрининг–тестом тиреотоксического криза может служить определение в плазме крови концентрации связанного с белком йода (СБЙ), которая, будучи повышенной при тиреотоксикозе, резко возрастает во время криза. Вторым тестом является терапия ex juvantibus: внутривенное введение блокаторов синтеза тиреоидных гормонов – тиамазол в дозе 100 мг и b -блокаторов в дозе 2–10 мг (эффект около 3–4 часов).
Гипотиреоидная кома:
В диагностике помогает выявление гиперхолестеринемии, снижение уровня СБЙ ниже 3,5 мг%; из клинических данных – низкое артериальное давление, брадикардия, гипотермия, урежение дыхания, олигурия–анурия.
Хроническая надпочечниковая недостаточность (криз): обращает на себя внимание пигментация кожи и слизистых; как правило, всегда имеются провоцирующие моменты.
Вторичная порфирия (в основе классической картины лежит парез капилляров брюшной полости). Определяется только корпопорфирин.
Тетания (развивается при снижении уровня кальция, известно два клинических варианта: первый – с затруднением дыхания по типу удушья и второй – с болями в животе, связанными с парезом кишечника (выраженным в разной степени). В диагностике – симптом Хвостека, удлинение интервала Q–Т на ЭКГ, снижение уровня кальция. Клинические проявления купируются в/венным введением раствора кальция.
Эссенциальная гиперлипидемия.
Хроническая почечная недостаточность.
В целом диагностика их не сложна, основным и необходимым условием является напоминание, что они должны быть введены в круг нозологических форм, схожих по симптоматике.
Системные васкулиты (абдоминальный вариант узелкового артериита, капилляротоксикоз). При их диагностике следует помнить, что геморрагические высыпания могут быть и на коже; высокая артериальная гипертензия, артралгии, кровянистая рвота, примесь крови в кале и отсутствие органических изменений отмечаются при программном обследовании.
Сухотка спинного мозга. Знание ее в последнее время приобретает определенный смысл, т.к сифилис неуклонно растет. Если анализ болей в животе вызывает подозрение на наличие спинной сухотки, следует искать и другие симптомы этого страдания: глазные симптомы (анизокория, птоз, рефлекторная неподвижность); нарушение рефлексов (коленные снижены, отсутствуют); явления атаксии; атрофия зрительного нерва.
Диагноз табеса абсолютно достоверен при наличии 4–х симптомов и весьма вероятен при наличии 3–х. Из лабораторных подтверждений необходима реакция Вассермана и исследование спинно–мозговой жидкости.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Острый живот: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Такое состояние расценивается как жизнеугрожающее и требует срочной медицинской помощи для постановки диагноза и при необходимости проведения операции.
К основным симптомам, свидетельствующим о том, что нужно безотлагательно вызвать бригаду скорой помощи, относятся: острая боль в брюшной полости, интоксикация, тошнота, рвота, диарея, желтуха, напряжение мышц передней брюшной стенки, лихорадка.
Разновидности острого живота
Боль в животе (абдоминальная боль) может иметь схваткообразный или постоянный характер, быть локальной или разлитой.
Абдоминальную боль подразделяют на:
- висцеральную (непосредственно в каком-то органе);
- соматическую – возникающую при раздражении париетальной брюшины (брюшины, выстилающей изнутри переднюю и боковые стенки живота и затем продолжающуюся на диафрагму и заднюю брюшную стенку);
- отраженную – проявляющуюся не только в пораженном органе, но и иррадиирующую на близлежащие органы и ткани.
Причины развития симптомокомплекса острого живота можно разделить на несколько групп:
- острые воспалительные заболевания органов брюшной полости;
- травмы органов брюшной полости и забрюшинного пространства;
- внутрибрюшные кровотечения;
- нарушение мезентериального кровообращения (кровообращения в брыжеечных сосудах, приводящее к ишемии кишечника);
- перфорация органов;
- кишечная непроходимость;
- острые воспалительные процессы в придатках матки, внематочная беременность, апоплексия яичника и т.д.
Согласно статистическим данным, самой частой причиной острой абдоминальной боли является аппендицит. Больной сначала испытывает боль в центре живота около пупка, которая затем иррадиирует в правый бок. Может наблюдаться тошнота, рвота, задержка стула. Температура поднимается до субфебрильных значений, нередко отмечается тахикардия.
При остром панкреатите (воспалении поджелудочной железы) постоянная боль сначала локализуется в верхней части живота, а затем может становиться разлитой, отдавая в левое и правое подреберье, лопатку.
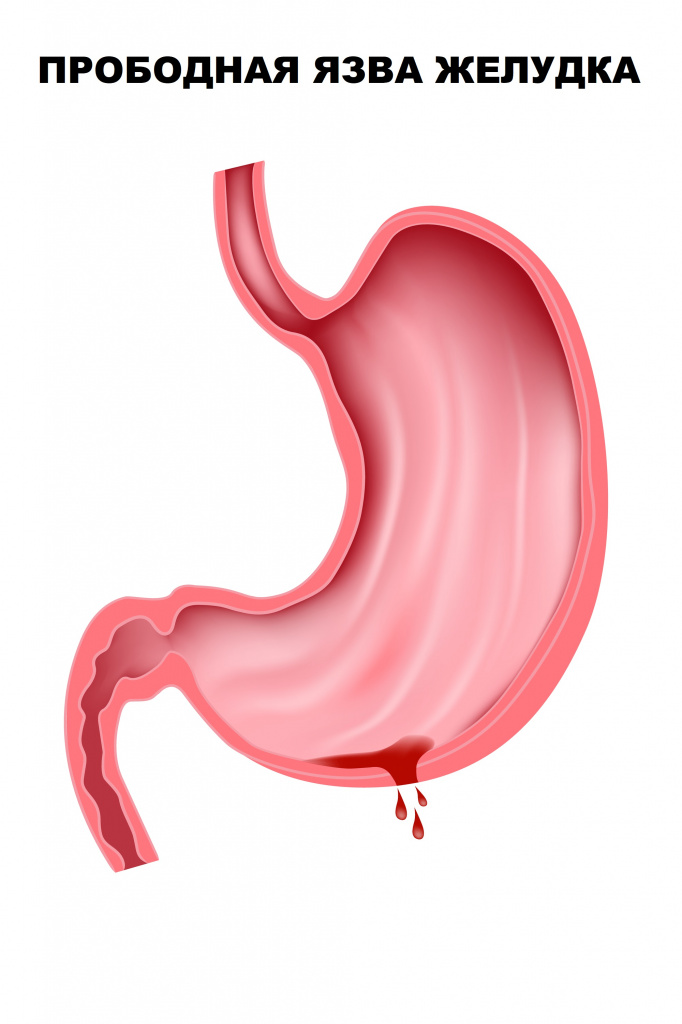
Прободная язва желудка или 12-перстной кишки характеризуется невыносимой болью в эпигастрии. У больного понижается давление, наблюдаются тахикардия и частое поверхностное дыхание, кожные покровы становятся бледными, может присутствовать тошнота.
Острый холецистит (воспаление желчного пузыря) проявляется сильной болью в правом подреберье и верхней части брюшины, которая обычно усиливается при глубоком вдохе. Возможна рвота, температура поднимается до субфебрильных значений, а артериальное давление нередко снижается. Пациент жалуется на слабость, горечь и сухость во рту.
При кишечной непроходимости, вызванной перекрытием просвета кишки инородным телом, опухолью или инвагинацией кишечника, боль локализуется в зоне непроходимости и носит интенсивный схваткообразный характер. Пациент жалуется на учащенное сердцебиение, которое в совокупности с холодным потом и бледностью кожи может свидетельствовать о его шоковом состоянии. Кроме того, для непроходимости кишечника характерно наличие рвоты, усиленное газообразование и задержка стула; при инвагинации стул присутствует, но в нем можно заметить кровь. В некоторых случаях присутствует неукротимая икота.

Ущемление грыжи проявляется внезапной болью в месте грыжевого выпячивания.
При нетипичных случаях инфаркта миокарда сильная боль локализуется в области солнечного сплетения.
При разрыве аневризмы брюшной аорты симптоматика зависит от места разрыва:
- при забрюшинном разрыве человек испытывает внезапную, сильную и постоянную боль в области поясницы и брюшины, но клинические проявления внутреннего кровотечения в большинстве случаев выражены умеренно, что значительно усложняет диагностику;
- при внутрибрюшинном разрыве симптомы внутреннего кровотечения нарастают стремительно, в результате чего наступает геморрагический шок.
У больного отмечается бледность кожи, частый, нитевидный пульс, разлитая боль во всем абдоминальном пространстве.
- при тромбозе нижней брыжеечной артерии постоянная сильная боль появляется в левой подвздошной области;
- при поражении о подвздошно-ободочной артерии боль появляется в правой подвздошной области.
Кроме боли у больных присутствует тошнота, жидкий стул, тахикардия. Температура поднимается в случае начала некроза тканей.
Для болезней женской половой сферы (внематочной беременности, апоплексии яичников и др.) характерна очень сильная, не проходящая боль в пояснице и нижней части живота.
Перитонит может развиться как самостоятельное заболевание или стать осложнением многих перечисленных выше заболеваний (острого аппендицита, холецистита, панкреатита, острой кишечной непроходимости, перфорации язвы желудка или двенадцатиперстной кишки). Сначала боль локализуется в органе, ставшем источником перитонита, но постепенно распространяется по всему животу, может иррадиировать в плечи и надключичные области. Мышцы передней брюшной стенки резко напряжены. Пациент отмечает сухость во рту, тошноту и рвоту.
К каким врачам обращаться при остром животе
При подозрении на острый живот необходимо вызвать бригаду скорой помощи, поскольку на догоспитальную диагностику времени может и не быть.
Диагностика и обследования при остром животе
Все диагностические мероприятия при остром животе осуществляются в условиях стационара, поскольку многие состояния могут быть жизнеугрожающими. Сначала врач проводит осмотр кожного покрова, определяет состояние сознания, измеряет температуру, артериальное давление, частоту пульса и дыхания, выполняет пальпацию, перкуссию и аускультацию живота.
В условиях стационара у пациента берут следующие анализы:
-
клинический анализ крови: общий анализ с подсчетом тромбоцитов, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови для подсчета процентного содержания разновидностей лейкоцитов и определение скорости оседания эритроцитов.
Острый живот — клинический синдром, развивающийся при повреждениях и острых заболеваниях органов брюшной полости и забрюшинного пространства и требующий экстренной хирургической помощи.
- напряжение мышц передней брюшной стенки;
- положительные симптомы раздражения брюшины;
- развитие шока (прободная язва желудка)
- неукротимая рвота, не приносящая облегчения (острый панкреатит);
- вздутие живота и отсутствие стула, отхождения газов (непроходимость кишечника), желтуха (печеночная колика),
- дизурические расстройства (почечная колика
Дифференциальная диагностика боли в области живота в зависимости от ее локализации
Локализация боли
Возможные причины заболевания
Правый верхний квадрант живота (область правого подреберья)
Холецистит, желчнокаменная болезнь, холангит
Тромбоз вен портальной системы, абсцесс, острый алкогольный, токсический гепатит
Заболевания толстой кишки
Почечная колика, острый пиелонефрит
Эмболия легочной артерии, пневмония
Надчревная (эпигастральная) область
Холецистит, желчнокаменная болезнь, холангит
Заболевания пищевода и желудка
Острый эзофагит, острый гастрит, осложнения язвенной болезни желудка
Заболевания поджелудочной железы
Острый панкреатит, некроз поджелудочной железы
Инфаркт миокарда, перикардит, патология брюшного отдела аорты
Левый верхний квадрант живота (область левого подреберья)
Стенокардия, инфаркт миокарда, перикардит, расслоение аневризмы аорты, брыжеечная ишемия
Заболевания пищевода и желудка
Эзофагит, гастрит, язвенная болезнь желудка
Заболевания поджелудочной железы
Острый панкреатит, некроз поджелудочной железы
Околопупочная область
Заболевания толстой кишки
Ранние признаки аппендицита
Заболевания пищевода, желудка, тонкой кишки
Эзофагит, гастрит, язвенная болезнь желудка, обструкции тонкой кишки или непроходимость кишечника
Расслоение аневризмы аорты, брыжеечная ишемия
Правый нижний квадрант (правая подвздошная область)
Заболевания толстой кишки
Аппендицит, колит, дивертикулит, воспалительное заболевание кишечника, синдром раздраженного кишечника
Почечная колика, острый пиелонефрит
Внематочная беременность, миома, перекрут, разрыв кисты яичников, воспалительные заболевания органов малого таза
Надлобковая область (гипогастрий)
Заболевания толстой кишки
Аппендицит, колит, дивертикулит, воспалительное заболевание кишечника, синдром раздраженного кишечника
Внематочная беременность, миома, перекрут, разрыв кисты яичников, воспалительные заболевания органов малого таза
Цистит, почечнокаменная болезнь, пиелонефрит
Левый нижний квадрант (левая подвздошная область)
Заболевания толстой кишки
Колиты, дивертикулит, воспалительное заболевание кишечника, синдром раздраженного кишечника
Внематочная беременность, миома, перекрут, разрыв кисты яичников, воспалительные заболевания органов малого таза
В любом месте
Опоясывающий лишай, грыжа
Непроходимость кишечника, брыжеечная ишемия, перитонит, употребление наркотиков, порфирия, воспалительное заболевание кишечника, отравление тяжелыми металлами, воспалительные заболевания органов малого таза
Читайте также:

