Интубация трахеи алгоритм кратко
Обновлено: 05.07.2024
Перевозка лежачих больных недорого
Показания и техника интубации трахеи
а) Показания для интубации трахеи. Кратковременная интубация (менее 48 ч):
• Проведение ИВЛ у больных, которым введены миорелаксанты, например при эндотрахеальном наркозе.
• Острая обструктивная дыхательная недостаточность, причину которой можно быстро, в течение 24-48 ч, устранить с помощью хирургического вмешательства или противовоспалительной терапии (например, глюкокортикоидной или антибактериальной) либо непродолжительной вспомогательной вентиляции легких в качестве временной экстренной меры.
• Невозможность выполнения трахеотомии или противопоказания к ней.
Длительная интубация (в течение нескольких дней или недель). Длительную интубацию не следует выполнять у взрослых из-за высокого риска последующего рубцового стеноза трахеи или гортани. К тому же современные образцы трубок для интубации, включая и трубки с манжетой, не обеспечивают надежной профилактики развития стеноза, который может проявиться лишь спустя несколько месяцев после интубации.
Особенно высок риск у больных с инфекцией дыхательных путей, а также у получающих глюкокортикоидную терапию, страдающих артериальной гипотензией и подверженных влиянию токсических веществ. Однако у детей младшего возраста осложнения после длительной интубации при соблюдении правильной техники (трансназальная эндотрахеальная интубация) и использовании мягких трубок из инертного материала наблюдаются реже, чем после трахеотомии.
б) Техника интубации. Интубацию трахеи можно выполнить без анестезии, если больной находится в бессознательном состоянии с глубоким угнетением рефлексов. В остальных случаях необходима общая анестезия с введением мышечных релаксантов.
1. Больного следует уложить таким образом, чтобы обеспечить достаточную подвижность шеи и головы.
2. Клинок ларингоскопа вводят в глотку и обеспечивают видимость голосовой щели.
3. Интубационную (эндотрахеальную) трубку с проводником под контролем зрения вводят через голосовую щель в трахею.
4. Трубку фиксируют, и удаляют проводник. Правильность положения трубки проверяют по скорости дыхательного потока. Трубку соединяют с дыхательным аппаратом и фиксируют лейкопластырем.
P.S. Эндотрахеальную трубку, введенную для обеспечения вспомогательной ИВЛ, например в отделении интенсивной терапии или при травмах шеи, не следует оставлять в трахее более чем на 24-48 ч и тем более 72 ч, так как это приведет к развитию воспалительного процесса в стенке трахеи и вокруг нее, который может стать причиной стеноза трахеи. Если необходимо проведение длительной ИВЛ, то эндотрахеальную трубку следует удалить и выполнить трахеостомию.
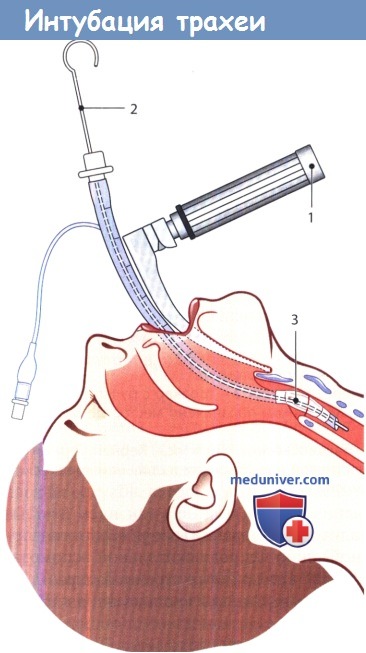
Интубация трахеи.
Эндотрахеальная трубка введена с помощью ларингоскопа Макинтоша (1) и находящегося в ней клинка.
После введения эндотрахеальной трубки (2), манжету (3) на ее конце раздувают.
Видео урок интубации трахеи
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021

Оротрахеальная интубация в большинстве случаев предпочтительнее назотрахеальной интубации и выполняется путем прямой ларингоскопии или видеоларингоскопии (см. Проведение оротрахеальной интубации с использованием видеоларингоскопии [How To Do Orotracheal Intubation Using Video Laryngoscopy] Как проводить оротрахеальную интубацию при помощи видеоларингоскопии Эндотрахеальные трубки (ЭТ) представляют собой гибкие трубки со стандартным коннектором для крепления источника кислорода на проксимальном конце и скошенным кончиком и надувным баллоном манжеты. Прочитайте дополнительные сведения ). Оротрахеальная интубация является предпочтительной при апноэ у критически больных пациентов, как правило, осуществляется быстрее, чем назотрахеальная интубация, которая предназначена для активных, спонтанно дышащих пациентов или в ситуации, когда нельзя задействовать в дыхании ротовую полость пациента. Серьезным осложнением назофарингеальной интубации является носовое кровотечение. Кровь в дыхательных путях может скрыть ларингоскопическое изображение и осложнить интубацию.
Перед проведением интубации
вентиляция со 100%-ным кислородом;
подготовка необходимого оборудования (включая аспираторы);
Иногда лекарственные препараты
Вентиляция 100% кислородом способствует денитрогенизации у здоровых пациентов и значительно продлевает безопасное время апноэ (эффект меньше у пациентов с тяжелыми сердечно-легочными нарушениями).
Во время остановки сердца Остановка сердца Остановка сердца происходит вследствие прекращения его механической активности, что приводит к отсутствию циркуляции кровотока. После остановки сердца прекращается кровоснабжение жизненно важных. Прочитайте дополнительные сведения непрямой массаж сердца не должен прекращаться на время интубации. Если практикующий врач не может провести интубацию во время непрямого массажа сердца (или во время короткой паузы при смене лиц, проводящих массаж сердца), необходимо использовать альтернативный метод поддержания проходимости дыхательных путей.
Всасывающая аппаратура должна незамедлительно использоваться, чтобы очистить ротовую полость от выделений и другого содержимого.
Давление на перстневидный хрящ (прием Селлика) раньше рекомендовали проводить до и во время интубации, чтобы предотвратить пассивную регургитацию. Однако этот прием может быть менее эффективным чем считалось ранее и может нарушить визуализацию гортани во время ларингоскопии.
Выбор трубки и Подготовка к интубации
Большинству взрослых подходят трубки с внутренним диаметром ≥ 8 мм; эти трубки предпочтительнее чем трубки меньшего размера, потому что они
Имеют более низкое сопротивление воздушному потоку (уменьшая работу дыхания)
Облегчают аспирацию секрета
Позволяют провести бронхоскоп
Могут помочь при прекращении искусственной вентиляции легких
Для младенцев и детей ≥ 1 года, безманжетный размер трубки рассчитывается по формуле: (возраст пациента + 16)/4, таким образом, для 4-летнего ребенка эндотрахеальная трубка должна иметь диаметр: (4 + 16)/4 = 5 мм. Размер трубки должен быть уменьшен на 0,5 (1 размер трубы), если труба используется с манжетой. Справочные карты (см. таблицу Руководство по детской реанимации—Механические манипуляции [Guide to Pediatric Resuscitation—Mechanical Measures] Руководство по детской реанимации - меры ИВЛ Несмотря на применение СЛР, летальность вследствие внебольничной остановки сердца у младенцев и детей составляет примерно 90%. Показатели смертности при внутрибольничной остановке сердца у детей. Прочитайте дополнительные сведения ) или устройства, такие как лента для экстренной педиатрической помощи Broselow или Pedi-Wheel, могут быстро определить соответствующие размеры лезвия ларингоскопа и эндотрахеальной трубки для младенцев и детей.
У взрослых (а иногда у детей) в трубку следует поместить жесткий стилет, но нужно контролировать, чтобы стилет не доходил 1–2 см до дистального конца интубационной трубки, чтобы ее свободный конец оставался мягким. Следовательно, стилет (проводник) следует использовать, чтобы трубка оставалась прямой до дистального конца манжеты; в этом месте трубку сгибают вверх, приблизительно под углом 35 ° , чтобы образовалась форма хоккейной клюшки. Эта форма улучшает постановку трубки и позволяет избежать проблем при визуализации голосовых связок во время прохождения трубки. Не нужно заполнять воздухом манжету дистальной эндотрахеальной трубки; если используется этот метод, необходимо тщательно удалить весь воздух перед введением трубки.
Техника введения при интубации
Успешная интубация с первой попыткой очень важна. Повторные ларингоскопии ( ≥ 3 попытки) связаны с высокими темпами гипоксемии, асфиксией и остановкой сердца Остановка сердца Остановка сердца происходит вследствие прекращения его механической активности, что приводит к отсутствию циркуляции кровотока. После остановки сердца прекращается кровоснабжение жизненно важных. Прочитайте дополнительные сведения . В дополнение к правильной постановке есть несколько других общих принципов, имеющих решающее значение для успеха этой процедуры:
Визуализация более глубоких структур (в идеале, голосовые связки)
Дальнейшее продвижение только при уверенности нахождения трубки в трахее
Ларингоскоп держат в левой руке, и лезвие вставляется в рот и используется для смещения языка вверх и в сторону, открывая заднюю стенку глотки. Не касайтесь резцов, также важно отсутствие чрезмерного давления на структуры гортани.
Важность определения надгортанника не может быть преувеличена. Определение надгортанника позволяет оператору распознавать важные ориентиры дыхательных путей и правильно разместить лезвие ларингоскопа. Надгортанник может опираться на заднюю стенку глотки, где он сливается с другими слизистыми оболочками розового цвета или же его не видно в выделениях, которые неизменно присутствуют в дыхательных путях пациента с остановкой сердца.
После того, как надгортанник обнаружен, оперирующий хирург может применить один из 2 методов, чтобы поднять его:
Типичный подход с прямым лезвием: оператор подхватывает надгортанник кончиком клинка ларингоскопа
Типичный подход с изогнутым лезвием: оператор обходным путем поднимает надгортанник и передвигает его за линию размещения, продвигая лезвие в ямку надгортанника и прижимая к подъязычно-надгортанной связке
Успех подхода с изогнутым клинком зависит от правильного положения наконечника клинка в долинке надгортанника и направления подъема (см. рисунок Бимануальная ларингоскопия [Bimanual laryngoscopy] Бимануальная ларингоскопия Большинство пациентов, нуждающихся в искусственной вентиляции легких, проходят через интубацию трахеи, которая может быть Оротрахеальная (трубка вводится через рот) Назотрахеальная (трубка вводится. Прочитайте дополнительные сведения ). Подъем надгортанника показывает задние структуры гортани (черпаловидные хрящи и др.), голосовую щель и голосовые связки. Если кончик лезвия ввести слишком глубоко, ориентиры гортани могут быть оставлены позади, и темное, круглое отверстие пищевода может быть ошибочно принято за открытую голосовую щель.
Если определение структур затруднено, манипулируя гортанью правой рукой, размещенной на передней поверхности шеи, можно оптимизировать вид гортани (см. рисунок Бимануальная ларингоскопия [Bimanual laryngoscopy] Бимануальная ларингоскопия Большинство пациентов, нуждающихся в искусственной вентиляции легких, проходят через интубацию трахеи, которая может быть Оротрахеальная (трубка вводится через рот) Назотрахеальная (трубка вводится. Прочитайте дополнительные сведения ). Другой способ включает подъем головы выше (на уровень затылка, не вытягивая атланто-затылочную часть), что уводит в сторону челюсть и улучшает прямую видимость. Эти приемы нецелесообразны у пациентов с потенциальной травмой шейного отдела позвоночника, и затруднены при ожирении (такие пациенты должны быть заранее уложены под наклоном или в позиции с поднятой головой).
В оптимальном положении голосовые связки хорошо видны. Если голосовые связки не видны, как минимум, должны просматриваться ориентиры задней стенки глотки и гортани, а кончик трубки должен быть виден при прохождении позади хрящей. Специалист, выполняющий манипуляцию, должен четко определить ориентиры гортани, чтобы избежать потенциально смертельную интубацию пищевода. Если спасатель не уверен, что трубка устанавливается в трахее, трубка не должна быть вставлена.
После того, как оптимальная визуализация была достигнута, правая рука вставляет трубку через гортань в трахею (если спасатель применял давление на переднюю стенку гортани с правой стороны, помощник должен продолжать это давление). Если трубка не проходит легко, поворот трубки по часовой стрелке на 90 ° может помочь ей пройти более плавно через кольца трахеи. Перед снятием ларингоскопа операторы должны подтвердить, что трубка проходит между шнурами. Глубина трубки соответствует длине, как правило, от 21 до 23 см у взрослых и в 3 раза короче у детей (для 4,0 мм эндотрахеальной трубки, 12 см; для 5,5 мм эндотрахеальной трубки, 16,5 см). У взрослых трубка при непреднамеренном продвижении, как правило, попадает в правый главный бронх.
Бимануальная ларингоскопия
На шею нажимают в направлении, противоположном направлению подъема ларингоскопа. Стрелки показывают направление подъема ларингоскопа и места для нажима на переднем отделе шеи.
Альтернативные устройства интубации
Ряд устройств и методов все чаще используются для интубации после неудачной ларингоскопии или как основное средство интубации. Эти устройства включают в себя:
Ларингеальние маски с просветом, которий позволяет интубировать трахею
Оптоволоконные зонды и оптические стилеты
Проводники для трубок
Каждое устройство имеет свои тонкости; практикующим врачам, которые являются опытными в стандартных методах ларингоскопической интубации не следует предполагать, что они смогут использовать одно из этих устройств (особенно после использования миорелаксантов), не будучи полностью ознакомлены с ними.
Видео- и зеркальные ларингоскопы позволяют врачам видеть в области кривизны языка и, как правило, обеспечивают превосходный обзор гортани. Однако требуется больший угол изгиба трубки для того, чтобы пройти вдоль языка, и это может создать трудности при манипуляциях и введении.
Некоторые ларингеальные маски имеют просвет, который позволяет проводить эндотрахеальную интубацию Чтобы провести эндотрахеальную трубку через ларингеальную маску Гортанные дыхательные маски (laryngea mask airways LMA) Если после освобождения дыхательных путей не возникает спонтанный вдох, а дыхательные устройства не доступны, начинают искусственное дыхание (рот-в-маску или рот-в-барьерное устройство); вентиляция. Прочитайте дополнительные сведения , практикующие врачи должны понимать, как оптимально расположить маску на входе в гортань; иногда при прохождении эндотрахеальной трубки возникают механические трудности.
Гибкие оптоволоконные эндоскопы и оптические стилеты очень маневренны и могут быть использованы у пациентов с нарушенной анатомией. Тем не менее, практика требует распознавания ориентиров гортани на оптоволоконном изображении. По сравнению с видео- и зеркальными ларингоскопами оптоволоконные эндоскопы труднее освоить, и они более восприимчивы к наличию крови и выделений; а также они не способны разобщать и разделять ткани, напротив, их необходимо проводят через открытые просветы.
После установки
Стилет удаляют, а манжетку раздувают воздухом с помощью шприца на 10 мл; для того, чтобы убедиться, что давление составляет 30 см вод. ст. используется манометр. Эндотрахеальным трубкам правильного размера может понадобиться значительный объем, примерно 10 мл, воздуха, чтобы создать надлежащее давление.
После раздувания манжетки, размещение трубки должно быть проверено с использованием различных методов, включающих:
осмотр и аускультацию,
Определение двуокиси углерода
Устройства для определения наличия трубки в пищеводе
Иногда – рентгенография органов грудной клетки
Когда трубка установлена правильно, ручная вентиляция должна производить симметричную экскурсию грудной клетки, правильные дыхательные шумы обоих легких, и отсутствие бульканья в области верхней части живота.
Выдыхаемый воздух должен содержать углекислый газ в отличие от воздуха из желудка; определение наличия углекислого газа с помощью колориметрического устройства для выявления углекислого газа в конце выдоха или капнографии подтверждает размещение в трахее. Тем не менее, во время длительной остановки сердца Остановка сердца Остановка сердца происходит вследствие прекращения его механической активности, что приводит к отсутствию циркуляции кровотока. После остановки сердца прекращается кровоснабжение жизненно важных. Прочитайте дополнительные сведения (то есть с небольшой или отсутствующей метаболической активностью), CO2 может не обнаруживаться даже при правильном размещении трубки. В таких случаях может использоваться эзофагеальное устройство. Эти устройства используют надувной шарик или большой шприц, чтобы приложить к эндотрахеальной трубке отрицательное давление. Мягкий пищевод спадается, и воздух поступает в устройство в малом количестве или не поступает вовсе; а жесткая трахея не спадается, и возникший в результате этого поток воздуха подтверждает размещение трубки в трахее.
При отсутствии остановки сердца, расположение трубки может быть также подтверджено с помощью рентгенографии органов грудной клетки.
Если правильное размещение подтверждено, то трубка должна быть закреплена с использованием доступного устройства или клейкой ленты. С помощью адаптеров эндотрахеальную трубку подключают к реаниматологическому мешку через тройник, туда же осуществляется подача увлажненного кислорода или механический вентилятор Обзор искусственной вентиляции легких (Overview of Mechanical Ventilation) Можно провести следующую механическую вентиляцию: Неинвазивную, с использованием различных типов лицевых масок инвазивная, с применением эндотрахеальной интубации Правильный выбор и использование. Прочитайте дополнительные сведения .

Эндотрахеальные трубки могут быть смещены, особенно в хаотических реанимационных ситуациях, поэтому позиция трубки должна часто проверяться. Если дыхание не проводится слева, возможно, трубка находится в правом бронхе, что более вероятно, чем левосторонний напряженный пневмоторакс Пневмоторакс (напряженный) Напряженным пневмотораксом называют скопление воздуха в плевральной полости под давлением, сдавление легких и уменьшение венозного оттока по направлению к сердцу. (См. также Обзор торакальной. Прочитайте дополнительные сведения , но оба варианта должны быть рассмотрены.
Назотрахеальная интубация

Назотрахеальная интубация может быть использован в определенных чрезвычайных ситуациях, например, когда пациенты имеют серьезные повреждения ротовой полости или шеи (например, травмы, отек, ограничение движения), которые делают ларингоскопию трудноосуществимой. Назотрахеальная интубация абсолютно противопоказана пациентам с переломами средней зоны лица или при имеющихся или подозреваемых переломах основания черепа. Исторически сложилось так, что при назотрахеальной интубации использование миорелаксантов было недоступным или запрещено, и пациенты с тахипноэ, гиперпноэ и в вертикальном положении (например, с сердечной недостаточностью Сердечная недостаточность (СН) Сердечная недостаточность (СН) – синдром дисфункции желудочков сердца. Левожелудочковая недостаточность приводит к развитию одышки и быстрой утомляемости, правожелудочковая недостаточность –. Прочитайте дополнительные сведения ) могли буквально вдохнуть трубку. Тем не менее, наличие неинвазивных методов вентиляции (напр., двухуровневого положительного давления в дыхательных путях Неинвазивная вентиляция с положительным давлением (NIPPV) Можно провести следующую механическую вентиляцию: Неинвазивную, с использованием различных типов лицевых масок инвазивная, с применением эндотрахеальной интубации Правильный выбор и использование. Прочитайте дополнительные сведения [ВіPAP]), расширение доступа и обучение использованию фармакологических вспомогательных средств при интубации, а также новые устройства для обеспечения проходимости дыхательных путей, заметно снизили использование назальной интубации. Дополнительные факторы могут усложнять назальную интубацию, в том числе синусит (как правило более 3 дней), а также тот факт, что трубку достаточно большого диаметра, позволяющего проведение бронхоскопии (напр., ≥ 8 мм), редко можно ввести назотрахеально.
Для проведения назотрахеальной интубации необходимо применение сосудосуживающих препаратов (например, фенилэфрин) и анестетиков (например, бензокаин, лидокаин) на слизистую оболочку носа и гортани, чтобы предотвратить кровотечение и приглушить защитные рефлексы. Некоторым пациентам может также понадобиться внутривенное введение седативных средств, опиатов, или диссоциативных препаратов. После того, как слизистая оболочка носа подготовлена, следует установить мягкую носовую трубку для обеспечения проходимости носового хода и для применения местных препаратов в глотке и гортани. Назофарингеальная трубка можен быть введена с помощью простого лубриканта или лубриканта с анестетиком (напр., лидокаин). Носоглоточный воздуховод удаляют после орошения слизистой глотки.
Затем назотрахеальную трубку вставляют примерно до глубины 14 см (как раз над входом в гортань у большинства взрослых); в этой точке, должно прослушиваться движение воздуха. Когда пациент вдыхает, открывая голосовые связки, трубка быстро смещается в трахею. Неудачная первая попытка введения часто провоцирует кашель у пациента. Практикующие врачи должны предвидеть это явление, которое дает возможность провести трубку во второй раз через широко открытую голосовую щель. Более гибкие эндотрахеальные трубки с регулируемым наконечником увеличивают вероятность успеха процедуры. Некоторые практикующие врачи смягчают трубки, помещая их в теплую воду, чтобы уменьшить риск кровотечения и облегчить введение. Можно использовать небольшой свисток, который присоединяется к разъему проксимальной трубки, чтобы определять шум движения воздуха в то время, когда трубка находится в правильном положении над гортанью и в трахее.
Интубация трахеи может понадобиться при оказании неотложной помощи, интенсивной терапии, проведении искусственной вентиляции легких. Главное назначение процедуры ー обеспечение проходимости дыхательных путей. В работе врачи используют специальные наборы для интубации трахеи. В состав последних входит ларингоскоп с клинками, эндорахеальная трубка, фиксатор-загубник и другие медицинские приспособления.
Показания, противопоказания и подготовительные мероприятия
Показаниями к интубации трахеи у взрослых и детей являются:
- острая дыхательная недостаточность;
- предстоящая транспортировка пациента с острым нарушением дыхательной функции;
- ожог дыхательных путей;
- отек легких;
- закупоривание трахеи слизью или пеной;
- операция с использованием миорелаксантов.
Процедура не проводится при повреждениях шейного отдела позвоночника, серьезных травмах шеи и лица. К противопоказаниям относится также резкий отек гортани и наличие опухолей в органах дыхания.
Подготовка врача
Перед интубацией специалист проверяет состояние оборудования (осматривает эндотрахеальную трубку, тестирует манжету и электроотсос). Врач оценивает качество соединения клинка и рукояти интубационного ларингоскопа, яркость лампы. На случай непредвиденной ситуации подготавливается дополнительный комплект для процедуры.
Подготовка пациента
Сначала врач выбирает вид интубации: ортотрахеальную или назотрахеальную. Первая проводится чаще второй. Перед ортотрахеальной процедурой выполняется следующее:
- установка катетера в центральную или периферическую вену;
- внутривенное введение необходимых препаратов;
- подключение и настройка мониторов;
- преоксигенация;
- укладка пациента.
Больного располагают в положении Джексона или Тренделенбурга. Рассмотрим, чем они отличаются.
Положение Джексона
Пациент лежит на горизонтальной плоскости. Затылок касается операционного стола или располагается на небольшой подушечке (высота не более 5 см). Такое положение обеспечивает совмещение осей гортани и глотки. Ось полости рта располагается под прямым углом.
Положение Тренделенбурга
Больной лежит на спине с приподнятыми ногами. Нижние конечности по отношению к голове подняты под углом 45 градусов. Такое положение оптимально при гинекологических и урологических операциях. Оно обеспечивает улучшение кровоснабжения мозга в случае острой анемии, коллапса, шока.
Выбор трубки
Большинству взрослых пациентов вводят трубки диаметром более 8 мм. Они имеют низкое сопротивление воздушному потоку, а также облегчают аспирацию секрета. Такие изделия, в отличие от узких, позволяют в случае необходимости ввести бронхоскоп.
При работе с младенцами и детьми старше 1 года используют трубки меньшего размера. Диаметр выбирают на основании специального расчета: (возраст больного + 16):4. Например, для 4-летнего ребенка подойдет эндотрахеальная трубка диаметром 5 мм. Показатель получен следующим образом: (4+16):4=5 мм.
В некоторых случаях трубку оснащают жестким стилетом, благодаря чему она становится ровной до дистального края манжеты. В месте его расположения трубку сгибают под углом 35 градусов, что облегчает введение. В результате она по форме напоминает хоккейную клюшку.
Техника использования ларингоскопа
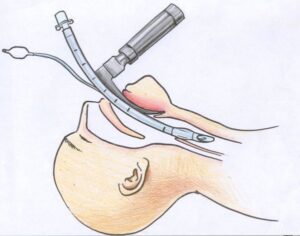
Ларингоскопия должна быть успешной с первой попытки. Повторные применения ларингоскопа у взрослых и детей (более 3 раз подряд) повышают темпы гипоксемии, могут привести к асфиксии, остановке сердца.
Прежде чем ввести прибор, врач визуализирует надгортанник и голосовые связки. При этом ларингоскоп находится в левой руке. Его лезвие используется для смещения языка, что позволяет открыть заднюю стенку глотки. При поднятии надгортанника применяются как прямые, так и изогнутые клинки.
После определения структур гортани врач вводит в трахею пациента эндотрахеальную трубку. Если движение изделия затруднено, специалист поворачивает его по часовой стрелке на 90 градусов.
Альтернативные устройства
Помимо ларингоскопа для интубации трахеи используются следующие приборы:
- Видеоларингоскопы. Обеспечивают лучший обзор гортани.
- Ларингеальные маски. Облегчают интубацию, создают герметизм вокруг трахеи.
- Оптоволоконные эндоскопы. Помогают провести интубацию пациентам с нарушенной анатомией.
- Проводники для трубок. Улучшают визуализацию гортани.
При интубации трахеи часто используются светодиодные ларингоскопы KaWe (КаВе). Они комплектуются сменными металлическими клинками различных форм и размеров, поэтому подходят для работы с детьми и взрослыми пациентами.
Традиционные компоненты БПИ:
- преоксигенация;
- быстрое введение начальной дозы тиопентала натрия;
- введение сукцинилхолина;
- осуществление давления на перстневидный хрящ (прием Селлика);
- отказ от вентиляции с положительным давлением до постановки ЭТТ.
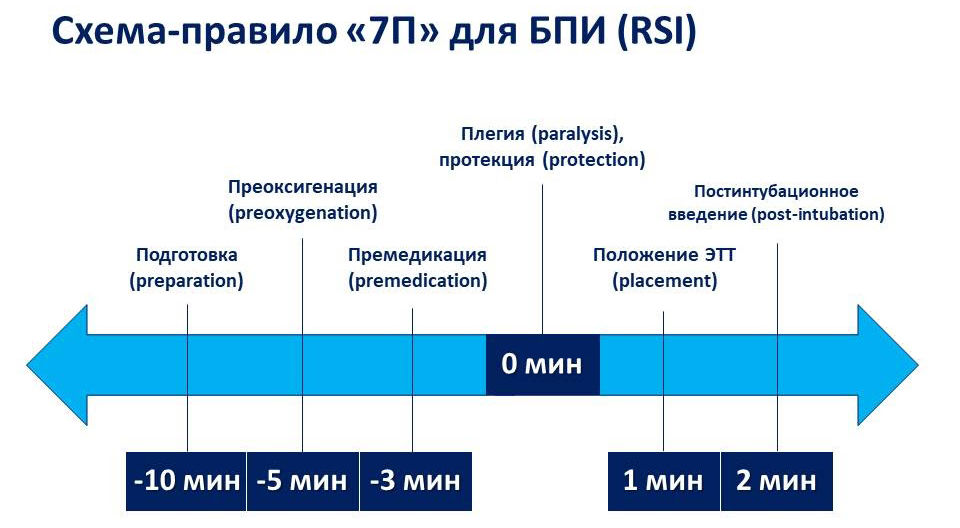
Первым этапом БПИ является преоксигенация пациента. Целью данного этапа является удаление азота из функционально мертвого пространства и замещение его кислородом, что увеличивает кислородный резерв пациента на период апноэ. Беременные, тучные пациенты, дети, а также пациенты с заболеваниями, вызывающими растяжение кишечника, имеют меньший кислородный резерв, в результате чего снижение SpO2 протекает быстрее.
Варианты преоксигенации:
А. 3–5 минут дыхания 100 % кислородом;
Б. 4 максимально глубоких вдоха в течение 30 секунд;
В. 8 максимально глубоких вдоха в течение 60 секунд.
По возможности должен использоваться вариант А, но при необходимости сокращения времени до интубации возможно использование вариантов Б и В (данные режимы менее эффективны у пожилых пациентов).
Стоит отметить, что в последние годы появилось несколько новых способов преоксигенации, которые проводятся с помощью носовых или носоглоточных канюль, один из них — трансназальная быстрая инсуфляция увлажненным кислородом (THRIVE).
Барри Селлик в 1961 году предложил применять давление на перстневидный хрящ для уменьшения риска аспирации желудочного содержимого. Данная техника сразу же была принята, т. к. другой альтернативы на тот момент не было. Селлик предлагал использовать давление силой около 44 Ньютонов (Н), или 4,45 кг. Однако оказалось, что правильное анатомическое использование перстневидного давления выполнить намного сложнее, чем ожидалось. После проведения ряда исследований данные об эффективности и целесообразности данного маневра остаются противоречивыми.
В период апноэ желательно использование мягкой масочной вентиляции: данная манипуляция вряд ли повысит риск аспирации, именно поэтому она была рекомендована в недавних гайдлайнах Общества трудных дыхательных путей (DAS). При адекватном давлении на перстневидный хрящ и использовании низких значений положительного давления на вдохе (PIP) раздувания желудка не произойдет. По сравнению с описанной выше техникой, использование масочной вентиляции только после снижения сатурации увеличивает риск раздувания желудка и предикторов срыгивания. Некоторое количество исследований продемонстрировало успешное использование разных типов ларингеальных масок, таких как LMA Classic. Также по результатам исследований рекомендуется вентиляция маской с ограничением по давлению на вдохе Pmax 20 см вод. ст.; интубация должна проводится оротрахеально (ЭТТ № 7,0–8,0). Однако не упоминалось, что желательно использовать ларингеальные маски второго поколения, с портом для желудочного зонда.
Премедикация проводится с целью предотвращения рефлекторной симпатической реакции на ларингоскопию (RSRL), проявляющейся повышением внутричерепного давления (ВЧД), внутриглазного давления (ВГД), развитием кашля и ларингоспазма, тахикардии и артериальной гипертензии. Ларингоскопия и интубация трахеи вызывают рефлекторную симпатическую стимуляцию и связаны с повышенным уровнем катехоламинов.
Есть некоторые анатомо-физиологические особенности, о которых хотелось бы напомнить. Учитывая сложную иннервацию гортани, рефлекторная вегетативная реакция на интубацию у взрослых и детей может различаться. Подробно процесс интубации трахеи будет описан ниже. У взрослых интубация трахеи изогнутым клинком Макинтоша часто сопровождается активацией симпатической ВНС. Связано это с тем, что фарингеальная часть надгортанника, включая грушевидную ямку, иннервируется ветвями языкоглоточного нерва. У детей интубация трахеи прямым клинком Миллера чаще всего сопровождается активацией парасимпатического отдела ВНС, что связано с непосредственным соприкосновением клинка с надгортанником, иннервирующимся ветвями блуждающего нерва. Поэтому в педиатрической практике частым осложнением интубации трахеи является рефлекторная остановка сердца или бронхоспазм. Во избежание RSRL возможно применение следующих лекарственных средств (общепринятый акроним LOAD претерпел некоторые изменения, лидокаин уступил лидирующее место фентанилу):
У новорожденных детей премедикация может не выполняться, т. к. часто такие пациенты уже находятся на ИВЛ (возможно с рождения) и медикаментозно седатированы. В случае необходимости премедикация может включать в себя в/в введение опиоидов (1–5 мкг/кг), атропина (0,01 мг/кг) для снижения длительности и количества попыток интубации трахеи.
Следующим этапом является введение внутривенных анестетиков. После введения индукционного агента необходимо осуществлять непрерывное давление на перстневидный хрящ до постановки эндотрахеальной трубки.
На сегодняшний момент для БПИ применяются следующие внутривенные анестетики:
Индукция с помощью ингаляционных анестетиков
Индукция ингаляционными препаратами чаще всего проводится у детей. Одним из наилучших средств является севофлуран. Также существуют показания для проведения последовательной индукции ингаляционными анестетиками и во взрослой практике:
- трахеостомическая или эндотрахеальная канюли;
- тяжелая дисфункция печени и/или почек;
- деформация верхних дыхательных путей;
- короткая шея;
- морбидное ожирение.
Одним из основных параметров при проведении индукции ингаляционными препаратами является минимальная альвеолярная концентрация (МАК) — концентрация анестетика, при которой 50 % пациентов не реагируют на разрез кожи.
Таблица 1 | Значения МАК севофлурана для взрослых и детей с учетом возраста
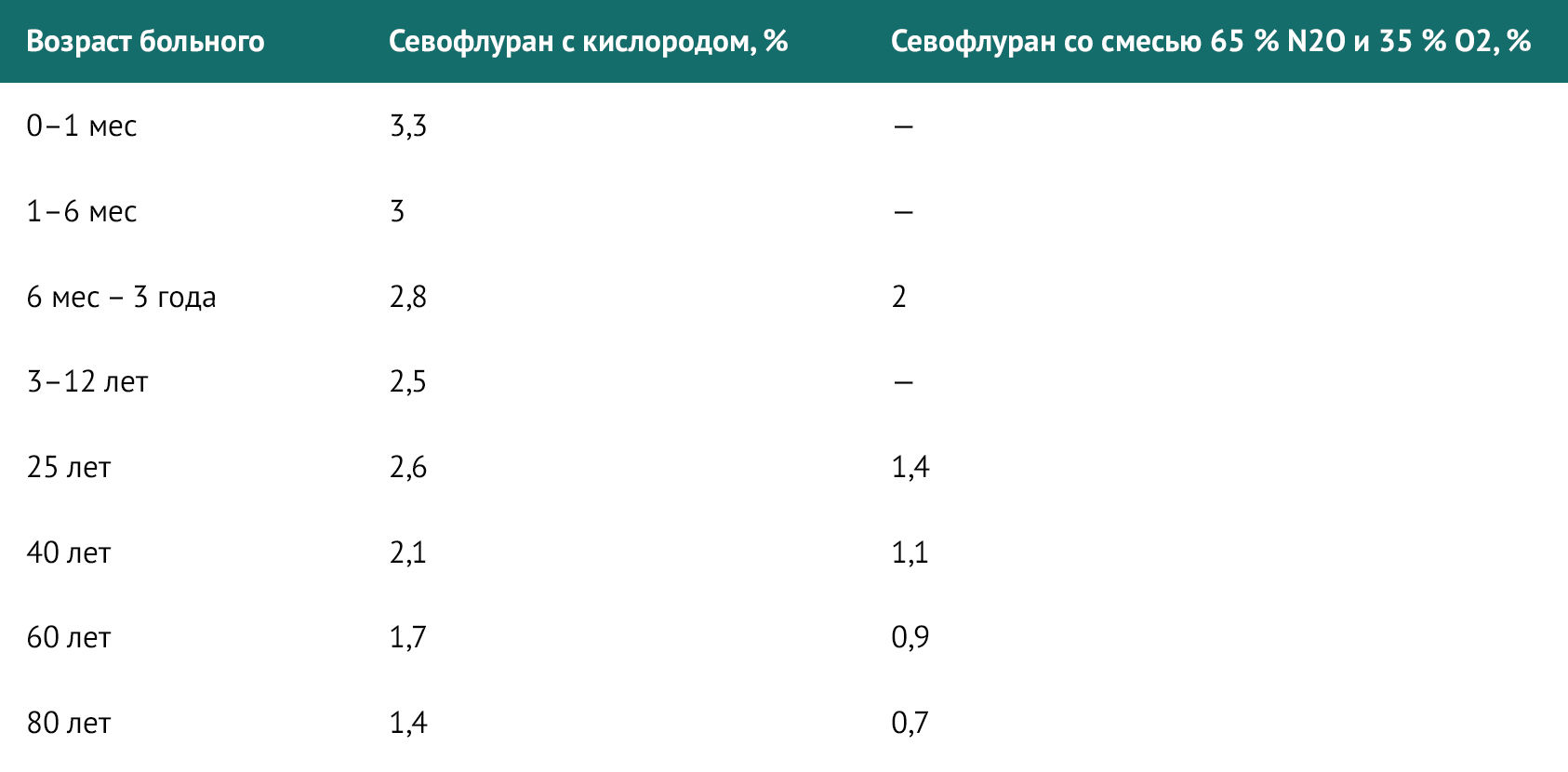
С возрастом МАК снижается. Средняя концентрация севофлурана, обеспечивающая МАК для пациента в возрасте 80 лет, составляет примерно 50 % от таковой у 20-летнего пациента.
У новорожденных для индукции, как правило, используется диазепам 0,5 мг/кг в/в; фентанил 5 мкг/кг; атракурия безилат 0,6 мг/кг.
Наиболее часто для нейромышечной блокады используется деполяризующий миорелаксант короткого действия суксаметоний, однако при наличии противопоказаний к нему могут использоваться недеполяризующие миорелаксанты. В последнее время в качестве альтернативы рассматривается недеполяризующий миорелаксант — рокуроний, который в высоких дозах показал такое же время до начала действия и условия интубации, как и суксаметоний.
Суксаметония хлорид (Листенон®) или суксаметония йодид (Дитилин®)
Стандартная доза суксаметония для интубации — 1 мг/кг в/в, при проведении прекураризации доза суксаметония увеличивается до 1,5 мг/кг в/в.
Суксаметоний имеет ряд побочных эффектов, вот некоторые из них:
- Аритмии: суксаметоний может вызывать синусовую брадикардию, АВ-узловые ритмы, в редких случаях — асистолию, а также катехоламин-индуцированные аритмии.
- Гиперкалиемия: введение суксаметония в стандартных дозах вызывает увеличение уровня калия в плазме на 0,5 ммоль/л.
- Повышение ВГД.
- Повышение ВЧД.
- Повышение внутрижелудочного давления и давления нижнего пищеводного сфинктера — в совокупности риск регургитации не увеличивается.
- Злокачественная гипертермия.
Ввиду вышеперечисленных побочных реакций суксаметоний противопоказан при:
- гиперкалиемии;
- ожогах более 10 % поверхности тела;
- массивных повреждениях мягких тканей;
- повреждениях спинного мозга и черепно-мозговых травмах (ЧМТ);
- повреждениях периферических нервов;
- нейромышечных заболеваниях;
- абдоминальном сепсисе;
- злокачественной гипертермии.
Частота некоторых побочных эффектов может быть снижена проведением премедикации и прекураризации. У детей применение суксаметония ограничено ввиду быстрого развития гиперкалиемии, ацидоза, возможности наличия нераспознанного нейромышечного заболевания и, крайне редко, рабдомиолиза.
Проблемы, наиболее часто ассоциированные с применением лекарственных средств данной группы:
- влияние на гемодинамику (снижение артериального давления);
- стимуляция высвобождения гистамина;
- аккумуляция препарата в организме у пациентов с нарушениями функции почек и/или печени.
Рокурония бромид (Эсмерон®)
Доза для интубации — 0,6 мг/кг в/в, при применении для БПИ — 1,2 мг/кг в/в. Начало действия 60–90 секунд, длительность 30–40 минут.
Атракурия безилат (Тракриум®)
Доза для интубации — 0,5–0,6 мг/кг в/в. Начало действия 60–90 секунд, длительность 15–35 минут.
У новорожденных детей используются: пипекурония бромид 10–20 мкг/кг/час; атракурия безилат 0,3–0,6 мг/кг/час; рокурония бромид 0,3–0,6 мг/кг/час.
Стандартной техникой, рекомендованной для интубации, является прямая ларингоскопия. Во взрослой практике для интубации чаще всего используется ларингоскопы с клинками Макинтоша (изогнутые), в неонатальной практике пользуются клинками Миллера (прямые), в педиатрической практике используют и те, и другие в зависимости от возраста и предпочтений врача. У взрослых и новорожденных практически всегда используется оротрахеальная интубация. В педиатрической практике предпочитают назотрахеальную интубацию, для которой дополнительно необходимо использование щипцов Мейнджила.
Размеры эндотрахеальной трубки для взрослых пациентов варьируют от 6,5 до 9,5; для детей рассчитывается по формуле:
Глубина постановки ЭТТ у мужчин — 22–24 см, у женщин — 20–22 см, для детей рассчитывается по формуле: глубина (см) = 12 + возраст (в годах)/2. Для назотрахеальной интубации глубина постановки ЭТТ (см) = 15 + возраст (в годах)/2.
Для новорожденных детей существуют отдельные требования. Диаметр ЭТТ в зависимости от массы тела при рождении представлен в таблице 2.
Таблица 2 | Диаметр ЭТТ у новорожденных детей в зависимости от массы тела
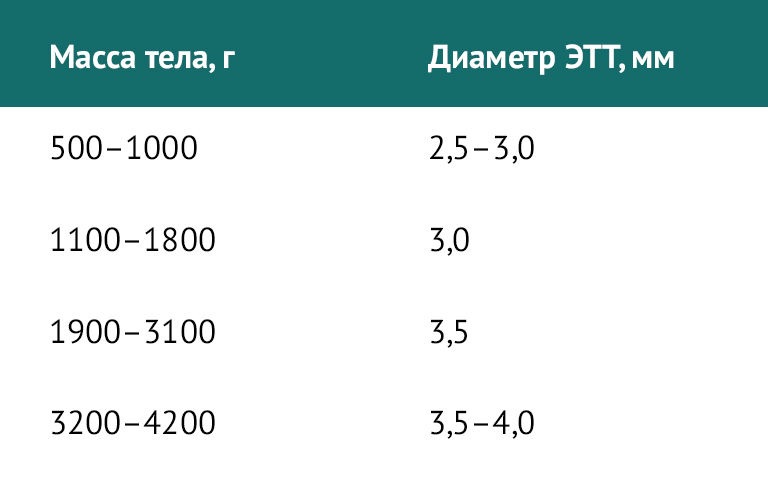
Глубина постановки ЭТТ у новорожденных вычисляется по формуле: масса тела (кг) + 6 см.
Верификация положения ЭТТ
Важно убедиться, что ЭТТ не находится в пищеводе и не опустилась в один из главных бронхов. С этой целью возможно использования правила DOPE:
- Displaced in Right mainstem bronchus or esophageus (смещение ЭТТ в правый главный бронх или пищевод);
- Obstruction (обструкция ЭТТ — перекручивание, закусывание);
- Pneumothorax (пневмоторакс);
- Equipment problem or in Esophagus (проблемы с оборудованием или ЭТТ в пищеводе).
Существует множество методов, которыми необходимо пользоваться для верификации положения ЭТТ.
Читайте также:

