Аппендицит первая помощь кратко
Обновлено: 30.06.2024
Достоверная причина возникновения аппендицита до сих пор не установлена, однако выделен ряд провоцирующих факторов:
- Запоры у пожилых людей, которые могут приводить к закупорке просвета аппендикса
- Засорение аппендикса непереваренными частичками пищи, чаще всего зернами или семечками
- Перегибы и излишняя подвижность отростка, которые часто встречается у детей
- Воспалительные заболевания желудочно-кишечного тракта
- Травмы живота
Симптомы аппендицита
Основным симптомом аппендицита является боль в животе, которая чаще всего появляется в верхней части живота, над пупком или в районе желудка, а затем перемешается в нижний правый угол. Однако нередки случаи и атипичной локализации боли – в пояснице, в правом подреберье и даже отдающие в задний проход. Как правило, боль усиливается при пальпации живота.
При аппендиците возможно повышение температуры тела, тошнота и рвота, изменения стула и напряжение мышц живота.
Наблюдается вялость, снижение аппетита и общее ухудшение самочувствия.
При отсутствии своевременного лечения может произойти разрыв аппендикса и излияние гноя и в брюшную полость, что чревато развитием опасного для жизни заболевания – перитонита.
Как диагностировать аппендицит
При подозрении на аппендицит необходимо незамедлительно вызвать cкорую помощь. При необходимости она доставит пациента в хирургический стационар.
Как правило, диагностика базируется на осмотре пациента и пальпации живота. Также доктор может назначить УЗИ и рентгенографию органов брюшной полости.
Иногда пациента могут оставить в стационаре для наблюдения, если диагноз сомнителен.
В современных клиниках с диагностической целью может быть предложена лапароскопия – мини-операция, во время которой через точечный разрез брюшной стенки в полость живота вводят специальную трубку, позволяющую доктору осмотреть кишечник.
Что можете сделать вы
При появлении признаков аппендицита нельзя медлить, важно как можно скорее вызвать cкорую помощь.
Категорически нельзя прикладывать к животу теплую грелку, это может ускорить течение заболевания и приблизить момент разрыва аппендикса.
Резкое уменьшение боли не должно успокаивать, напротив, чаще всего это свидетельствует о разрыве аппендикса и излиянии гноя в брюшную полость.
Лечение
Что может сделать врач
Единственный вариант лечения аппендицита – хирургический. В зависимости от оснащенности стационара может быть предложена классическая аппендэктомия, то есть удаление отростка под общей или местной анастезией. В современных медицинских стационарах возможно лапароскопическое проведение операции.
Профилактика аппендицита
Специфической профилактики заболевания нет. Может быть рекомендовано своевременное лечение воспалительных заболеваний кишечника и запоров.
Перед началом применения любого препарата посоветуйтесь со специалистом и ознакомьтесь с инструкцией по применению.
- Vanner S.J., Greenwood-Van Meerveld B., Mawe G.M. et al. Fundamentals of Neurogastroenterology: Basic Science. Gastroenterology. 2016; 150 (6): 1280-1291.
- Клинические лекции по гастроэнтерологии и гепатологии. / Под редакцией А. В. Калинина, А. И. Хазанова, А. Н. Культюшнова, в 3 томах. Том Общие проблемы гастроэнтерологии.
- Наглядная гастроэнтерология. / С. Кешав; пер. с англ. С.В. Демичева; под ред. В.Т. Ивашкина. - М.: ГЭОТАР-Медиа, 2005. - 135 c.
- Диагностика, дифференциальная диагностика и лечение болезней органов пищеварения. / А.С. Белоусов, В.Д. Водолагин, В.П. Жаков. - М.: Медицина, 2002. - 424 c.
Информация о препаратах, отпускаемых по рецепту, размещенная на сайте, предназначена только для специалистов. Информация, содержащаяся на сайте, не должна использоваться пациентами для принятия самостоятельного решения о применении представленных лекарственных препаратов и не может служить заменой очной консультации врача.
Свидетельство о регистрации средства массовой информации Эл № ФС77-79153 выдано Федеральной службой по надзору в сфере связи, информационных технологий и массовых коммуникаций (Роскомнадзор) 15 сентября 2020 года.

Когда воспаляется находящийся между толстым и тонким кишечником червеобразный отросток, диаметром не более сантиметра и длиной от 5 до 15 см, медики говорят о таком заболевании как аппендицит.
Поскольку воспалительный процесс внутри брюшной полости может быстро развиваться и становиться гнойным, заболевание считается опасным и требует неотложной медицинской помощи и хирургического лечения.
Причины воспаления аппендикса
Достоверных причин возникновения воспалительных процессов внутри червеобразного отростка медикам выявить не удалось. Существует несколько теорий, в основе самой распространенной лежит предположение об инфекционном характере заболевания. Ответственность за аппендицит возлагается на штаммы кишечной палочки, обнаруживающиеся при исследовании пораженных тканей, стрептококка и золотистого стафилококка, а также на другие бактерии, вызывающие гнилостные процессы.
При этом основными факторами, дающими толчок к развитию микрофлоры, являются:
сужение или закупорка просвета аппендикса, что может быть врожденной особенностью организма, вызываться злокачественными или доброкачественными образованиями, попаданием посторонних тел и затвердевших каловых масс;
ухудшение кровоснабжения стенок отростка, застой крови в тканях, а также омертвение кишки, вследствие дефектов и особенностей кровеносных сосудов;
расширение просвета аппендикса вследствие снижения перистальтики стенок и обильного образованием слизи.
Существует острая и хроническая форма заболевания. Первая встречается наиболее часто, сопровождается множеством ярких симптомов и нуждается в скорейшем лечении.
Первые симптомы аппендицита
Хотя развитие аппендицита идет постепенно, уже в течение первых часов болезни на червеобразном отростке отмечается отечность, а далее начинается наполнение аппендикса гноем. Если за 2–3 суток не провести хирургическое вмешательство, отросток разрывается, и гнойное содержимое поступает в брюшную полость, что ведет к перитониту.
В начале заболевания выявляются следующие яркие симптомы.
Над пупком, в области солнечного сплетения отмечается внезапная боль. Иногда на первом этапе болевые ощущения не имеют конкретной локализации, могут носить постоянный или периодический характер и менять интенсивность. Через некоторое время болевые ощущения смещаются в подвздошную область, справа, усиливаясь при движении, во время кашля и других ситуаций.
При воспалительном процессе в аппендиксе у больного возникает тошнота, начинаются рвотные позывы, причем в исторгаемых массах могут присутствовать следы желчи или желтоватой слизи. Рвота появляется как ответная реакция организма на боль, не навязчива, но сопровождается отсутствием аппетита.
Больного при аппендиците часто лихорадит, человек испытывает озноб, сопровождающийся повышением температуры до 37,0–38,0 oC.
Чем сильнее интоксикация организма, чем вероятнее нарушение дефекации в виде запоров или поносов. К диспепсии присоединяется учащенное мочеиспускание, причем моча имеет насыщенно темный цвет.
Если возникает подозрение на аппендицит у детей и людей пожилого возраста, следует быть максимально внимательными. Маленькие дети подчас не могут объяснить свои ощущения, а у пожилых симптомы даже в начале болезни иногда бывают крайне сглажены.
Первая помощь при аппендиците
При первых признаках аппендицита необходимо срочно обратиться за неотложной помощью к медикам. Пока бригада врачей не осмотрела пациента, не рекомендуется:
принимать любые лекарственные средства, включая обезболивающие, поскольку это затруднит диагностирование;
принимать пищу и пить;
использовать грелку для снятия болевого синдрома, потому как такой прием может спровоцировать разрыв аппендикса и излив гноя;
отказываться от вызова скорой помощи, если боль утихла – это может быть симптомом разлития гноя и осложнения болезни.
Диагностика аппендицита
Диагностирование аппендицита осложняется схожестью симптомов этой болезни с воспалительными заболеваниями мочеполовой системы, поджелудочной железы, желудочно-кишечного тракта и других внутренних органов. Поэтому для женщин важно пройти обследование гинеколога, а также при постановке диагноза используются не только опросы и визуальные осмотры, но и высокотехнологичные скоростные методы, например, ультразвуковое и рентгенологическое исследование.
Чтобы облегчить работу врачам, пациент должен информировать медиков о заболевания, которые были перенесены ранее или имеются на данный момент, рассказать о своих ощущениях, упомянув, если имели место:
перенесенные инфекции мочеполовой сферы;
нарушения менструального цикла у женщин;
частые случаи изжоги, отрыжки и газообразования;
наличие объемного, кала или испражнений темного или черного цвета;
рвота без признаков желчи.
Все перечисленные симптомы могут указывать на наличие не аппендицита, а других заболеваний, которые не требуют хирургического вмешательства, а поддаются консервативному лечению.
Другие же симптомы, наоборот, могут быть свидетельством воспаления брюшной стенки, серьезного осложнения течения воспалительного процесса в отростке.
Если появившаяся болезненность через несколько часов внезапно исчезает – это может быть признаком разрыва отростка. И через некоторое время следует ждать резкой вспышки, не снижающейся из-за перитонита боли.
Рвота и тошнота становится постоянной, а приступы не облегчают самочувствие больного.
Резкий скачок температуры до критических отметок или такое же внезапное ее падение.
Боль и напряжение мышц во время прикосновений в животу.
Спутанность сознания, снижающаяся реакция на раздражители и появление бреда.
Лечение аппендицита
Воспаление аппендикса лечится исключительно хирургическим путем, при этом используют две методики удаления отростка.
Аппендэктомия наиболее распространена на сегодняшний момент и проводится посредством разреза в правой нижней части живота и удаления воспаленного аппендикса.
Лапароскопическая аппендэктомия носит более щадящий характер, поскольку выполняется через сантиметровый надрез, сопровождается меньшей кровопотерей и отсутствием послеоперационных осложнений.
Аппендицит может случиться с человеком любого возраста и пола, ранее преимущественно у лиц от 10 до 19 лет, но в последние годы заболеваемость аппендицитом увеличилась в возрастной группе от 30 до 69 лет [1].
Острый аппендицит может быть катаральным (простым, без осложнений), гангренозным, флегмонозным, с эмпиемой аппендикса, первичным или вторичным.
Причины аппендицита
Воспалительный процесс обычно связан с наличием инфекции, преимущественно бактериального происхождения.
- каловые камни;
- снижение пассажа по кишечнику с застоем кала;
- глисты;
- новообразования;
- тромбоз аппендикулярной артерии.
Симптомы аппендицита
- справа вниз от пупка;
- правое подреберье;
- ближе к срединной линии справа от пупка;
- в правой нижней части живота, ближе к мочевому пузырю;
- иногда боль отдает в правый тазобедренный сустав и правое бедро;
- изредка при аппендиците болит слева от пупка или в области желудка.
Наибольшую проблему представляют атипичные формы аппендицита. Около трети случаев протекают без традиционных признаков аппендицита, маскирующегося под иные заболевания, что особенно актуально для женщин фертильного возраста. Могут присоединяться расстройства мочеиспускания, заболевания желчного пузыря, понос, очень высокая температура тела, гинекологические заболевания.
- разрыв червеобразного отростка;
- аппендикулярный инфильтрат или абсцесс (нагноение червеобразного отростка);
- забрюшинная флегмона (нагноение в забрюшинном пространстве);
- перитонит (воспаление брюшины);
- пилефлебит (воспаление вен слепой кишки);
- сепсис (заражение крови).
Отсутствие лечения также приводит к летальному исходу, сам по себе аппендицит пройти не может. Увеличивает риск смерти и позднее обращение. В Санкт-Петербурге, например, в первые сутки обращаются к врачу лишь 67% больных с аппендицитом [1].
Аппендицит у детей
Наибольшая заболеваемость приходится на возраст от 9 до 12 лет, а в целом острый аппендицит случается у 3-6 из 1000 детей [3]. Аппендицит у детей старше 3 лет протекает практически так же, как и у взрослых.
- длительная локализация боли в эпигастрии, затем – по всем отделам живота;
- запор или многократный понос;
- многократная рвота;
- беспокойство, плач, отсутствие аппетита;
- лихорадка до 39 °С;
- небольшое вздутие живота, постоянное напряжение мышц брюшной стенки.
Диагностика аппендицита
- В первую очередь требуется консультация хирурга в первый час госпитализации. Используют специальные диагностические шкалы (AAS, Альварадо, RIPASA).
- При аппендиците у женщин нужна консультация гинеколога.
- При дизурии – консультация уролога.
- УЗИ брюшной полости.
- КТ брюшной полости (беременным при аппендиците вместо КТ делают УЗИ или МРТ).
- Диагностическая лапароскопия – малоинвазивное вмешательство, при котором через небольшой надрез лапароскопом осматривается брюшная полость. Обнаружив признаки аппендицита, переходят к лапароскопической аппендэктомии.
Анализы при аппендиците
-
(показывает признаки воспаления в виде увеличения СОЭ, С-реактивного белка, лейкоцитоза, нейтрофилеза). (для дифференциального диагноза). (в том числе панкреатической) – этот фермент позволяет выявить воспаление органов брюшной полости. . .
Лечение аппендицита
В подавляющем большинстве случаев при остром аппендиците необходима операция. Лишь при аппендикулярном инфильтрате и иногда при беременности начинают с консервативной терапии, то есть внутривенного введения антибиотиков (амоксиклав или цефотаксим с метронидазолом, тигециклин, эртапенем) в течение 2-х суток.
Перед операцией проводят медикаментозную подготовку (устраняют водно-электролитные нарушения, проводят антибиотикотерапию, снимают интоксикацию и боль, проводят профилактику тромбоза).
Удаление аппендицита – аппендэктомия – выполняется как полостная или лапароскопическая операция.
- большом весе;
- возрасте старше 50 лет;
- онкологических заболеваниях;
- инфаркте и инсульте в анамнезе;
- варикозной болезни;
- СКВ и эритремии;
- послеродовом периоде;
- травмах;
- приеме гормональных контрацептивов.
Восстановление после удаления аппендицита
При неосложненном аппендиците восстановление происходит быстро, осложнения предполагают больший срок госпитализации и более длительный период послеоперационной реабилитации.
Факторы, способствующие раннему восстановлению: ранняя диагностика и своевременная операция, отсутствие сопутствующих заболеваний, молодой возраст, отсутствие осложнений.
Факторы риска: поздняя госпитализация, ожирение, пожилой и старческий возраст, перитонит, сепсис, множественные сопутствующие заболевания.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Острый аппендицит: причины появления, симптомы, диагностика и способы лечения.
Определение
Острый аппендицит – острое воспаление червеобразного отростка слепой кишки.
Червеобразный отросток (аппендикс) – это придаток слепой кишки, являющийся важным органом иммунной системы и тесно взаимодействующий с микрофлорой кишечника.
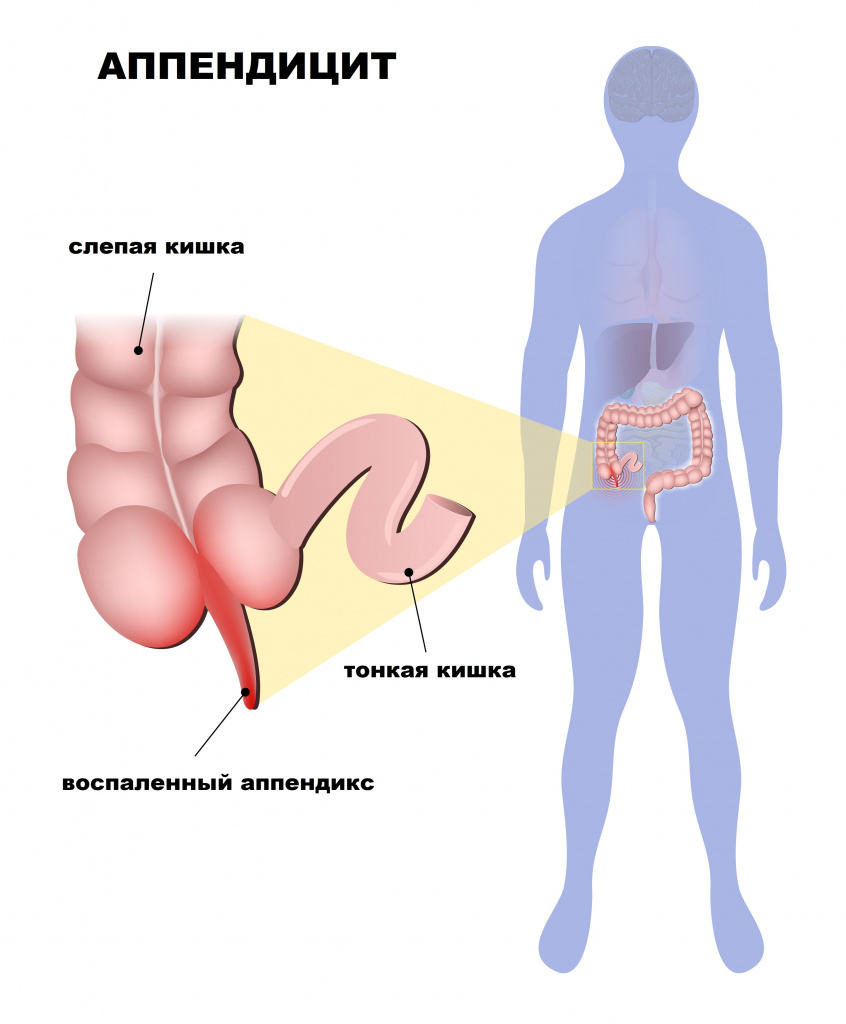
Причины появления острого аппендицита
Основной причиной развития острого аппендицита является нарушение пассажа (продвижения) содержимого из просвета аппендикса. Это может быть обусловлено пищевыми массами, каловыми камнями, глистной инвазией, гипертрофией (разрастанием) лимфоидной ткани, новообразованиями. Секреция слизи в условиях закупорки приводит к повышению давления внутри просвета аппендикса.
Содержимое червеобразного отростка, обсемененное патогенной флорой, служит благоприятной средой для развития острого воспалительного процесса.
Классификация заболевания
Клинико-морфологические формы острого аппендицита:
- катаральный (поверхностный, простой),
- флегмонозный,
- гангренозный,
- эмпиема червеобразного отростка.
Обычно пациенты жалуются на боль в животе без четкой локализации (так называемую блуждающую боль), отсутствие аппетита, тошноту, рвоту, редко диарею, повышение температуры тела.
Локализация боли зависит от расположения аппендикса. Например, при восходящем расположении боль ощущается в правом подреберье. При медиальном расположении аппендикса боль локализуется ближе к пупку. При тазовом положении воспаленный отросток может контактировать со стенкой мочевого пузыря, что проявляется дизурией и более низкой локализацией боли. При ретроцекальном расположении боль отдает в правое бедро и даже в правый тазобедренный сустав. Заметим, что червеобразный отросток вблизи внепеченочных желчных ходов может спровоцировать транзиторную желтуху.

Катаральный аппендицит. Симптомом начальной стадии заболевания является постоянная, неинтенсивная, тупая (лишь изредка схваткообразная) боль, заставляющая пациента обратиться за медицинской помощью. В течение нескольких часов боль, постепенно усиливаясь, смещается из эпигастральной области в правую подвздошную – зону локализации аппендикса. Такое смещение называется симптомом Кохера-Волковича и характерно для острого начала аппендицита. На этой стадии температура обычно повышается до 37-37,5°С.
Гангренозный аппендицит – та стадия заболевания, которая характеризуется уменьшением или даже полным исчезновением боли из-за отмирания нервных окончаний в аппендиксе. Температура тела нередко бывает нормальной (ниже 37°С) или даже пониженной (до 36°С). Характерно выраженное учащение пульса – 100-120 ударов в минуту.
Диагностика острого аппендицита
Дифференциальная диагностика
Острый аппендицит необходимо дифференцировать почти от всех заболеваний брюшной полости и забрюшинного пространства (прободной язвы желудка или двенадцатиперстной кишки, острого панкреатита, дивертикулита, кишечных инфекций, почечной колики), а также от заболеваний органов малого таза (инфекций, апоплексии яичника, перекрута кисты яичника, внематочной беременности).
Лабораторная диагностика
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
Читайте также:

