Почечная кома доклад кратко
Обновлено: 17.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Почечная недостаточность: причины появления, симптомы, диагностика и способы лечения.
Определение
Почечная недостаточность — состояние, при котором одна или обе почки не могут в полном объеме выполнять свои функции. Это происходит в результате какого-либо заболевания, когда почки перестают полноценно фильтровать кровь. Вещества, которые должны выводиться из организма, попадают обратно в кровоток. Нарушение функций почек может быть связано с уменьшением кровотока через них и резким снижением снабжения кислородом.
Основная функция почек – выделительная, то есть очищение организма от шлаков и токсинов, при этом почки отвечают за максимальную сохранность полезных веществ.
Почки принимают участие в фосфорно-кальциевом обмене и формировании костной ткани путем выработки кальцитриола (активной формы витамина D), поэтому у детей почечная недостаточность негативно влияет на рост костей и их аномальное развитие, а у взрослых может вызывать хрупкость.
Почки регулируют артериальное давление, поэтому почечная недостаточность приводит к его повышению.
Почки участвуют в образовании красных кровяных телец крови – эритроцитов. При почечной недостаточности снижается количество эритроцитов, развивается анемия.
Почки осуществляют регуляцию количества воды и солей – поддержание водно-солевого баланса.
Причины появления почечной недостаточности
Существует множество причин развития почечной недостаточности. Одни приводят к быстрому ухудшению функции почек, чаще всего ишемического или токсического генеза (острое повреждение почек, или острая почечная недостаточность). Другие - к постепенному ухудшению функции почек (хронической болезни почек, или хронической почечной недостаточности). Помимо неспособности почечной ткани фильтровать из крови метаболические продукты жизнедеятельности организма (в частности, креатинин и азот мочевины), снижается способность почек контролировать количество и распределение воды в организме (баланс жидкости) и уровень электролитов в крови.
Острое повреждение почек представляет собой внезапное снижение их функции в течение нескольких дней или недель, вызывающее накопление азотистых соединений в крови (азотемию).
Причины почечной недостаточности при острой форме заболевания:
- острые нарушения почечной гемодинамики (коллапс, шок);
- интоксикации различного генеза (лекарственные, укусы насекомых и змей, бытовые яды);
- острое инфекционное поражение почки;
- острые воспалительные заболевания почек (пиелонефрит, острый гломерулонефрит);
- травма почки или другого органа с большой потерей крови;
- непроходимость мочевыводящих путей;
- удаление почки.
- почечные заболевания — хронический пиелонефрит и гломерулонефрит;
- болезни обмена веществ: амилоидоз, подагра, сахарный диабет;
- врожденные почечные заболевания: сужения почечных артерий, недоразвитие почек, поликистоз;
- ревматические заболевания: геморрагические васкулиты, склеродермия, системная красная волчанка;
- серьезные нарушения работы сердечно-сосудистой системы: артериальная гипертония и болезни, приводящие к значительным изменениям в почечном кровотоке (сердечная недостаточность, нарушение ритма);
- заболевания, которые становятся причиной проблем с оттоком мочи.
Хотя снижение функции почек возможно в любом возрасте, хроническая почечная недостаточность и острое повреждение почек чаще возникают у пожилых людей. Многие заболевания, вызывающие ухудшение функции почек, поддаются лечению, в результате которого функция почек восстанавливается. Благодаря доступности диализа и трансплантации почки почечная недостаточность стала не смертельным, а управляемым заболеванием.
Классификация заболевания
Современная классификация основана на двух показателях — скорости клубочковой фильтрации и признаках почечного повреждения (протеинурии, альбуминурии). В зависимости от их сочетания выделяют пять стадий хронической болезни почек.
Непосредственными причинами острой почечной недостаточности (код N17) являются низкая объемная скорость кровотока, острая деструкция клубочка с потерей приносящих и выносящих артерий и клубочковых капилляров, повреждение канальцев нефронов или нарушение оттока мочи от почки из-за обструкции. В зависимости от этого различают три формы острой почечной недостаточности:
- преренальную (70%),
- паренхиматозную (25%),
- обструктивную (5%).
У почечной недостаточности есть следующие основные признаки:
- уменьшение количества выделяемой мочи, расстройство мочеиспускания (олигоурия, дизурия);
- отеки;
- общая заторможенность, сонливость;
- тошнота, рвота, снижение аппетита;
- тахикардия, повышение артериального давления;
- вздутие живота, жидкий стул.
Часто доминирующими симптомами острой почечной недостаточности являются проявления основного заболевания или симптомы, вызванные хирургическими осложнениями операции, которая привела к нарушению функции почек.
Для хронической почечной недостаточности характерно малосимптомное начало заболевания. На этом этапе больные часто не предъявляют жалоб, в крайнем случае, говорят о повышенной утомляемости при умеренной физической нагрузке, а также о сухости во рту и слабости, проявляющейся ближе к вечеру. Далее обращают на себя внимание бледная кожа и дряблые мышцы, которые утрачивают тонус. Исходя из результатов биохимического анализа крови, больным часто сообщают о наличии белка в моче и незначительных сдвигах в электролитном составе крови.
Выраженность симптомов зависит от стадии хронической болезни почек. Заболевание имеет волнообразное течение: состояние пациента то улучшается, то снова ухудшается.
Чрезвычайно опасной является терминальная стадия хронической болезни почек, когда у пациента нарушаются эмоциональные реакции (апатия резко переходит в возбуждение, нарушается ночной сон, появляются признаки заторможенности). Появляется аммиачный запах изо рта, отеки, лицо приобретает одутловатость, желтоватую окраску, на коже видны следы расчесов, волосы становятся тусклыми, ломкими, усиливается дистрофия. Нарастают симптомы уремической интоксикации: асцит, плеврит, перикардит, уремическая кома. Нередко возникает тяжелая артериальная гипертензия.
Диагностика почечной недостаточности
Для диагностики почечной недостаточности назначают следующие обследования:
-
общий (клинический) анализ крови;
Одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови для подсчета процентного содержания разновидностей лейкоцитов и определение скорости оседания эритроцитов.
Первичные скрининговые тесты, использующиеся для выявления патологии почек.
Профиль тестов, который позволяет оценить степень нарушения функции почек, может быть использован для контроля функции почек при хронической патологии.
Тесты, входящие в комплекс, используются для ранней и дифференциальной диагностики системных васкулитов, диагностики системной красной волчанки, системных ревматических заболеваний, быстропрогрессирующего гломерулонефрита и острой почечной недостаточности.
Тесты, входящие в комплекс, используются для ранней и дифференциальной диагностики системных васкулитов, диагностики системной красной волчанки, системных ревматических заболеваний, быстропрогрессирующего гломерулонефрита и острой почечной недостаточности.
Комплекс тестов применяется с целью диагностики быстропрогрессирующего гломерулонефрита и острой почечной недостаточности, ранней и дифференциальной диагностики системных васкулитов, диагностики синдрома Гудпасчера, синдрома Вегенера и микроскопического полиангиита.
Общий анализ мочи – комплексная оценка ряда физических и химических параметров мочи, а также элементов мочевого осадка, нацеленное на выявление патологии почек и мочевыводящих путей.
Пробу Реберга используют для оценки функции почек (уровня клубочковой фильтрации) по расчетной скорости очищения крови от креатинина в почках. Для теста требуется взятие пробы крови и сбор мочи в течение 24 часов.
Комплексное ультразвуковое сканирование органов мочевыделительной системы, позволяющее обнаружить патологию на ранних стадиях развития.
Исследование, позволяющее получить данные о состоянии органов малого таза, выявить патологические изменения и опухоли.
Метод оценки состояния мочевыделительной системы с помощью компьютерной томографии.
К каким врачам обращаться
При обнаружении признаков заболевания следует обратиться к врачу-урологу или нефрологу. Лечение детей зависит от стадии заболевания и тяжести симптомов. Легкие формы заболевания контролирует врач-педиатр . В более тяжелых случаях потребуется помощь детского нефролога.
Лечение почечной недостаточности
Современная медицина может компенсировать последствия хронической почечной недостаточности, позволяя людям жить активной жизнью, несмотря на то, что жизненно важный орган больше не выполняет свои функции. Однако до сих пор нет возможности полностью вылечить это заболевание.
Основная цель всех врачебных манипуляций – устранение причины, вызывающей данное патологическое состояние. Для этого в повседневной медицинской практике используют привычные способы устранения интоксикации, гемолиза, обезвоживания и шока.
При острой почечной недостаточности больного необходимо срочно поместить в стационар, где лечение должно вестись по двум направлениям: устранение причин, вызвавших почечную недостаточность (например, большой кровопотери), и восстановление функций почек.
Лечение хронической почечной недостаточности направлено на замедление прогрессирования заболевания и коррекцию осложнений. В консервативной терапии используют препараты, улучшающие микроциркуляцию, обладающие нефропротективным действием. Для коррекции водно-электролитных нарушений, анемии индивидуально подбирается диета, режим инфузионной и трансфузионной терапии, препараты рекомбинантного эритропоэтина. Обычно необходимо назначение витамина D для улучшения костного обмена, а также солей кальция, которые связывают избыток фосфатов в крови. При почечной недостаточности на фоне сахарного диабета нужно постоянно следить за уровнем сахара, соблюдать строгую диету. При проблемах с давлением необходимо регулировать его уровень. Для стимуляции выделения мочи применяют диуретики.
Основными способами лечения почечной недостаточности повсеместно признаны диализ и трансплантация почки. Наиболее полное замещение почечной функции происходит в результате успешной трансплантации почки, а диализ замещает ее лишь частично. Во время гемодиализа происходит удаление из организма токсических продуктов обмена веществ для уменьшения биохимических аномалий, нормализации нарушений водного, электролитного баланса и кислотно-щелочного равновесия. Очищение крови производится путем снижения концентрации в ней вредных веществ.
Осложнения острой почечной недостаточности представляют угрозу жизни и здоровью пациента. Патология сопровождается сепсисом, солевой и водной сверхнагрузкой, изменениями в крови, нарушениями в мочевыводящих путях, сердечно-сосудистой и дыхательной системах.
Тяжелая форма патологии дополняется развитием уремического гастроэнтероколита, сопровождающегося кровотечением.
У пациентов с хронической формой заболевания могут развиваться различные осложнения, которые отражают нарушение эндокринной или экзокринной функции почек, - анемия, нарушение метаболизма костной ткани, ацидоз, повышенный риск развития сердечно-сосудистых заболеваний и заболевание периферических артерий.
Профилактика почечной недостаточности
Профилактика почечной недостаточности основывается на предотвращении причин, которые вызывают данную патологию. Особенно важно вовремя начать борьбу с такими заболеваниями как пиелонефрит, мочекаменная болезнь, гломерулонефрит.
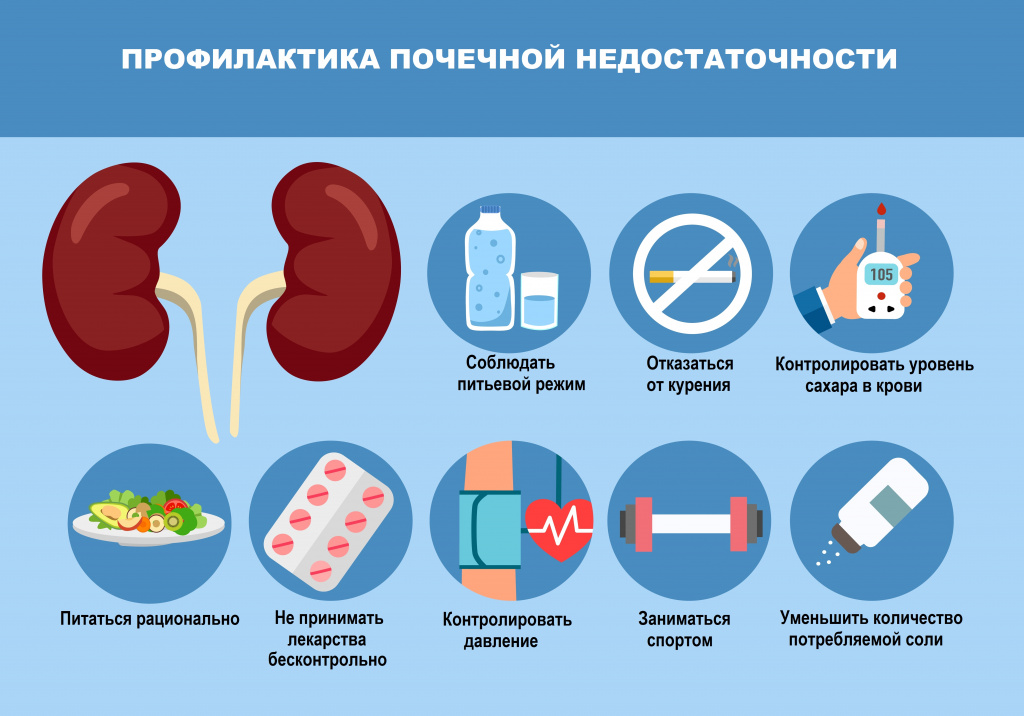
Важным направлением профилактики и лечения почечной недостаточности является коррекция образа жизни и характера питания с целью наиболее полного воздействия на модифицируемые факторы риска развития и прогрессирования заболевания:
- коррекция массы тела при ожирении за счет изменения калорийности рациона, достаточной физической активности и ограничения поваренной соли в пище;
- ограничение потребления алкоголя и исключение курения;
- санация хронических очагов инфекции;
- предупреждение лекарственной нефротоксичности – широкое информирование пациентов о вреде самолечения, отказ от бесконтрольного приема анальгетиков, антибиотиков, пищевых добавок и др.
- Клинические рекомендации. Хроническая болезнь почек (ХБП). Ассоциация нефрологов, 2021. – 233 с.
- Клинические рекомендации. Острое повреждение почек (ОПП). Ассоциация нефрологов, Научное общество нефрологов России, Ассоциация анестезиологов-реаниматологов России, Национальное общество специалистов в области гемафереза и экстракорпоральной гемокорреции, 2020. – 142 с.
- Kidney Disease: Improving Global Outcomes (KDIGO), KDIGO clinical practice guideline for the evaluation and management of chronic kidney disease, Kidney Int Suppl (2013); 3: 1-150.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Состояние, обусловленное эндогенными интоксикациями вследствие тяжелой, реже острой или даже хронической недостаточности функциональности почек. Нарушение выделительной функции органа. Патогенез уремической комы. Клинические проявления заболевания.
| Рубрика | Медицина |
| Вид | реферат |
| Язык | русский |
| Дата добавления | 18.05.2014 |
| Размер файла | 17,2 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
ГБОУ ВПО ОрГМА Минздрава России
на тему: Уремическая кома
1. Этиология уремической комы
2. Патогенез уремической комы
3. Клинические проявления
4. Диагностика уремической комы
5. Лечение уремической комы
Хроническое поражение обоих почек, чем бы оно ни было вызвано, рано или поздно может закончиться таким уменьшением почечной ткани, которое окажется уже недостаточным для удаления из организма накапливающихся ненужных продуктов (шлаков); тогда появляются симптомы самоотравления организма этими невыведенными продуктами обмена веществ, вплоть до уремической комы.
Уремической комой называют состояние, обусловленное эндогенными интоксикациями вследствие тяжелой, реже острой или даже хронической недостаточности функциональности почек. кома почка уремия интоксикация
1. Этиология уремической комы
Развитие почечной недостаточности вызывают различные заболевания почек: чаще всего воспалительного, инфекционного характера (редко инфекционно-аллергического характера) - гломерулонефрит, пиелонефрит; а также отравления некоторыми медикаментозными или промышленными ядами; длительная артериальная гипертония; сепсис; поражение почечных сосудов различного генеза (в том числе при системных васкулитах); механические препятствия оттоку мочи по мочеточникам (двухсторонние камни в почках, врождённые уродства обеих почек); острый гемолитический криз (в том числе при трансфузии несовместимой крови); злокачественное течение гипертонической болезни; резкая дегидратация организма с последующей олигурией и анурией и т. п.. Нарушение выделительной функции почек сопровождается задержкой в организме прежде всего продуктов азотистого обмена, которые по существу не могут быть выведены экстраренальным путем. В крови накапливаются мочевина, креатинин, мочевая кислота, гуанидин, фосфаты, сульфаты и различные другие соединения. Наряду с этим резко изменяется водно-электролитный баланс; концентрация в крови натрия и кальция уменьшается, содержание калия и магния подвержено большим колебаниям. Дефицит натрия вызывает усиленное выделение альдостерона корой надпочечников, что приводит в свою очередь к ретенции в организме жидкости и артериальной гипертензии; возникновению последней способствует также повышенное образование ренина. В этих условиях резко снижается экскреция почками ионов водорода и органических кислот; в результате развивается выраженный метаболический (уремический) ацидоз.
2. Патогенез уремической комы
Совокупность гуморальных расстройств при нарастающей почечной недостаточности определяет нарушение нормальной динамики внутренней среды организма с сопутствующим поражением почти всех органов и систем. Приспособительные реакции организма, направленные на выведение продуктов азотистого обмена потовыми и слюнными железами, желудком и кишечником, не в состоянии компенсировать недостаточную функцию почек и вызывают нередко тяжелые стоматиты, гастриты, энтериты и колиты (иногда эрозивно-язвенного характера). Накопление в крови уратов и аммиачных солей сопровождается асептическим воспалением серозных и слизистых оболочек с образованием перикардита, плеврита, артритов, тендо-вагинитов, васкулитов -- как правило, будет развиваться постепенно.
По мере того, как идет нарастание почечной недостаточности, резко нарушается клубочковая фильтрация и также канальцевая реабсорбция, возникает олигурия, затем анурия.
3. Клинические проявления
Уремическая кома развивается обычно постепенно. У больных выражен астенический синдром - апатия, общая слабость, утомляемость, головная боль, нарушение сна (сонливость днем и бессонница ночью). Все эти явления связаны с токсическим действием мочевины на центральную нервную систему. Диспепсический синдром проявляется снижением аппетита вплоть до анорексии (полного отказа от еды), сухостью и горечью во рту, запахом мочи изо рта, жаждой. Развиваются стоматит, гастрит, энтероколит. Все это связано с наличием внепочечных путей выведения токсических продуктов обмена веществ: через слизистую оболочку желудочно-кишечного тракта, кожу и потовые железы.
Характерен внешний вид больных - лицо одутловатое, кожа бледная, сухая, со следами расчёсов вследствие мучительного зуда, иногда отложение на коже кристаллов мочевой кислоты в виде сахарной пудры. Характерны синяки и кровоизлияния, пастозность лица, отёки нижних конечностей и поясницы. Геморрагический синдром при уремии клинически проявляется носовыми, маточными и желудочно-кишечными кровотечениями, что связано с поражением сосудистой стенки и тромбоцитопенией (снижением содержания тромбоцитов в крови).
Развиваются изменения и в сердечнососудистой системе. Появляется высокая гипертония (особенно повышено диастолическое, нижнее давление).
Нарушения в дыхательной системе проявляются расстройством частоты и глубины дыхания, приступообразной одышкой, что может быть предвестником уремического отека легких вследствие задержки солей и жидкости и развития острой левожелудочковой недостаточности. Нарастание интоксикации ведет к токсическому поражению центральной нервной системы и переходу заторможенности и сопорозного состояния в собственно кому. Сознание утрачивается, вместе с тем могут наблюдаться периоды резкого психомоторного возбуждения с бредом и галлюцинациями. Угнетение дыхательного центра ведет к появлению дыхания Куссмауля. С нарастанием коматозного состояния, возможны фибриллярные подергивания отдельных мышечных групп, миоз, сухожильные рефлексы повышены. В крови отмечаются анемия, тромбоцитопения, лейкоцитоз (увеличение числа лейкоцитов), ускоренная СОЭ. Повышаются уровень остаточного азота и мочевины, концентрация креатинина. При острой почечной недостаточности удельный вес мочи высокий, определяется выраженная альбуминурия, макрогематурия, цилиндрурия.
4. Диагностика уремической комы
Диагноз уремической комы базируется на данных клиники: аммиачный запах изо рта, общий вид больного (желтовато-бледный цвет открытых участков кожных покровов, сухость кожи и слизистых, геморрагические проявления, расчесы и пр.), артериальная гипертония, патологические ритмы дыхания (типа Куссмауля или Чейна -- Стокса), фибриллярные подергивания мышц, типичная неврологическая симптоматика и соответствующие лабораторные показатели.
Размеры сердца увеличены преимущественно за счет левого желудочка, над верхушкой и в точке Боткина выслушиваются характерные систолические шумы, на аорте -- акцент II тона; тахикардия, иногда вплоть до ритма галопа; в терминальной стадии определяется грубый шум трения перикарда, воспринимаемый изредка даже пальпаторно. Изменения ЭКГ отражают в значительной степени электролитные нарушения (гипокальциемию и гиперкалиемию); интервал Q -- Т удлинен (за счет сегмента S -- T), зубец Т высокий, равносторонний с заостренной вершиной или, реже, низкий.
Над лёгкими, в задних и нижних всех отделах грудной клетки, перкуторный звук сильно укорочен, а дыхание местами ослабленное, местами жесткое, выслушиваются влажные и рассеянные сухие хрипы, иногда шум трения плевры. Часто развиваются пневмонии.
Клиническое исследование крови выявляет выраженную анемию со снижением числа эритроцитов до 2 ООО ООО и гемоглобина до 50 г/л, тромбоцитопению и резкий лейкоцитоз (до 15000--30 000). Содержание в крови остаточного азота, не усвоившейся мочевины, креатинина, индикана, фосфатов и сульфатов возрастает; отмечается суб- или декомпенсированный метаболический ацидоз, гипонатриемия, гипокальциемия и чаще всего гиперкалиемия.
При хронической почечной недостаточности моча будет с низким удельным весом, бесцветная; характерны микропротеинурия, микрогематурия с преобладанием выщелоченных эритроцитов, единичные цилиндры в мочевом осадке. При острой почечной недостаточности плотность мочи высокая; моча содержит много белка и эритроцитов, часто свободный гемоглобин, кровяной детрит, миоглобин, пигментные цилиндры, иногда кристаллы веществ, послуживших причиной почечной недостаточности (например, сульфаниламиды).
Предшествующая медицинская документация и анамнез подтверждают диагноз.
5. Лечение уремической комы
Неотложная помощь включает следующие мероприятия. Желудок и кишечник промывают 2 % раствором натрия гидрокарбоната, назначают слабительные средства. При гипонатриемии (сухая дряблая кожа, низкое артериальное давление и центральное венозное давление, отсутствие отеков) внутримышечно вводят 250 мл изотонического раствора натрия хлорида. При гипернатриемии (выраженные отеки конечностей, высокое артериальное давление и центральное венозное давление) назначают спиронолактон (по 0,075 - 0,3 г в сутки), при артериальной гипертензии - капотен, капозид, вазокардин, атенолол. Для устранения ацидоза внутривенно вводят трисамин. При регидратации вводят 300 - 500 мл 5 % раствора глюкозы и 400 мл 4 % раствора натрия гидрокарбоната. Для коррекции нарушений белкового обмена назначают анаболические гормоны (ретаболил - по 1 мл 5 % раствора). При гинокалиемии необходимо ввести калия хлорид или панангин; при гиперкалиемии - 700 мл 3 % раствора натрия гидрокарбоната, 20 % раствор глюкозы. Антибиотики назначают при инфекционном процессе. При упорной рвоте назначают реглан или церукал (2 мл внутримышечно). Проводят экстракорпоральный гемодиализ. При тяжелых необратимых изменениях паренхимы почек показана пересадка этого органа.
Важным в профилактике развития уремии является вопрос профилактики почечных дисплазий -- создание условий течения беременности, ограждающих зародыш и плод от тератогенных воздействий.
Существенным является поиск маркёров гетерозиготного носительства патологии, а также антенатальная диагностика пороков развития органов мочевой системы в случаях повышенного риска.
Если невозможно при уремической коме проводить заместительную терапию или трансплантацию -- то прогноз летальный.
Подобные документы
Причины развития острой почечной недостаточности, ее стадии и диагностические признаки. Классификация хронической почечной недостаточности по А.А. Лопатину. Клинико-лабораторные признаки. Диагностика уремии, уремическая кома. Общие принципы профилактики.
реферат [24,7 K], добавлен 25.03.2013
Оценка частоты развития диабетической нефропатии. Функции почек и определение причин хронической почечной недостаточности при сахарном диабете. Клинические проявления и патогенез анемии хронической почечной недостаточности. Система гемодиализа.
презентация [4,4 M], добавлен 30.10.2017
Этиология и патогенез острой почечной недостаточности. Клинические проявления, лабораторная и инструментальная диагностика, методы лечения заболевания, особенности его протекания у детей. Методика постановки диагноза на основании объективных данных.
презентация [1,3 M], добавлен 23.12.2014
Понятие, этиология и патофизиологические аспекты развития комы. Обследование больного в коматозном состоянии. Причины и принципы терапии комы при сахарном диабете, черепно-мозговой травме, острой или хронической почечной и печеночной недостаточности.
презентация [9,5 M], добавлен 12.12.2013
Сущность и общая характеристика некетотической гиперосмолярной комы. Патогенез заболевания, описание гипогликемического состояния и причина отсутствия кетоза. Клинические проявления и факторы, провоцирующие кому, методика и эффективность ее лечения.
Кома – это угрожающее жизни состояние нарушения сознания, обусловленное повреждением особых структур головного мозга и характеризующееся полным отсутствием контакта больного с окружающим миром. Причины ее возникновения могут быть подразделены на метаболические (отравление продуктами обмена веществ или химическими соединениями) и органические (при которых происходит разрушение участков головного мозга). Основными симптомами являются бессознательное состояние и отсутствие реакций открывания глаз даже на сильные раздражители. В диагностике комы важную роль играет КТ и МРТ, а также лабораторные исследования крови. Лечение прежде всего подразумевает борьбу с основной причиной развития патологического процесса.
МКБ-10
Общие сведения
Кома – это один из видов нарушения сознания, при котором у больного полностью отсутствует контакт с окружающим миром и психическая деятельность. Это состояние настолько глубокое, что пациент не может быть из него выведен даже с помощью интенсивной стимуляции.
В коматозном состоянии больной всегда лежит с закрытыми глазами и не открывает их ни на звук, ни на боль. Именно этим кома отличается от других видов нарушения сознания. Все остальные признаки: наличие или отсутствие спонтанных движений, сохраненные или угасшие рефлексы, способность к самостоятельному дыханию или полная привязанность к аппарату жизнеобеспечения – зависят исключительно от причины, по которой больной впал в коматозное состояние и степени угнетения нервной системы.

Причины комы
Кома не является самостоятельным заболеванием, она представляет собой тяжелейшее осложнение со стороны центральной нервной системы, в основе которого лежит повреждение нервных путей. Кора головного мозга воспринимает сигналы об окружающем мире не напрямую, а через ретикулярную формация. Она проходит через весь мозг и является фильтром, который систематизирует и пропускает через себя нервные импульсы. Если клетки ретикулярной формации повреждаются, высший отдел головного мозга теряет связь с внешним миром. Человек впадает в состояние, которое и называется кома.
Нервные волокна ретикулярной формации могут повреждаться как непосредственно физическим путем, так и за счет воздействия различных химических веществ:
- Физическое повреждение. Может возникать при таких состояниях, как инсульт головного мозга, травма (пулевое ранение, ушиб, кровоизлияние).
- Химические соединения, приводящие к повреждению нервных клеток ретикулярной формации, разделяются на 2 типа:
- Внутренние, которые являются продуктами обмена веществ и образуются в результате заболеваний внутренних органов. Внутренними поражающими факторами выступают: сниженное содержание кислорода в крови (гипоксия), высокий или низкий уровень глюкозы и ацетоновые тела (при сахарном диабете), аммиак (при тяжелых заболеваниях печени).
- Внешние, которые поступают в организм извне. Внешняя интоксикация нервной системы может возникать при передозировке наркотических средств, снотворных, отравлении нейротропными ядами, воздействии бактериальных токсинов при инфекционных заболеваниях.
Особым повреждающим фактором, который сочетает в себе признаки физического и химического повреждения ретикулярной формации является повышение внутричерепного давления. Оно возникает при черепно-мозговой травме, опухолях ЦНС.
Классификация
Кому можно классифицировать по 2 группам критериев: 1) в зависимости от причины, которая ее вызвала; 2) по уровню угнетения сознания. В зависимости от причин комы подразделяются на следующие типы:
- травматическая (при черепно-мозговых травмах)
- эпилептическая (осложнение эпилептического статуса)
- апоплексическая (результат инсульта головного мозга), менингиальная (развивается как последствие менингита)
- опухолевая (объемные образования головного мозга и черепа)
- эндокринная (при снижении функции щитовидной железы, сахарном диабете)
- токсическая (при почечной и печеночной недостаточности).
Однако такое разделение используется в неврологии не часто, так как не отражает истинного состояния пациента. Большее распространение получила классификация комы по тяжести нарушения сознания – шкала Глазко. На ее основе легко определить тяжесть состояния больного, построить схему неотложных лечебных мероприятий и прогнозировать исход заболевания. В основе шкалы Глазко лежит совокупная оценка трех показателей больного: речь, наличие движений, открывание глаз. В зависимости от степени их нарушения ставятся баллы. По их сумме оценивается уровень сознания больного: 15 – сознание ясное; 14—13 – умеренное оглушение; 12—10 - глубокое оглушение; 9—8 – сопор; 7 и менее – коматозное состояние.
По другой классификации, которая используется в основном реаниматологами, кома подразделяется на 5 степеней:
- прекома
- кома I (в отечественной медицинской литературе называют ступор)
- кома II (сопор)
- кома III (атоническая)
- кома IV (запредельная).
Симптомы комы
Как уже отмечалось, самыми главными симптомами комы, которые характерны для любого ее типа являются: полное отсутствие контакта больного с окружающим миром и отсутствие психической деятельности. Остальные клинические проявления будут отличаться в зависимости от причины, вызвавшей поражение головного мозга.
Температура тела. Кома, вызванная перегреванием, характеризуется высокой температурой тела до 42—43 C⁰ и сухой кожей. Отравление алкоголем и снотворными, наоборот, сопровождается гипотермией (температура тела 32—34 C⁰).
Частота дыхания. Медленное дыхание возникает при коме от гипотиреоза (низкий уровень гормонов щитовидной железы), отравления снотворными или наркотиками из группы морфина. Глубокие дыхательные движения характерны для коматозного состояния на фоне бактериальной интоксикации при тяжелых пневмониях, а также для опухолей головного мозга и ацидоза, вызванного неконтролируемым сахарным диабетом или почечной недостаточностью.
Давление и частота сердечных сокращений. Брадикардия (снижение числа сердечных сокращений в минуту) говорит о коме, возникшей на фоне острой патологии сердца, а сочетание тахикардии (повышения числа сердечных сокращений) с высоким артериальным давлением указывает на повышение внутричерепного давления.
Артериальная гипертензия характерна для больных в коме, возникшей на фоне инсульта. А низкое давление возникает при диабетической коме, отравлении снотворными, массивном внутреннем кровотечении, инфаркте миокарда.
Цвет кожных покровов. Вишнево-красный цвет кожи развивается при отравлении угарным газом. Посинение кончиков пальцев и носогубного треугольника указывает на низкое содержание кислорода в крови (например, при удушении). Кровоподтеки, кровотечение из ушей и носа, синяки в виде очков вокруг глаз характерны для комы, развившейся на фоне черепно-мозговой травмы. Ярко выраженные бледные кожные покровы свидетельствуют о коматозном состоянии по причине массивной кровопотери.
Контакт с окружающими. При сопоре и легкой коме возможны непроизвольные вокализации – издавание различных звуков больными, это служит благоприятным прогностическим признаком. По мере углубления коматозного состояния способность произносить звуки исчезает.
Гримасы, рефлекторные отдергивания руки в ответ на боль характерны для легкой комы.
Диагностика комы
При постановке диагноза кома, невролог решает одновременно 2 задачи: 1) выяснение причины, приведшей к коматозному состоянию; 2) непосредственная диагностика комы и ее дифференциация от других похожих состояний.
Выяснить причины впадения больного в кому помогает опрос родственников пациента или случайных свидетелей. При этом уточняется, были ли у больного предшествующие жалобы, хронические заболевания сердца, сосудов, эндокринных органов. Свидетели расспрашиваются о том, пользовался ли пациент лекарствами, были ли найдены рядом с ним пустые блистеры или баночки из-под препаратов.
Важное значение имеет скорость развития симптомов и возраст больного. Кома, возникшая у молодых на фоне полного здоровья, чаще всего указывает на отравление наркотическими средствами, снотворными. А у пожилых больных с сопутствующими заболеваниями сердца и сосудов велика вероятность развития комы на фоне инсульта или инфаркта.
Осмотр помогает установить предполагаемую причину возникновения комы. Уровень артериального давления, частоты пульса, дыхательных движений, характерные кровоподтеки, запах изо рта, следы уколов, температура тела – вот те признаки, которые помогают врачу уставить верный диагноз.
Особое внимание следует обращать на положение больного. Запрокинутая голова с повышенным тонусом мышц шеи говорит о раздражении оболочек головного мозга, которая возникает при кровоизлияниях, менингитах. Судороги всего тела или отдельных мышц могут проявляться, если причиной комы явился эпилептический статус, эклампсия (у беременных женщин). Вялый паралич конечностей свидетельствует об инсульте головного мозга, а полное отсутствие рефлексов – о глубоком повреждении большой поверхности коры и спинного мозга.
Самым важным в дифференциальной диагностике комы от других состояний нарушения сознания является исследование способности больного открывать глаза на звуковое и болевое раздражение. Если реакция на звук и боль проявляется в виде произвольного открытия глаз, то это не кома. Если пациент несмотря на все усилия врачей глаза не открывает, то состояние рассматривается как коматозное.
Тщательному изучению подвергается реакция зрачков на свет. Ее особенности не только помогают установить предполагаемое месторасположение очага повреждения в головном мозге, но и косвенно указывают на причину возникновения коматозного состояния. Кроме того, зрачковый рефлекс служит достоверным прогностическим признаком.
Узкие зрачки (зрачки-точки), не реагирующие на свет, характерны для отравления алкоголем и наркотическими веществами. Разный диаметр зрачков на левом и правом глазе говорит о нарастании внутричерепного давления. Широкие зрачки – признак поражения среднего мозга. Расширение диаметра зрачков обоих глаз в совокупности с полным отсутствием их реакции на свет характерно для запредельной комы и является крайне неблагоприятным признаком, свидетельствующем о скорой смерти мозга.
Современные технологии в медицине сделали инструментальную диагностику причин коматозного состояния одной из самых первых процедур при поступлении любого больного с нарушением сознания. Выполнение компьютерной томографии (КТ головного мозга) или МРТ (магнитно-резонансной томографии) позволяет определить структурные изменения в головном мозге, наличие объемных образований, признаки повышения внутричерепного давления. На основании снимков принимается решение о методах лечения: консервативном или срочной операции.
При отсутствии возможности выполнить КТ или МРТ больному должны быть проведены рентгенография черепа и позвоночного столба в нескольких проекциях.
Подтвердить или опровергнуть метаболический (сбой в обмене веществ) характер коматозного состояния помогает биохимический анализ крови. В срочном порядке проводится определение уровня глюкозы, мочевины, аммиака крови. А также определяется соотношение газов крови и основных электролитов (ионов калия, натрия, хлора).
Если результаты КТ и МРТ указывают на то, что со стороны ЦНС нет причин, способных ввести больного в кому, выполняется исследование крови на гормоны (инсулин, гормоны надпочечников, щитовидной железы), токсические вещества (наркотики, снотворные, антидепрессанты), бактериальный посев крови. Важнейшим исследованием, которое помогает дифференцировать виды ком, является электроэнцефалография (ЭЭГ). При ее проведении производится регистрация электрических потенциалов мозга, оценка которых позволяет отличить коматозное состояние, вызванное опухолью мозга, кровоизлиянием, либо отравлением.
Лечение комы
Лечение комы должно вестись по 2 направлениям: 1) поддержание жизненных функций больного и предотвращение гибели мозга; 2) борьба с основной причиной, вызвавшей развитие этого состояния.
Поддержание жизненных функций начинается уже в машине скорой помощи по дороге в больницу и проводится всем пациентам в коме еще до получения результатов обследования. Она включает в себя поддержание проходимости дыхательных путей (выправление запавшего языка, очищение полости рта и носовой полости от рвотных масс, кислородная маска, вставление дыхательной трубки), нормального кровообращения (введение антиаритмических средств, препаратов нормализующих давление, закрытый массаж сердца). В палате реанимации при необходимости производится подключение больного к аппарату искусственной вентиляции легких.
Производится введение противосудорожных препаратов при наличии судорог, обязательное внутривенное вливание глюкозы, нормализация температуры тела больного (укрывание и обкладывание грелками при гипотермии или борьба с жаром), промывание желудка при подозрении на отравление лекарствами.
Второй этап лечения проводится уже после подробного обследования, и дальнейшая врачебная тактика зависит от основной причины, вызвавшей кому. Если это травма, опухоль мозга, внутричерепная гематома, то проводится срочное оперативное вмешательство. При выявлении диабетической комы берется под контроль уровень сахара и инсулина. Если причиной стала почечная недостаточность, то назначается гемодиализ.
Прогноз
Прогноз при коме полностью зависит от степени повреждения структур головного мозга и причин ее вызвавших. В медицинской литературе шансы больного на выход из коматозного состояния расцениваются как: при прекоме, коме I – благоприятный, возможно полное выздоровление без остаточных явлений; коме II и III – сомнительный, то есть существует как вероятность выздоровления, так и летального исхода; кома IV – неблагоприятный, в большинстве случаев заканчивается смертью пациента.
Профилактические меры сводятся к ранней диагностике патологического процесса, назначению правильных методов лечения и своевременной коррекции состояний, которые могут послужить причиной развития комы.

- Содержание
Нездоровое питание, злоупотребление алкогольными напитками, малоподвижный образ жизни – все эти причины приводят к возникновению хронических заболеваний.
Главная опасность хронических болезней в том, что появляются они не сразу. Патология может развиваться на протяжении многих лет, и весь этот период симптомы не выражены или проявляются слабо.
А когда симптомы становятся явными, бывает уже поздно принимать меры. Примером таких заболеваний является почечная кома.
Это патологическое состояние считается острым, и требует срочного врачебного вмешательства, но появляется оно обычно не сразу, а после длительного периода хронической почечной недостаточности.
Почечная (уремическая) кома – это патологическое состояние почек, когда появляется хроническая или острая почечная недостаточность в терминальной стадии, то есть орган перестает выполнять свои функции, токсичные продукты обмена веществ не удаляются из крови, и наступает отравление.
Почему появляется почечная кома?
- наличие препятствий, затрудняющих отток мочи (камни в мочевом пузыре, аденома простаты);
- формирование мочекаменной болезни, приводящей к почечной колике, а затем – к почечной коме;
- токсичное воздействие определенных медикаментов или ядовитых веществ (бензолы, свинец и другие вещества);
- острая или хроническая почечная недостаточность;
- пиелонефрит, гломерулонефрит;
- новообразования (опухоли) доброкачественной или злокачественной природы в почечной лоханке или мочеточнике;
- отсутствие лечения хронических почечных болезней.
Признаки, сопровождающие заболевание
- непрерывный зуд кожных покровов, после которого остаются расчесы;
- на поверхности кожи образуется белый кристаллический осадок, похожий на пудру – это соли, которые должны были выводиться почками, но орган не выполняет свои функции;
- ярко выраженный запах аммиака изо рта (напоминающий запах мочи);
- судороги;
- помутнение сознания, появление галлюцинаций, бред, потеря пространственной ориентации;
- отеки на лице, нижних конечностях, пояснице;
- общая слабость, упадок сил, сонливость;
- тошнота, рвота;
- резкое уменьшение мочевыделения (может быть и повышенное мочевыделение, но вместе с мочой не выводятся токсины и продукты обмена веществ);
- повышение артериального давления, через некоторое время оно может сильно понизиться;
- головная боль, ухудшение зрения;
- ощущение сухости во рту, жажда;
- может возникнуть маточное кровотечение (у женщин) или пойти кровь из носа;
- одышка.
Если появились наиболее характерные признаки, или несколько симптомов из указанного списка, необходимо срочно вызывать скорую помощь или ехать в больницу.

Чувство жажды при приближении почечной комы
На более поздней стадии лечение может быть малоэффективным.
Какие существуют стадии болезни
Состояние почечной комы возникает, когда в результате аутоинтоксикации собственными продуктами обмена наступает азотемическая уремия, потому что почки утратили фильтрационную способность.
Какие бывают виды почечной комы?

Состояние обморока при наступлении почечной комы
- прекоматозная стадия – появляется кожный зуд, изо рта пахнет аммиаком, возникает жажда, тошнота, отечность, слабость;
- непосредственно кома – потеря пространственной ориентации, рвота, диарея, галлюцинации, помутнение сознания, обморок.
В прекоматозной стадии еще есть время применить экстренные лечебные меры, в коматозной можно уже не успеть.
Методы диагностики почечной комы
- общий (клинический) анализ крови, особое внимание уделяют содержанию мочевины и креатинина;
- ультразвуковое обследование почек;
- изучение паренхимы почек с помощью компьютерной томографии;
- рентгенограмма органов малого таза.
Алгоритмы лечения комы почек
Лечение почечной комы осуществляется с учетом причин, повлекших за собой это состояние. Например, если присутствует препятствие оттоку мочи из-за наличия новообразования в мочевыводящей системе, может потребоваться хирургическое вмешательство.

Фильтрация крови в помощь при коме почек
- обеспечить фильтрацию крови для удаления токсичных веществ;
- нормализовать жизненно важные показатели;
- устранить причину, приведшую к почечной коме;
- нормализовать почечные функции.
Срочная помощь
В особо тяжелых случаях может понадобиться гемодиализ, либо очищение крови методом плазмафереза.
Лекарственные средства
- мочегонные препараты (фуросемид, урегит, гипотиазид, тригрим);
- плазмозамещающие вещества (реоглюман, сорбилакт и другие);
- парентеральное питание (Аминостерил КЕ Нефро, Нефротект);
- при наличии инфекции — антибактериальные препараты (цефалоспоринового или пенициллинового ряда, фторхинолоны, макролиды);
- сорбенты (Энтеродез, Фильтрум-СТИ, Энтеросгель);
- лекарственные средства на растительной основе (Хофитол, Полифепан, Леспефрил).
Реабилитационный период
Восстановление организма проходит постепенно. В первые дни после приступа комы почек питание, водный и минеральный обмен осуществляются путем внутривенных вливаний.

Операция по удалению камня из почки
Необходимо предотвратить рецидив заболевания. Если в почках или мочевом пузыре присутствуют камни, необходимо обеспечить их удаление.
В случае, когда патологическое состояние возникло из-за отравляющих веществ, следует полностью очистить от них организм и предотвратить дальнейшее попадание.
Важно соблюдать диету с пониженным содержанием белка.
Заключение
Почечная кома – опасное для жизни пациента патологическое состояние, которое заканчивается смертельным исходом, если не принять лечебные меры.
Почечная недостаточность – острое или хроническое заболевание, при котором нарушаются фильтрационная, выделительная и другие функции почек с развитием многочисленных сбоев в работе всего организма. При этом происходит отравление собственными токсичными продуктами обмена веществ, попавшими в кровь – уремия. Патология, особенно при стремительном развитии, может угрожать жизни больного и требует скорейшего лечения.
Распространенность хронической болезни почек во всем мире в среднем составляет 13,4%. В России почечная недостаточность встречается у 36% лиц старше 60 лет и у 16% граждан трудоспособного возраста.
Причины
Хроническая форма заболевания чаще всего развивается как осложнение других патологий. Ранее основной причиной почечной недостаточности считался гломерулонефрит. В настоящее же время ведущее место занимают гипертоническая болезнь и сахарный диабет, приводящие к поражению мелких сосудов, питающих почки, и стойкому нарушению кровообращения в них.
Острая почечная недостаточность (ОПН) более чем в половине случаев связана с травмой или перенесенными операциями на органах малого таза. Развивается она также при неправильном приеме лекарственных препаратов, нарушении работы сердца, кровотечениях и шоке, генерализованной аллергической реакции, обезвоживании, циррозе, отравлении, аутоиммунных и инфекционных болезнях, онкологии, переливании несовместимой крови.
- плохая экология;
- особенности питания;
- мужской пол;
- возраст старше 60 лет;
- избыточный вес;
- вредные привычки – табакокурение, злоупотребление алкоголем;
- генетическая предрасположенность;
- прием некоторых медикаментов;
- инфекционные и паразитарные поражения;
- хронические заболевания сердечно-сосудистой (в том числе – повышенное артериальное давление), мочевыделительной и эндокринной систем;
- нарушение жирового обмена, дислипидемия, гиперхолестеринемия, метаболический синдром.
Симптомы почечной недостаточности
Почки не только очищают кровь от токсинов и выводят их из организма, но также регулируют водно-солевой баланс, контролируют уровень артериального давления, тонус сосудов, концентрацию гемоглобина, помогают в сохранении здоровья опорно-двигательного аппарата и сердца. Учитывая такое многообразие функций органа, почечная недостаточность проявляется многочисленными симптомами, выраженность которых зависит от стадии и формы заболевания.
При остром повреждении почек на начальной стадии имеются лишь проявления основного заболевания. Далее следует самая тяжелая, олигурическая стадия, продолжительностью до 3-х недель, со снижением суточного объема мочи менее 500 мл. Первым признаком болезни становится резкое уменьшение или прекращение мочеиспускания.
Состояние часто обратимо (если обратимо основное заболевание или состояние, приведшее к ОПН) и при правильном лечении переходит в полиурическую стадию почечной недостаточности с восстановлением объема мочи. При этом самочувствие пациента нормализуется, но может развиваться обезвоживание организма и присоединиться инфекция. Стадия полного восстановления продолжается от шести месяцев до года. При выраженных нарушениях состояние переходит в хроническую форму.
Хроническая почечная недостаточность (ХПН) развивается медленно, в течение нескольких месяцев и даже лет, и приводит к стойким изменениям в органе. На начальном этапе специфических симптомов обычно не бывает, но иногда человек может заметить снижение объема выделяемой мочи. Либо единственным проявлением патологии может быть никтурия – частое ночное мочеиспускание.
- апатия, общая слабость;
- жажда;
- неприятный вкус во рту;
- расстройство сна;
- ухудшение памяти;
- тошнота.
Осложнения
Болезнь осложняется появлением артериальной гипертензии, анемии, перикардита, аритмии и сердечной недостаточности, остеопороза, подагры, энцефалопатии, язвенной болезни желудка и двенадцатиперстной кишки, атеросклероза сосудов с развитием инфаркта и инсульта, синдрома беспокойных ног.
У детей почечная недостаточность приводит к задержке роста костной ткани.
Развитие почечной недостаточности у женщин во время беременности сопряжено с невынашиванием плода или формированием у него врожденных пороков.
Без лечения ХПН может закончиться смертью пациента от сердечно-сосудистых осложнений или уремической комы.
Диагностика
При первичном обследовании врач собирает анамнез заболевания, уточняя жалобы и давность симптомов. Далее проводятся осмотр кожных покровов, пальпация и поколачивание пальцами поясничной области.
-
. Метод позволяет установить причину заболевания. Примесь крови, наличие эритроцитов в биоматериале свидетельствуют о мочекаменной болезни, гломерулонефрите, инфекции, новообразовании или травме. Лейкоциты указывают на инфекционный либо аутоиммунный процесс. Также может снижаться плотность мочи, присутствовать белок и восковидные цилиндры в ней. . Повышение лейкоцитов и СОЭ говорит об инфекционном процессе, а уменьшение количества эритроцитов и гемоглобина в крови свидетельствует о сопутствующей почечной недостаточности анемии. . Увеличение в сывороточной крови мочевины и креатинина служит основным признаком почечной недостаточности. Эти вещества образуются в процессе распада белков и могут выводиться из организма исключительно с мочой. Прогрессирующий рост концентрации креатинина является главным диагностическим критерием тяжести заболевания. Сахарный диабет – одна из наиболее частых причин ХПН, однако и без эндокринных заболеваний при дисфункции почек есть склонность к умеренному повышению глюкозы в крови. Значительное увеличение уровня калия сопровождает выраженное нарушение функции почек, а высокая концентрация мочевой кислоты характерна для подагры и может привести к развитию мочекаменной болезни. Также в анализах крови при почечной недостаточности часто снижены альбумин, кальций, повышены триглицериды, щелочная фосфатаза, фосфор и холестерин.
- Биопсия почек. В сложных диагностических случаях может осуществляться забор небольшой части почечной ткани, которая подвергается последующему осмотру через микроскоп. Метод позволяет обнаружить характерные гистологические признаки ХПН – замещение клубочков почек рубцовой тканью.
- Ультразвуковое исследование органов малого таза. Важное место в диагностике почечной недостаточности занимает УЗИ почек. При ХПН отмечается их уменьшение (сморщивание) вместе с истончением наружного слоя. Также метод применяется для обнаружения новообразований, камней или кист.
- Компьютерная и магнитно-резонансная томография брюшной полости. Более точный способ визуализации опухолей, кист и конкрементов размером даже менее 5 мм.
Лечение почечной недостаточности
Обязательно проводятся диагностика и лечение патологии, послужившей причиной почечной недостаточности, а также устранение факторов риска.
- Ограничение потребления жидкости.
- Отказ от приема ряда медикаментов.
- Коррекция питания. Диета при почечной недостаточности предполагает ограничение продуктов и напитков с повышенным содержанием натрия, фосфора, калия. Это поваренная соль, молочные продукты, печень, бобовые, орехи. Количество потребляемого белка также строго дозируется.
При выраженном или длительном нарушении фильтрационной функции почек пациенту показано аппаратное очищение крови – гемодиализ. Процедура проводится регулярно и позволяет убрать из организма токсичные вещества. Альтернативой выступает перитонеальный диализ, при котором в брюшную полость вводится с последующим удалением специальный раствор, забирающий на себя вредные вещества.
В случае тяжелого течения хронической почечной недостаточности выполняется операция по трансплантации почки. После пересадки проводится курс терапии препаратами, подавляющими иммунитет, чтобы не произошло отторжения донорской ткани.
Читайте также:

