Иммунитет и коронавирус доклад
Обновлено: 11.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Новая коронавирусная инфекция (COVID-19) относится к группе острых респираторных вирусных инфекций (ОРВИ). Она, безусловно, имеет ряд значимых особенностей, отличающих ее от других заболеваний этой группы, но многие признаки, в том числе некоторые способы профилактики, являются общими для всех ОРВИ.
Пути заражения
Ведущим путем передачи нового коронавируса SARS-CoV-2 является воздушно-капельный (при кашле, чихании и разговоре на близком - менее 2 метров - расстоянии). Менее значимый контактный путь передачи реализуется во время рукопожатий и других видах непосредственного контакта с инфицированным человеком, а также через поверхности и предметы, возможно через пищевые продукты, обсемененные вирусом. Аэрозольным путем можно заразиться в помещениях с большим количеством людей и плохой вентиляцией воздуха.
Группы риска
Примерно у 80% заболевших инфекция протекает в легкой форме. Однако с учетом широкой распространенности новой коронавирусной инфекции COVID-19, огромного количества одновременно болеющих людей и 15-20% среднетяжелого и тяжелого течения существует риск неполучения своевременной медицинской помощи, нехватки лекарств и мест в стационарах. От каждого из нас во многом зависит, по какому сценарию будет развиваться эта пандемия.
Кто же входит в группу риска по тяжелому течению COVID-19? Для кого защита от болезни особенно важна?
Пациенты с сахарным диабетом являются группой риска по тяжелому течению новой коронавирусной инфекции, наиболее уязвимы лица пожилого возраста с данным заболеванием, а также люди с ожирением.
Пациенты с сахарным диабетом страдают микро- и макроангиопатиями (повреждением мельчайших сосудов – капилляров и крупных сосудов соответственно), ранним развитием атеросклероза. При коронавирусной инфекции сосудистые осложнения (тромбозы) – одна из основных причин смертности. При исходно измененной сосудистой стенке при сахарном диабете риск возникновения тромбозов возрастает. С другой стороны, тяжелая вирусная инфекция может вызывать резкие колебания уровня глюкозы в крови больных сахарным диабетом, что может вызвать декомпенсацию углеводного обмена.
Ожирение
Существует расчетный показатель – индекс массы тела (ИМТ), позволяющий оценить степень соответствия массы человека его росту. Показатель более 30 свидетельствует об ожирении. При индексе массы тела 30-34 летальность от COVID-19 может достигать 8,9%. Соответственно, при ИМТ 35-39 - 11,5%, свыше 40 - 13,5%.
Возраст старше 65 лет и другие заболевания
Люди старше 65 лет чаще страдают среднетяжелым и тяжелым течением инфекционных болезней. Кроме того, есть данные об умеренном снижении клеточного и гуморального иммунитета в пожилом возрасте.
Наличие иммунодефицитных состояний – ВИЧ, онкологические заболевания в активной фазе болезни или лечения могут стать причиной тяжелого течения новой коронавирусной инфекции.
Люди с хроническими заболеваниями сердца и легких (врожденными пороками сердца, ишемической болезнью сердца, сердечной недостаточностью, бронхиальной астмой, хронической обструктивной болезнью легких) также входят в группу риска.
Медицинские работники и сотрудники общественного транспорта, магазинов, кафе и ресторанов в связи с профессиональной деятельностью имеют длительный тесный контакт с большим количеством людей, и, как следствие, значительную вирусную нагрузку, поэтому у них повышенный риск тяжелого течения коронавирусной инфекции.
Из вышесказанного следует, что люди, относящиеся к данным категориям, должны особенно внимательно относиться к вопросам профилактики новой коронавирусной инфекции. А в случае заболевания максимально быстро обращаться за медицинской помощью для постоянного наблюдения и получения адекватного лечения.
Профилактические мероприятия
Профилактика любых инфекционных заболеваний делится на специфическую (вакцинация) и неспецифическую. Неспецифическая профилактика представляет собой мероприятия, направленные на предотвращение распространения инфекции, и проводится в отношении источника инфекции (инфицированного человека), механизма передачи возбудителя инфекции, а также потенциально восприимчивого контингента (здоровых лиц, находящихся и/или находившихся в контакте с инфицированным человеком).
Основная цель применения вакцины от COVID-19 - не предотвращение самого заболевания, а существенное облегчение его течения и снижение вероятности развития неблагоприятных, тяжелых форм инфекции, особенно у людей из групп риска.
Вопросы безопасности и эффективности вакцин активно изучаются во всем мире. Предполагается, что при охвате вакцинацией большого количества людей, а также с учетом уже переболевших лиц, эпидемия должна пойти на спад.
В идеале вакцина от COVID-19, наряду с доказанной безопасностью, должна:
- приводить к формированию высоких титров нейтрализующих антител (для эффективной борьбы с вирусом);
- сопровождаться формированием низких (в идеале – нулевых) титров ненейтрализующих антител (для снижения вероятности антитело-зависимого усиления инфекции);
- вызывать значительный и устойчивый Th1-клеточный ответ и слабый Th2-клеточный ответ (для физиологической воспалительной реакции без угрозы тяжелого поражения легких и цитокинового шторма/ОРДС);
- поддерживать длительную иммунологическую память (клеточную и гуморальную);
- обеспечивать защиту от возможных мутантных вариантов вируса.
Неспецифическая профилактика
Поговорим подробнее о неспецифической профилактике новой коронавирусной инфекции. Как уже было сказано, возможно воздействие на источник инфекции, механизм передачи вируса и здорового человека, в отношении которого проводится профилактика. Ниже перечислены основные меры по профилактике респираторных вирусных инфекций, в том числе COVID-19.
Мероприятия в отношении источника инфекции:
-
Ранняя диагностика и активное выявление инфицированных лиц, в том числе с бессимптомными формами – мазки из зева и носа для обнаружения вируса (выявление РНК SARS-CoV-2 методом ПЦР или антигена вируса – экспресс-диагностика);
• Определение РНК вируса SARS-CoV-2 (все виды известных штаммов, включая Delta и Omicron)
• Производитель - АО Вектор-Бест
• Возможен предварительный заказ на сайте
• Справка о результатах анализа на русском и английском языках
• Справка выдается только при отрицательном результате исследования!
- Соблюдение режима самоизоляции в течение 14 дней; окончание самоизоляции – после двух отрицательных результатов мазка;
- Соблюдение правил личной гигиены дома: частое мытье рук с мылом, использование дезинфицирующих средств – перед едой, перед контактом со слизистыми оболочками глаз, рта и носа, после посещения туалета, применение одноразовых салфеток при чихании и кашле. Если заболел один из членов семьи, особенно актуальной становится регулярная влажная уборка помещения с применением средств бытовой химии; поддержание чистоты поверхностей - клавиатуры компьютера, экрана смартфона, пультов, дверных ручек и др., регулярное проветривайте помещения.
- Соблюдение правил личной гигиены вне дома: социальная дистанция, ограничение приветственных рукопожатий и поцелуев, прикосновений к лицу, к поверхностям и предметам в общественных местах; использование дезинфицирующего средства для рук. Применение одноразовых салфеток и прикрывание носа и рта при кашле или чихании и их обязательная утилизация после использования.
- Использование одноразовых медицинских масок. Необходимо использовать здоровым людям в многолюдных местах (общественном транспорте, магазинах, аптеках и т.д.) и при контактах с инфицированными людьми. Ношение маски на улице при небольшом скоплении людей не целесообразно ввиду низкой вероятности заражения. Пациентам с признаками ОРВИ и/или с подтвержденной коронавирусной инфекцией нужно надевать маску в случае контакта со здоровыми людьми.
Рекомендовано надевать маску так, чтобы она максимально плотно прилегала к лицу и закрывала нос, рот и подбородок, использовать однократно, менять каждые 2 часа или по мере увлажнения, загрязнения, выбрасывать сразу после использования.
- В лечебных учреждениях медработникам необходимо использовать средства индивидуальной защиты; проводить дезинфекционные мероприятия, обеззараживание и уничтожение медицинских отходов класса В (эпидемиологически опасных – инфицированных или возможно инфицированных); транспортировку больных проводить специальным транспортом.
- Элиминационная терапия, представляющая собой орошение слизистой оболочки полости носа изотоническим раствором хлорида натрия, обеспечивает снижение числа как вирусных, так бактериальных возбудителей инфекционных заболеваний.
- Использование лекарственных средств местного применения, обладающих барьерными функциями. Имея мазевую или гелевую основу, они могут формировать физический барьер на слизистой оболочке носовой полости, препятствующий адгезии (прилипанию) вируса к эпителию верхних дыхательных путей.
Своевременное обращение пациента в медицинские организации в случае появления симптомов ОРВИ является одним из ключевых факторов профилактики осложнений и распространения инфекции.
Кроме вышеперечисленного неспецифическая профилактика, безусловно, подразумевает ведение здорового образа жизни (ЗОЖ), что повышает сопротивляемость организма к инфекции. Помимо отказа от вредных привычек в понятие ЗОЖ входит и рациональный режим дня, полноценный отдых, достаточный ночной сон, сбалансированное питание и регулярные занятия спортом.
Как уже было сказано, при хронических заболеваниях, таких как сахарный диабет, сердечно-сосудистые, бронхолегочные заболевания риск тяжелого течения COVID-19 возрастает. В связи с этим для таких пациентов есть ряд мер, которые необходимо предпринять заранее. Важно, чтобы люди с сахарным диабетом всегда, а в особенности сейчас, в период высокой заболеваемости ОРВИ, поддерживали хороший гликемический контроль, поскольку это может помочь снизить риск тяжелого протекания инфекции. Требуется более частый мониторинг уровня глюкозы в крови (самоконтроль глюкозы) и при необходимости – коррекция терапии. Хороший гликемический контроль уменьшает вероятность развития бактериальной пневмонии. Пациенты с диабетом и сопутствующими заболеваниями сердца или почек нуждаются в особом уходе - необходимо максимально снизить риски развития сердечно-сосудистых и почечных осложнений. В частности, следует регулярно контролировать и в случае необходимости корректировать уровень артериального давления. Важно обсудить с врачом целесообразность вакцинации от пневмококковой инфекции. Вакцинация может снизить вероятность возникновения вторичной бактериальной пневмонии после респираторной вирусной инфекции.
Здоровый образ жизни, положительный настрой, соблюдение гигиенических рекомендаций повышают вероятность не заболеть COVID-19 или перенести болезнь легко.
Практические рекомендации
Что делать, если у вас появились симптомы ОРВИ
- Оставаться дома (исключить контакты с другими людьми, не выходить на улицу, по возможности изолироваться в отдельной комнате).
- Обратиться в поликлинику по месту жительства для вызова медицинского работника на дом: для сдачи мазка на COVID-19 методом ПЦР и осмотра.
- Продолжительность режима самоизоляции будет определяться динамикой самочувствия и результатами мазка. Если самочувствие нормализовалось и в мазке не была обнаружена РНК SARS-CoV-2, то самоизоляция может быть окончена через 7 дней от начала заболевания.
- Оставаться дома, соблюдая режим самоизоляции минимум в течение 14 дней.
- При появлении симптомов коронавирусной инфекции обратиться в поликлинику по месту жительства - вызвать врача на дом для получения рекомендаций по обследованию и лечению.
- Выписка возможна после одного отрицательного теста, проведенного методом ПЦР (мазок из носа и глотки). Он, как правило, проводится на 11-й день от начала заболевания. Если тест оказался положительным, повторное исследование возможно не ранее, чем через 3 дня.
- Оставаться дома, соблюдая режим самоизоляции в течение 14 дней с момента контакта с заболевшим, а в случае заболевания – до момента выздоровления.
- При отсутствии каких-либо симптомов по истечении 14 дней, в соответствии с рекомендациями Роспотребнадзора от 16.11.2020, можно закончить самоизоляцию без обязательного тестирования на COVID-19.
- При появлении жалоб, не исключающих или подозрительных в отношении COVID-19 (повышение температуры тела и/или другие проявления ОРВИ), обратиться в поликлинику по месту жительства для сдачи мазка на COVID-19 методом ПЦР и осмотра врачом на дому.
- Температура тела выше 38°C, которая не снижается после приема жаропонижающих препаратов (парацетамол 500-1000 мг или ибупрофен 200-400 мг) в течение не менее 48 часов.
- Частота дыхания больше 25 вдохов в минуту.
- Сатурация кислорода менее 93%.
- Временные методические рекомендации. Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19). Версия 8.1 (01.10.2020) Министерство здравоохранения Российской Федерации. Утверждены заместителем министра Здравоохранения Российской Федерации Е. Г. Камкиным. 227 с.
- COVID-19 у больных с сахарным диабетом: сложные вопросы лечения .
- Профессор Первого меда: Почему пациенты с диабетом и ожирением рискуют умереть от COVID-19 больше других 27.05.2020 .
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Больше года пандемия коронавируса заставляет людей еще более пристально следить за своим здоровьем. Ведь победа организма над вирусом SARS-CoV-2 еще не означает полное выздоровление.
Статья проверена врачами Euromed Clinic✅
По мере накопления статистических данных о влиянии COVID-19 на организм человека ученые рассматривают новую коронавирусную инфекцию как системное заболевание, затрагивающее не только дыхательную, но и сердечно-сосудистую, желудочно-кишечную, кроветворную и иммунную системы.
Исследования в области влияния новой коронавирусной инфекции на организм человека показывают, что ковид значительно снижает иммунитет.
Иммунная система играет жизненно важную роль в функционировании организма, так как призвана защищать человека от вторжения вирусов, бактерий, грибков, аллергенов и других вредоносных агентов окружающей среды. Также иммунитет защищает организм от внутренних факторов — уничтожает клетки, мутировавшие вследствие заболеваний и других патологических процессов. Таким образом, иммунитет поддерживает здоровье человека.
Как коронавирус влияет на возникновение иммуносупрессии у человека?
Главными иммунными защитниками являются В- и Т-лимфоциты. B-лимфоциты синтезируют иммуноглобулины (антитела) — особые белки, которые призваны ликвидировать чужеродные микроорганизмы и ослаблять опасность токсических веществ. Кроме того, B-лимфоциты способны сохранять информацию о перенесенных заболеваниях, создавая тем самым постоянный иммунитет. T-лимфоциты уничтожают зараженные клетки организма, блокируют дальнейшее распространение инфекции и стимулируют иммунный ответ, передают информацию другим иммунным клеткам. Для определения уровня лимфоцитов используют общий анализ крови.
В организме взрослого человека нормальное число лимфоцитов варьируется в пределах от 1000 до 4800 на 1 микролитр крови. При снижении уровня лимфоцитов в крови меньше нижней границы такое состояние называют лимфопенией. Низкий уровень лимфоцитов в крови приводит к сбою иммунитета.
Согласно статистике, лимфопения при короновирусе выявляется примерно у 83 % пациентов. При этом стойкое снижение лимфоцитов после коронавируса в крови отмечается даже через 4-11 недель после выздоровления. По мнению ученых, вирус SARS-CoV-2 имеет сильное влияние на лимфоциты и приводит к длительным потенциальным дисфункциям. Таким образом, ковид ослабляет иммунитет на длительный срок, и даже после полного выздоровления от COVID-19 организм человека будет более восприимчив к различного рода инфекциям. Но, как отмечают специалисты, вирус SARS-CoV-2 не способен размножаться в лимфоцитах, поэтому снижение иммунитета после ковида носит хоть и длительный, но обратимый характер.
Есть пациенты, у которых выявляется повышение уровня лимфоцитов в крови после коронавируса. Такое состояние называется лимфоцитозом. Незначительный лимфоцитоз, как правило, проходит самостоятельно, но требует обследования для установления точной причины его появления.
Также в клиническом анализе крови примерно у 30 % больных коронавирусной инфекцией выявляется снижение уровня лейкоцитов (ниже 4000 в 1 мкл).
Состояние, которое характеризуется снижением уровня лейкоцитов в крови называется лейкопенией. Основной функцией лейкоцитов является защита организма от инфекций и инородных тел, которые способны нанести ему вред и нарушить баланс биохимических реакций. Лейкоциты ответственны за иммунитет и сопротивление различным неблагоприятным для организма факторам. Поэтому лейкопения при коронавирусе также снижает функционирование иммунной системы человека. На основании этого можно говорить о значительном подавлении иммунитета при ковиде.
Так, ослабление иммунитета после ковида может привести к уязвимости человека перед другими инфекциями. Вирусам, бактериям, грибкам легче проникнуть через ослабленные защитные барьеры нашего организма. Самыми распространенными инфекционными заболеваниями при ослабленном иммунитете после ковида являются: пневмония, бронхит, кожные инфекции.
У людей с пониженным уровнем лимфоцитов при коронавирусе хуже заживают любые повреждения на коже, даже простые царапины. Они чаще страдают от попадания в них инфекции.
Важно! Информация из статьи не может быть использована для самодиагностики и самолечения! Назначить необходимые обследования, установить диагноз и составить план лечения может только врач на консультации!
Подавление иммунитета после ковида может сопровождаться такими симптомами и признаками:
- упадок сил и постоянное ощущение слабости;
- частые головные боли без явных причин;
- повышенная раздражительность и депрессивность;
- сонливость даже при достаточном количестве сна;
- ломкие волосы и ногти, тусклая кожа;
- частые гнойничковые поражения кожи;
- грибковые поражения кожи, ногтей и слизистых;
- рецидивы болезней мочевыделительной системы, дыхательных путей и носовых пазух;
- бледность кожных покровов.
Таким образом, при снижении иммунитета после коронавируса пациенту требуется обратиться к врачу для предотвращения осложнений, связанных с ослаблением иммунной системы организма. Выраженная лимфопения при коронавирусе также требует наблюдения у врача. Лейкопения при ковиде легкой степени не требует медикаментозного лечения, но меры профилактики инфекции при этом должны быть соблюдены.
Записаться на удобное время к врачу-терапевту в Euromed Clinic можно по телефону + 7 812 327 03 01 или онлайн.
Как поднять иммунитет после коронавируса
В большинстве ситуаций лимфоциты в крови после коронавируса нормализуются без медикаментозной терапии. Но к иммуносупрессии после коронавируса требуется отнестись с особым вниманием, ведь пока идет восстановление иммунитета, очень важно не пропустить обострение хронических заболеваний. При подавлении иммунитета после ковида врач-терапевт, как правило, назначает комплексное обследование, препараты для профилактики уже имеющихся заболеваний вне стадии обострения. При необходимости пациенту может быть рекомендован курс рефлексотерапии, массажа и другие немедикаментозные методы. Также пациент получит ряд дополнительных рекомендаций, направленных на поднятие иммунитета после ковида. Ни в коем случае нельзя заниматься самолечением, особенно препаратами с иммуноглобулинами.
👉🏻 Любое вмешательство в работу иммунной системы без контроля врача может иметь серьезные последствия.
Как правило, пациенту совместно с индивидуальным назначением будут рекомендовано:
- здоровый сон;
- употребление полезной пищи;
- отказ от алкоголя;
- избегание переохлаждений;
- разумная физическая и двигательная активность;
- соблюдение правил личной и общественной гигиены;
- минимизация стрессовых ситуаций;
- получение положительных эмоции – научиться радоваться мелочам.
На сегодняшний день наиболее эффективной профилактикой коронавируса является вакцинация от COVID-19. Это доступная возможность защитить себя и своих близких от тяжелых последствий новой коронавирусной инфекции.
👉🏻 Запись на вакцинацию от COVID-19 по телефону + 7 812 327 03 01

Михаил Костинов: COVID-19 — вирус необычный и загадочный буквально по всему: строению, контагиозности (способности передаваться от больных людей здоровым — Ред.), патогенности. Заражение им может приводить к тяжёлой пневмонии, острому респираторному дистресс-синдрому, сепсису, полиорганной недостаточности, острому поражению почек, сердца. Тем не менее с этим тяжёлым заболеванием медики научились бороться.
К сожалению, эффективного лекарства против COVID-19 в мире нет. Поэтому на данный момент наша главная цель — искать препарат, который бы тормозил развитие инфекции и облегчал течение заболевания.

— Говорят, вирус мутирует. Значит ли это, что, переболев однажды, через пару месяцев можно заразиться снова? И как вообще реагирует иммунитет на коронавирус?
— При встрече с новым вирусом иммунитет человека работает не совсем обычным образом. В первую очередь в работу включается клеточно-опосредованный иммунитет. Далее — гуморальный (механизм, когда организм защищает себя от инфекции, продуцируя антитела, которые нацелены на инородный материал в кровотоке, считающийся потенциально опасным — Ред.). Формируются антитела. В завершение должна сформироваться клеточная память.
Поэтому, если в крови у переболевшего пациента мы не обнаруживаем антител, это не значит, что человек остаётся беззащитным. Иммунитет к вирусу у него всё равно формируется, и риск заболеть (или тяжело перенести инфекцию) снижается. И, хотя вирус мутирует, сформировавшаяся клеточная память будет в какой-то степени защищать человека при последующих контактах с ним.
Цитокиновый шторм
— Существуют ли препараты, которые помогают избежать фатального исхода и тяжёлых осложнений?
— При COVID-19 одним из самых грозных осложнений является цитокиновый шторм (неконтролируемое воспаление, которое приводит к повреждению собственных тканей организма — Ред.). Ведь люди погибают не от самой инфекции. Их убивает собственный иммунитет, который в ответ на активность медиаторов воспаления начинает пожирать свои же клетки.
В арсенале врачей имеется несколько противовоспалительных препаратов для борьбы с цитокиновым штормом. Например, ингибиторы интерлейкина-6. Но у большинства пациентов, которые их принимают, развивается уже не вирусная, а бактериальная пневмония. То же самое можно сказать и о стероидных препаратах, которые хоть и усмиряют воспаление, одновременно подавляют работу иммунной системы, тем самым провоцируя размножение других бактерий и патогенов.
— В таком случае может ли стать панацеей использование иммуномодуляторов?
— Панацеей — нет, потому что такие препараты не могут приводить к уничтожению вируса. Но они вполне могут быть дополнением к базисной терапии, так как помогают устранить дефект в работе иммунной системы и смоделировать адекватный иммунный ответ. Ведь роль иммунитета при коронавирусной инфекции — основная. Если он у человека крепкий, болезнь протечёт в лёгкой форме. Однако любой иммуномодулятор должен применяться только в сочетании с другими препаратами.
— Какие группы препаратов можно применять для профилактики?
— На сегодняшний день нет ни одного препарата, который мог бы на 100% защитить от заражения. Однако у нас в стране есть масса лекарств для неспецифической профилактики респираторных инфекций. Например, препараты интерферонов (индукторы интерферона). Также существуют иммунотропные препараты, влияющие не только на интерфероновый статус, но и на другие звенья иммунитета. Они способствуют нормализации клеточного иммунитета, который сильно повреждается при инфекции, и помогают иммуннной системе переходить из фазы возмущения в фазу спокойствия.
Иммунотропные препараты можно применять на любом этапе болезни: и в начале, и в середине, и в конце, и на этапе реабилитации. Ведь после ковид-инфекции организм сильно ослаблен в течение как минимум 3 месяцев. Больные испытывают головокружение, слабость, снижение памяти, психогенные нарушения.
Сейчас один из популярных российских иммуномодуляторов — полиоксидоний — участвует в международном клиническом исследовании по протоколу ВОЗ, которое изучает его эффективность при лечении COVID-19. Это демонстрирует высокий уровень наших учёных и врачей. Я очень рад этому и горд за отечественную науку.
Этот препарат доказывает, что он может моделировать иммунный ответ и работать как в начале заболевания, так и в середине и в конце его. Ведь он стимулирует клеточные механизмы, которые сильно нарушаются при лечении.
Препарат имеет два направления: как профилактическое и как вспомогательное средство в лечении на период реабилитационного восстановления организма.
Кому нужна прививка?
— Что происходит с российскими разработками вакцин от коронавируса (известно, что их 26)?
— Поскольку сам вирус необычен, вакцина должна быть такой же. Сегодня имеется очень много технологий производства этого продукта: и ДНК-, и РНК-, и векторные вакцины. Но какой бы ни была вакцина и где бы её ни производили, она не выйдет, пока не пройдёт все стадии и фазы исследования, доказывающие её безопасность и эффективность. В среднем этот процесс занимает 6 месяцев. Есть специальные протоколы, регулирующие обязательное прохождение каждой из фаз и их протяжённости. По ним каждая фаза проходит в течение не менее 1,5-2 месяцев.
Наши вакцины уже прошли первую стадию испытаний (в стационаре), вскоре начнётся вторая стадия, амбулаторная, участие в которой может принять любой доброволец, если пройдёт отбор. Конечно, на скорость процесса может повлиять сама жизнь: если вдруг случится серьёзная вспышка, угрожающая жизни и здоровью людей, то исследования могут пройти гораздо быстрее.
— Как вы относитесь к идее всеобщей обязательной вакцинации от коронавируса?

Завлабораторией вакцинопрофилактики и иммунотерапии аллергических заболеваний НИИ вакцин и сывороток им И. И. Мечникова РАМН, профессор, доктор медицинских наук Михаил Костинов. Фото: АиФ/ Ирина Амэ
— А что сейчас мы можем делать?
— Можем прививаться от других инфекций, присоединение которых ухудшает прогноз при COVID-19. Сегодня в России применяются новые адъювантные вакцины от гриппа (их, кстати, рекомендует ВОЗ). Адъюванты (вещества, используемые для усиления иммунного ответа при введении одновременно с иммуногеном — Ред.) в их составе способны косвенно формировать иммунитет и против других инфекций, так как активизируют работу клеток памяти. Например, если человек сделал подобную прививку от гриппа, то позднее при попадании в организм коронавируса его иммунная система быстрее распознает патоген. Ведь и грипп, и COVID-19 — вирусы с одноцепочечными РНК. А чем скорее происходит узнавание патогена, тем выше эффективность лечения.
Кстати, почему от COVID-19 погибают в основном пожилые люди? Потому что их иммунная система, активность которой снижается с годами, просто не успевает вовремя и адекватно среагировать. Соответственно, вакцинация от гриппа снижает частоту развития не только самого гриппа, но и других респираторных инфекций, в том числе коронавирусной.

Вторая вакцина, которую обязательно нужно применить (особенно в группах риска), — от пневмококковой инфекции. Тут уже нужна конъюгированная вакцина, которая может применяться в любом возрасте (с года и до преклонных лет). Её введение увеличивает неспецифические факторы иммунитета, поэтому такая прививка не только защищает от бактериальной пневмонии, но и снижает риск погибнуть от COVID-19. В частности, это происходит ещё и потому, что частым осложнением коронавируса бывает именно бактериальная пневмония.
— Как вы думаете, будет ли вторая волна эпидемии? И как подготовить организм, чтобы избежать необратимых последствий?
— У эпидемий не бывает волн. Это единый процесс. Сколько он будет продолжаться, никто не может прогнозировать. Затормозить его может выработавшийся в обществе популяционный иммунитет. Сегодня он довольно высок, около 30%, и к осени ещё на 5-8% должен подрасти.
Конечно, этого недостаточно для того, чтобы вирус перестал распространяться, но всё-таки он замедлится. Поэтому я практически уверен, что таких больших вспышек, как было, уже не будет. К тому же врачи за это время научились бороться с новой болезнью. Тем не менее меры профилактики, безусловно, нужно сохранять и дальше. Более того, пока что они должны быть основными в борьбе с новым вирусом.

— Первая и основная клетка, в которую проникает вирус — эпителиальная. Прежде всего, речь идет об эпителиальных клетках верхних дыхательных путей. Ведь основные ворота для проникновения вируса — это носоглотка и ротоглотка. При дальнейшем успешном развитии инфекции поражаются средние и нижние дыхательные системы.
В части случаев вирус поражает и другие органы и системы человека — желудочно-кишечный тракт и почки. Об этом свидетельствует соответствующая симптоматика — диарейный синдром и почечная недостаточность.
Когда в январе 2020 году инфекция стала известна широкому кругу специалистов, считалось, что единственный путь попадания вируса в клетку осуществляется с помощью ангиотензинпревращающего фермента — рецептора, получившего название ACE2. Но оказалось, что существует второй рецептор, который выполняет функцию входных ворот для вируса в клетку — CD147. Чем он примечателен?
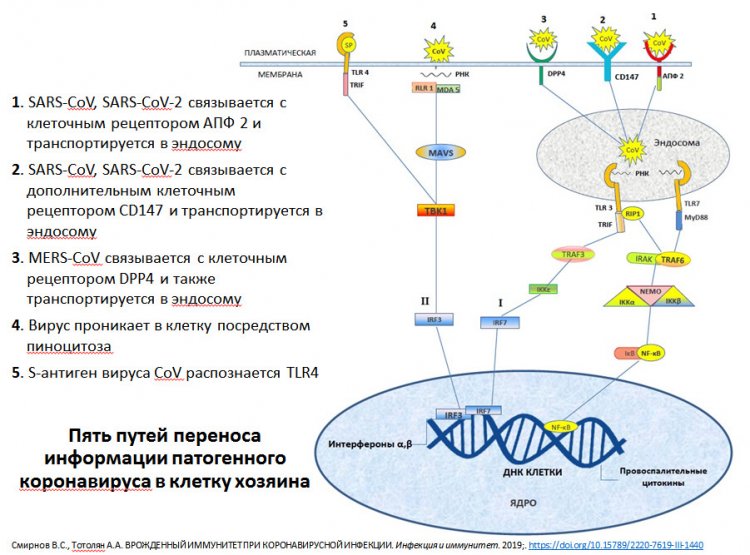
Схема путей переноса информации патогенного коронавируса в клетку хозяина. Из презентации А.А. Тотоляна
Этот белок располагается на поверхности или мембране клетки. Против него уже существует моноклональное антитело — то есть лекарственный препарат, который применяют при лечении некоторых онкологических заболеваний. Поэтому в ряде зарубежных странах были инициированы клинические исследования этого препарата как возможного кандидата для лечения COVID-19. Исследования продолжаются, но пока результатов нет. Если этот препарат окажется эффективным, то это значительно упростит ситуацию, а главное — сэкономит время.
Вернемся к вопросу. Вирус, проникая в клетку, запускает целый ряд механизмов, которые приводят к развитию дефектов. Нормальная клетка при проникновении чужеродного микроорганизма ведет себя соответствующим образом. Одно из проявлений ее поведения связано с выработкой интерферона.
— Что собой представляет интерферон и каково его место в иммунной системе?
— Интерфероны — это семейство белковых молекул, которые продуцируются различными клетками организма человека и обеспечивают, в том числе, противовирусный иммунитет. При этом интерфероны обладают неспецифической активностью, то есть действуют не на возбудителя какого-то конкретного заболевания, а на любые вирусные частицы в целом. На сегодняшний день известно целое семейство интерферонов — 20 разных молекул, объединенных одним названием.
Поэтому, в первую очередь, нас интересует интерферон альфа. По идее эпителиальные клетки должны были вырабатывать интерферон альфа и гамма при встрече с коронавирусом. Но в отношении интерферона альфа этого не происходит. Почему? Дело в том, что у вируса SARS-CoV-2 есть определенные механизмы, с помощью которых он подавляет не только продукцию интерферона, но и сам синтез.
— Как ему это удается?
— Эти процессы происходят на молекулярном уровне. Они приводят к дефекту эпителиальной клетки, после чего она не может продуцировать интерферон альфа. Этот факт имеет множество последствий для организма. Чтобы не допустить этого, специалисты проводят заместительную терапию с помощью препаратов на основе интерферона альфа, которые позволяют восполнить дефицит.
— Так мы помогаем иммунитету?
— Да, верно. Мы вводим интерферон извне, тем самым компенсируя дефект, вызванный вирусом. Препараты на основе интерферона альфа особенно должны быть эффективны на ранних этапах, пока инфекция не спустилась в нижние отделы дыхательных путей.
А интерферон гамма, напротив, важен на поздних этапах, когда инфекция сопровождается пневмонией и так называемым цитокиновым штормом.
Если цитокинового шторма нет, применять препараты для антицитокиновой терапии нельзя. Ведь так мы добьемся диаметрально противоположного результата. Выключение любого нормально функционирующего компонента иммунной системы приводит к развитию иммуносупрессии — дефекта иммунной системы.
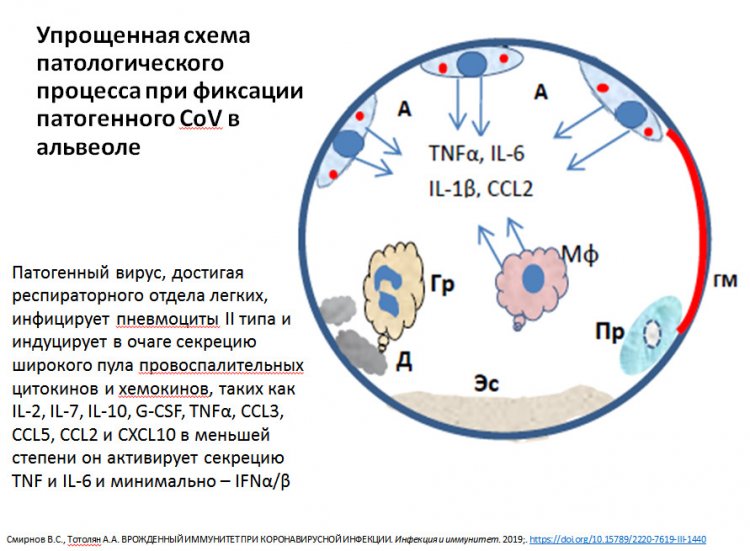
Схема патологического процесса при фиксации вируса в альвеоле. Из презентации А.А. Тотоляна
— Давайте поговорим об особенностях протекания болезни COVID-19. Почему она поражает именно легкие? Вирусу комфортнее в этой среде или есть какие-то другие объяснения?
— Просто вирусу проще попасть в организм через нос или рот, а затем в легкие. А в ряде случаев, как я уже упоминал, он попадает в желудочно-кишечный тракт.
— Сейчас многие научные коллективы ищут вакцину и лекарство против нового коронавируса. На чем они будут основаны?
— Начнем с вакцин. Сегодня как минимум 8 коллективов в России занимаются разработкой вакцины. Если ее удастся создать, то она поможет нам со второй волной пандемии. По разным оценкам, вирус может приобрести сезонный характер.
Я не думаю, что мы успеем использовать вакцину в нынешней ситуации. Скорее всего, пандемия завершится до того, как вакцина получит путевку в жизнь. Это работа, прежде всего, на перспективу. По сути, вакцина — это долгосрочная профилактика. Ее появление позволит нам быстро сформировать иммунизированную прослойку, которая будет защищать остальных.
Ведь мы не можем иммунизировать всех подряд. Существуют определенные ограничения, которые не позволяют использовать одну и ту же вакцину для всех. Есть также пациенты с иммунодефицитом, приобретенным или врожденным. Для таких групп пациентов некоторые вакцины просто противопоказаны. Именно поэтому 100%-я вакцинация не достигается. Но она, по существу, и не нужна. Согласно теории коллективного иммунитета, достаточно 70% населения с иммунитетом к вирусу, чтобы избежать пандемии.
Если говорить о лечении, то наиболее эффективными специфичными против вируса иммунопрепаратами должны стать терапевтические моноклональные антитела — антитела, вырабатываемые иммунными клетками, принадлежащими к одному клеточному клону, то есть произошедшими из одной плазматической клетки-предшественницы. Пока таких препаратов в нашем распоряжении нет, клиницисты идут другим путем: переливают плазму реконвалесцентов, то есть выздоравливающих людей. В крови выздоровевших имеются специфические антитела. Их плазму крови вводят тем, кто наиболее тяжело переносит заболевание.
— Какие препараты, разрабатываемые сегодня, будут наиболее перспективными?
— На первое место я бы поставил терапевтические антитела. Моноклональные антитела, как я уже говорил, это препараты, которые обладают высокой селективностью в отношении молекулярной мишени. Антитела обладают способностью точно связываться с антигеном благодаря специальным антигенсвязывающим участкам, имеющим к нему высокую специфичность. Это определяет селективность лекарств на основе антител в отношении конкретной мишени.
Вторые по значимости — пептиды, которые могут обладать активностью против вируса. В своих исследованиях мы решили пойти как раз по этому пути. Как нам кажется, результаты могут оказаться весьма перспективными.
Интервью осуществлено при поддержке Министерства науки и высшего образования РФ и Российской академии наук

2. Правда ли, что COVID-19 нельзя переболеть дважды?
3. Сколько держится иммунитет к COVID-19 и почему он пропадает?
Достоверно неизвестно, сколько времени иммунитет к коронавирусу остается достаточным, чтобы защитить вас от повторного заражения. В теории, у лиц с отчетливо протекавшей инфекцией (если проводить аналогии с вирусом гриппа), иммунитет должен гарантировано хорошо срабатывать в течение года или двух после перенесенной болезни. И так же в теории — при повторном заражении спустя это время иммунитет должен срабатывать быстрее и эффективнее, так что повторная болезнь будет протекать значительно легче. Но это в теории. Через 3-5 лет будет накоплено достаточно научных данных, чтобы дать более полный ответ на этот вопрос. Иммунитет после вакцинации активно изучается сейчас во всем мире: пока ученые могут обещать иммунитет на 1-2 года после одной вакцинации, однако осваиваются технологии, дающие пожизненный эффект.
4. Бывает ли врожденный иммунитет?
С точки зрения науки, этот факт остается недоказанным. Хотя существуют два небольших исследования, включающие около 7 новорожденных, которые показывают, что антитела класса G к коронавирусу (те, что отвечают за длительную память иммунитета) могут передаваться от зараженной во время беременности матери к ребенку. Такой иммунитет также будет сохраняться не всю жизнь.
5. Что такое коллективный иммунитет и у кого и почему он появляется?
Коллективный иммунитет — это термин, используемый в медицине, который отражает способность группы людей сопротивляться заражению патогенам, посредством личного иммунитета каждого члена группы. Идея заключается в том, что заболеваемость инфекционной болезнью падает в том случае, когда достаточно людей вокруг вас либо уже перенесли болезнь (и не могут повторно заразиться в обозримом будущем), либо достаточно людей, которые вакцинированы. Коллективным иммунитетом, например, объясняются успехи и провалы противников прививок: в самом деле, риск заразиться, скажем, корью 1 невакцинированному человеку в группе из 99 вакцинированных крайне низкий, но это не значит, что можно обойтись всем. Несколько лет назад в одном из Диснейлендов в США произошло массовое заражение корью, как выяснилось, из-за того, что по стечению обстоятельств в одном месте собралось больше половины людей, которые были сторонниками антипрививочных настроений. То же самое и с коронавирусом или гриппом: когда достаточно людей вакцинировано или переболело — пандемия пойдет на спад.
6. Правда ли, что если переболел ОРВИ, то будет иммунитет к COVID-19?
Не правда. ОРВИ — это собирательное название болезни, которая может быть вызвана примерно двумя сотнями видов разных вирусов, в том числе и сезонным коронавирусом. Нынешняя пандемия вызвана особым членом из этой группы, имеющим название SARS-CoV-2 (COVID-19). Но если вы переболели ОРВИ, даже если это был какой-нибудь другой коронавирус, перекрестного иммунитета не формируется.
Запись на прием к врачу-терапевту
Читайте также:

